Книга: Сердце. Справочник кардиопациента
Назад: Глава 12 Стенты в сравнении с коронарной хирургией: для человека с молотком все похоже на гвоздь
Дальше: Глава 14 Пульс есть: держите ритм
Глава 13
Шанс снизить – шанс вылечить: что нужно знать до операции на сердце
Общая картина
Врачи часто используют фразу «рутинная операция на сердце». Но в то время как операция на сердце – обычное дело для опытной операционной бригады, она вовсе не рутинная процедура для пациента, подвергающегося операции, и его семьи. Операция на сердце – это большое дело. Она может оказаться спасительной, но она к тому же изменяет жизнь. И конечно, всегда есть риск, иногда небольшой, а иногда и существенный. Мы расскажем вам, как контролировать это испытание и снизить риск. Понимание всех связанных с операцией процессов, начиная от выбора правильного кардиохирурга, кончая борьбой с послеоперационной депрессией, критически важно для обеспечения наилучшего исхода операции на сердце.
Перед операцией на открытом сердце пациенты и члены их семей часто переживают потрясение. Они не знают, какие вопросы задавать и как следует готовиться к операции. И при этом все происходит быстро. Пациентов часто от кардиолога направляют прямо к хирургу, а потом в операционную, и все это в течение нескольких дней. Такая спешка в операционную необходима в неотложных ситуациях, но большинство операций на сердце являются плановыми, и, значит, у пациента есть время, чтобы изучить проблему, задать вопросы и выстроить оптимальный план операции.
Первый шаг в подготовке к операции на сердце состоит в самообразовании. Прежде чем купить новую машину или выбрать ноутбук, вы тратите время, чтобы собрать информацию, – ищете сведения в Интернете, читаете отзывы покупателей и даже пытаетесь протестировать продукт. Хотя вы и не можете взять своего кардиохирурга на тест-драйв, в ваших силах собрать информацию и убедиться, что вы находитесь в нужном месте и получаете правильные процедуры.
Выбор лучшего кардиохирурга и получение технически первоклассной операции очень важны, но они представляют собой лишь первые этапы опыта операции на сердце. Типичная операция на сердце, как правило, длится около четырех часов. Восстановление займет несколько недель или месяцев, его продолжительность и успех зависят частично и от того, как вы операцию перенесли. Теперь вы сами будете заботиться о своем выздоровлении. Есть некоторые тайны для обеспечения быстрого, успешного восстановления, и первая – понимать, что с вами происходит, в том числе знать способы правильного восстановления, а также признаки опасности, сигналы проблем. Раннее осознание мелких изменений может предотвратить серьезные инфекции, затяжную депрессию и множество других осложнений.
Вы должны подходить к операции на сердце как с основательным пониманием всего процесса, так и с хорошо продуманным планом, чтобы все прошло удачно. Вы должны принимать активное участие с самого начала.
Фрэнк валлах и оборотная сторона «Желтых страниц»
Ни один врач не хочет встречаться с Фрэнком Валлахом. В течение многих лет его знакомое лицо украшало оборотную сторону «Желтых страниц» с обещанием, что он и его команда юристов помогут, если вы получили ранение в автокатастрофе или пострадали в результате медицинской халатности. Когда мы вернулись в кабинет после смены, проведенной в операционной, было невольным шоком увидеть его имя в длинном списке звонивших во второй половине дня.
Когда мы перезвонили, голос на другом конце линии звучал знакомо: Фрэнк также делает телевизионные ролики, рекламирующие его навыки в зале судебных заседаний. Первыми его словами были: «Не волнуйтесь, я не собираюсь подавать на вас в суд. Я звоню по поводу моего сердца».
Фрэнк нанес нам визит в среду. Он объяснил, что кардиолог наблюдает шум в его сердце на протяжении пяти лет. ЭхоКГ (УЗИ сердца) в понедельник показала несмыкание митрального клапана.
Кардиолог проводил его к кардиохирургу, и теперь ему была запланирована операция на сердце в пятницу, всего через два дня. Не мог бы он получить второе мнение? С большим облегчением мы ответили: «Конечно».
В сопровождении жены Пенни Фрэнк на следующее утро пришел за повторной ЭхоКГ, а потом чтобы поговорить с нами. По шкале от 0 (без несмыкания) до 4 (значительное несмыкание) его несмыкание оценивалось в 3 балла. Размер его сердца и функции были нормальными. У него не было симптомов, и он играл в гольф, самостоятельно нося свою сумку, в течение всего лета. Мы пришли к выводу, что в данный момент он не нуждается в хирургическом вмешательстве. Фрэнк был доволен нашей рекомендацией.
Следующие пять лет Фрэнк хорошо себя чувствовал, приходя к нам для очередной кардиограммы ЭхоКГ каждый июль. Во время его шестого летнего визита мы заметили незначительные изменения как в самочувствии Фрэнка, так и на его ЭхоКГ. Пенни сказала, что Фрэнк, кажется, временами немного задыхается, особенно после подъема по лестнице. Фрэнк сообщил, что стал пользоваться тележкой для гольфа. Его ЭхоКГ показала, что сейчас несмыкание было тяжелым, 4 из 4. Мы порекомендовали операцию, но подчеркнули, что это плановая операция и у Фрэнка и Пенни есть время, чтобы все спланировать заранее.
Они вернулись домой, чтобы немного подумать и провести коекакие изыскания. На следующей неделе Фрэнк позвонил, чтобы его внесли в график операций. Будучи экспертом в судебном процессе, он тщательно подготовил перечень вопросов, которые каждый больной должен задать перед операцией на сердце: могут ли ему сделать минимально инвазивную операцию вместо стандартной срединной стернотомии? Должен ли он сдать кровь до операции? Каков риск инфекции и депрессии после операции? Должен ли он записаться на программу сердечной реабилитации сразу после выписки из больницы? Сможет ли он подниматься по лестнице? Сколько времени пройдет, пока он не почувствует себя совершенно нормально?
После того как мы ответили на вопросы Фрэнка, они с Пенни сформулировали свои виды на будущее и составили план скорейшего выздоровления. Фрэнку провели минимально инвазивную операцию, и через четыре дня он уже был дома. Его выздоровление вначале было ровным, но через десять дней после выписки позвонила Пенни, чтобы сказать, что прогресс у Фрэнка замедлился. Он перестал принимать болеутоляющие, боялся привыкнуть к ним и убеждал себя и окружающих, что сможет «потерпеть».
В результате он плохо спал и был ограничен в движениях из-за дискомфорта. Мы сказали ему, что нужно принимать болеутоляющие и что зависимости к ним не возникнет. Фрэнк внял нашим советам и вскоре был на пути к выздоровлению.
Хотя Фрэнк вначале сопротивлялся и не хотел обращаться за помощью в реабилитационный центр, Пенни настояла, и он приступил к программе восстановления через две недели после возвращения домой.
Встречи с другими больными в реабилитационной программе ускорили его восстановление и поднимали ему настроение.
Следующие несколько недель были отмечены устойчивым прогрессом. Фрэнк вернулся на поле для гольфа через восемь недель. Шум в сердце из-за несмыкания клапана исчез.
Узнав новость, не торопитесь
Как и в случае с Фрэнком, кардиолог обычно бросает бомбу, говоря пациенту, что его сердце требует хирургического вмешательства. Когда вы слышите такую новость, остановитесь на минуту и дайте себе почувствовать все эмоции, которые поднимаются на поверхность. Затем сделайте глубокий вдох и начинайте предпринимать шаги, чтобы взять под контроль процесс и поставить себя на путь к успеху операции. Если вы не в чрезвычайной ситуации, не испытываете боли в груди, острой одышки, у вас есть время собрать информацию, чтобы сделать правильный выбор.
Вот три вопроса, которые вы должны сразу же задать своему кардиологу:
1. Что у меня не так с сердцем?
2. После операции я проживу дольше?
3. После операции я буду чувствовать себя лучше?
Задавайте эти вопросы своему кардиологу и каждому из хирургов, с которыми будете беседовать. Вы должны делать операцию на сердце, только если что-то нарушено и исправление пойдет вам на пользу. Хотя это правило звучит довольно просто, его часто упускают из виду. Иногда бывает «сломан» некий компонент сердца, такой как клапан Фрэнка, когда мы впервые его увидели, но исправление этой ситуации может и не принести никакой пользы. Не поддавайтесь порыву «починить» сердце только потому, что оно, как оказалось, «сломано». У многих людей имеются неугрожающие нарушения сердечной деятельности, с которыми можно справиться и без хирургического вмешательства. Вы должны делать операцию на сердце, только если она поможет вам жить дольше и чувствовать себя лучше.
После получения ответов на эти три вопроса наступает время встретиться с хирургами. «Да, – говорим мы хирургам, – но…» Ваш кардиолог будет рекомендовать определенного кардиохирурга, которого он (или она) знает и которому доверяет. Шансы, что это хорошая рекомендация, высоки. Но вы все равно должны потратить некоторое время на то, чтобы узнать об этом хирурге и рассмотреть возможность получения второго мнения. Для того тобы убедиться, что у вас самая лучшая из всех возможных кардиобригада, вы должны понимать, как оценивать кардиохирургов и больницы.
Выбираем хирурга и больницу
Это одно из самых важных решений в вашей жизни. Но как вы можете судить о квалификации хирурга и качестве больницы?
Традиционным методом определения качества является оценка числа процедур, которые выполняет хирург или больница. Основная идея заключается в том, что операция на сердце в какой-то степени похожа на гольф или теннис; если вы будете практиковаться в своем ударе часами, то станете неплохим игроком. В самом деле, есть все основания утверждать, что практика способствует совершенству в кардиохирургии.
Преимущества большого объема выполняемых операций:
• мастерство хирурга возрастает;
• число технических ошибок снижается;
• квалификация анестезиолога повышается;
• послеоперационный уход хорошо налажен;
• согласованность действий бригады улучшается;
• лечение осложнений проходит более эффективно;
Имея в виду все эти факторы, пациенты и члены их семей часто спрашивают хирурга: «Сколько таких операций вы сделали?» Это хороший вопрос. Но не единственный.
Существует взаимосвязь между общим числом выполненных хирургических вмешательств и результатами операций, но все не так просто, как вы думаете. Операции аортокоронарного шунтирования (АКШ для краткости) – наиболее распространенный тип кардиохирургии и наиболее часто выполняемая комплексная операция в мире. В общем, больницы и хирурги, которые делают много процедур АКШ, имеют более низкую смертность, чем те, которые делают их в меньшем количестве. Например, риск смерти от шунтирования 2,6 % в больницах, где делают меньше 100 операций в год, по сравнению с 1,7 % в больницах, где делают за тот же отрезок времени больше 450 операций. Кажется, что разница совсем небольшая, но это означает, что в больнице с меньшим объемом кардиохирургии смертность увеличилась на 49 %. А это большая разница.
Тем не менее вы не можете безоглядно применить правило, что большая численность операций – безоговорочное условие хорошего их результата. Некоторые центры с низким объемом операций демонстрируют отличные результаты, а некоторые больницы с большим объемом операций – результаты ниже среднего. Анализируя данные более внимательно, мы видим, что почти во всех центрах операции успешны у пациентов с низким уровнем риска. Однако пожилые пациенты с многочисленными медицинскими проблемами: сахарным диабетом, почечной недостаточностью, плохим сердцем – имеют тенденцию получить лучшие результаты у занятых хирургов в больницах с большими объемами операций. Если вы попадаете в одну из этих категорий высокого риска, то не пожалеете, если обратитесь к хирургу и в больницу, где делают большой объем операций. Если вы пациент-АКШ с низким риском, вам вполне подойдет больница с небольшим объемом таких операций.
Неплохо было бы узнать число процедур АКШ, которые выполняет ваш потенциальный хирург ежегодно. Но вам необходима более подробная информация о хирурге и о больнице до согласия на операцию. Каковы фактические результаты? Какой процент больных умирает в результате хирургической операции или страдает от тяжелых осложнений (инсульт, инфаркт, инфекции)? Хирург должен привести вам свою статистику. При работе опытной бригады хирургов у пациентов с низким риском каждое из этих осложнений должно возникать менее чем у 1 % пациентов.
Выше сказанное относится к АКШ, наиболее распространенному типу операции на сердце. Эту процедуру выполняют почти все кардиохирурги, и у вас есть много вариантов при выборе врача и больницы. Другие сердечные заболевания требуют хирургов, которые специализируются на конкретных видах операций. Если вам нужна хирургия сердечного клапана, реконструкция аорты при аневризме, лечение неправильного сердечного ритма или операция на сердечной мышце (кардиомиопатия), вы должны искать специалиста. Найдите правильного врача с помощью комбинации трех стратегий: 1) попросите своего кардиолога порекомендовать вам хирурга с этой специализацией; 2) зайдите на сайты крупных хорошо известных медицинских центров; 3) поищите информацию о своей болезни в Интернете. Для большинства заболеваний найдется несколько хирургов и программ. Когда вы встретитесь с потенциальными хирургами, задайте те же вопросы об объемах и результатах хирургических операций, которые мы наметили для операции АКШ.
Встреча с хирургом: основные вопросы
Вам не нужно быть таким специалистом в судебном процессе, как Фрэнк Валлах, чтобы знать важные вопросы, которые следует задать вашему хирургу. А хирург не должен вести себя как свидетель противной стороны. На самом деле, если хирург умеет общаться с пациентами, он (или она) даст вам ответы на ваши вопросы, прежде чем вы успеете их задать. Однако, если такие важные проблемы, как риск заражения, переливание крови, обезболивание и оперативный подход, не обсуждаются на вашей первой встрече, вполне разумно, чтобы вы сказали: «У меня есть несколько вопросов, на которые я надеюсь получить ответ. Я искренне благодарю за то, что вы нашли время выслушать их».
МЕДИЦИНСКИЙ ТУРИЗМ: ОПЕРАЦИИ НА СЕРДЦЕ ЗА РУБЕЖОМИногда для лечения сердца приходится ехать в крупный медицинский центр. Издревле люди путешествовали за специализированной медицинской помощью. Тысячи лет назад паломники со всех уголков Средиземноморья отправлялись в Эпидаврию, которая считалась родиной бога исцеления Асклепия. В XVIII в. европейцы ехали за сотни километров, чтобы испытать целебные воды спа. Сегодня люди часто разъезжают по всей стране в погоне за кардиологической помощью, особенно если им требуется сложная операция на сердце или они хотят минимально инвазивной операции. Такой подход – путешествие за отличным результатом или специальным подходом – имеет смысл.Но некоторые больные готовы путешествовать даже на большие расстояния, чтобы сэкономить деньги на своей кардиооперации. Каждый год около 750 тысяч американцев покидают страну, чтобы получить различные медицинские услуги и процедуры по низким ценам. Отправляясь в Таиланд, Коста-Рику, Индию и множество других стран, пациенты могут сэкономить от 20 до 80 % на операции по аортокоронарному шунтированию или на сердечном клапане. Веб-сайты рекламируют «высококвалифицированных и опытных англоговорящих хирургов» и обещают, что операции за рубежом практичны и безопасны. Этот своего рода медицинский опыт, который координируется агентом бюро путешествий вместо вашего кардиолога, называется «медицинским туризмом».Мы не можем одобрять концепцию медицинского туризма ради кардиоопераций для спасения жизни. Одно дело – отправляться в признанный центр передового опыта для лечения хирургической бригадой с известной репутацией. Но записываться на операцию на сердце онлайн или через турагента, не имея возможности проверить качество поставщиков медицинских услуг, – дело совершенно иное. Если проблема в деньгах, то большинство больниц имеют программы на местах для помощи тем, кто не в состоянии оплатить операцию, будь то из-за отсутствия страховки или из-за невозможности покрыть сопутствующие расходы.
Ни один разумный хирург не будет отмахиваться от такой просьбы. Если вы столкнулись с врачом, который слишком занят или высокомерен, чтобы отвечать на ваши вопросы, найдите себе нового хирурга.
Каждая операция имеет свои технические особенности, однако определенные вопросы касаются всех видов операций на сердце. Как мы подчеркивали ранее, вам следует начать с выяснения того, как много процедур, таких как ваша, выполнил хирург и каковы общие результаты этого хирурга, в том числе риск смерти и осложнений. Вам нужен опытный хирург с отличными результатами, которые подтверждаются цифрами. Если хирург стремится сделать вам операцию, потому что всегда хотел сделать подобную операцию, но еще ни разу не пробовал, оставим его с восторженным стремлением и обратимся к хирургу, который уже имеет послужной список.
Как только вы найдете подходящего хирурга, настает время немного глубже покопаться в опыте больницы и плане операций. Нас часто спрашивают об инфекциях, переливании крови, неврологических проблемах и обезболивании. Позвольте дать вам некоторую информацию на эти темы, чтобы вы могли вести продуктивную дискуссию со своим хирургом.
Инфекции
Внутрибольничная инфекция может подорвать ваше восстановление и уничтожить результаты отличной работы. В Соединенных Штатах, например, ежегодно возникает 1,7 миллиона случаев внутрибольничных инфекций, которые влекут за собой 100 тысяч смертей. Опасные инфекции после операции на сердце возникают у 1–3 % пациентов. По большей части этих инфекций можно избежать путем тщательной антисептики. В этом отношении даже простое мытье рук очень важно – подробнее об этом через минуту.
Любая послеоперационная инфекция – это плохо, но инфекция МУЗС (эпидемический штамм метициллин устойчивого золотистого стафилококка Staphylococcus aureus) особенно опасна, и ее трудно лечить. Многие больницы имеют программы, направленные на предотвращение МУЗС и других инфекций. Хотя в последние годы внутрибольничные МУЗС-инфекции значительно снизились, они не исчезли полностью. Инфекции, как правило, сигнализируют о системной проблеме в больнице. Спросите вашего хирурга о риске инфекции и узнайте, не находятся ли ваша больница и хирург в сердце кластера инфекции; если все так и есть, вам нужно искать другую больницу и другого хирурга.
Переливание крови
Второй важный момент, на который вам следует обратить внимание, когда вы встречаетесь с хирургом, – это переливание крови. 20 % всех переливаний крови в США делают в процессе операции на сердце. Понадобится ли вам переливание крови во время вашей операции на сердце? Должны ли вы сдать собственную кровь, чтобы вам ее влили после операции? Чтобы ответить на эти вопросы, мы должны поговорить о рисках и пользе переливания крови.
НЕ ЗАБЫВАЙТЕ МЫТЬ РУКИ!Это послание вы должны передать членам семьи, гостям и, самое главное, вашим врачам и медсестрам. Передача бактерий с рук медперсонала является основным источником перекрестного заражения в больницах. Научные исследования доказывают, что эту инфекцию можно предотвратить путем мытья рук. Тем не менее необходимое мытье рук производится больничным персоналом только 48 % рабочего времени. Медсестры в этом отношении лучше, чем врачи. Особенно небрежное отношение к мытью рук обычно наблюдается по выходным.Проблема в том, что бактерии всегда присутствуют в больницах и немытые руки перенесут их на вас. Одно исследование показало, что 25 % клавиш больничных компьютеров положительны по культуре на эпидемический штамм метициллин устойчивого золотистого стафилококка. Так что будьте предусмотрительны. Любой приходящий в вашу больничную палату должен мыть руки, как при входе, так и при выходе, – даже медсестры или врач, которые будут носить перчатки. Обычное мыло и вода, и более новые антисептические средства – все это вполне приемлемые варианты. Ваша задача – убедиться, что все моют руки. В одном английском исследовании пациенты были проинструктированы спрашивать медперсонал: «Вы мыли руки?» – перед тем, как непосредственно контактировать с ними. Пациенты с неохотой напоминали об этом своему медперсоналу – всего 35 % пациентов были готовы задавать этот вопрос врачам. Но эта программа увеличила мытье рук на 50 %. Не стесняйтесь – убедитесь, что все, кто входит в вашу палату, моют руки. Вам нужна их забота. Вам нужна их медицинская помощь. Но вам не нужны их бактерии.
Когда вам делают переливание крови, вы получаете трансплантат от другого человека. Трансплантат – это не целый орган, и он не является постоянным, ведь красные кровяные клетки живут в кровотоке лишь три-четыре месяца. Но люди по-прежнему настороженно относятся к переливанию крови; одна треть населения считает, что переливание крови небезопасно. Самая большая проблема заключается в том, что получение крови другого человека может привести к болезни и инфекции.
Истина в том, что сегодня переливание крови достаточно безопасно, но, как и при любой медицинской процедуре, нужно взвесить все риски и выгоды. Риски, связанные с переливанием крови, делятся на три основные категории: инфекции, иммунологическая реакция и техническая ошибка. Осложнение, которое мы должны добавить к этому списку, – это волнение; многие пациенты очень волнуются, когда узнают, что им нужно делать переливание крови. Мы рассеем это волнение.
Как показывает опыт, серьезные осложнения встречаются редко. Каждая доза донорской крови тщательно исследуется на инфекционные заболевания. Если у пациента анемия (низкий уровень эритроцитов в крови), снижение доставки кислорода в ткани может вызвать серьезные повреждения внутренних органов, то переливание крови может оказаться спасительным, а также ускорить восстановление.
На этом основании давайте решать вопрос, понадобится ли вам переливание крови при операции на сердце. Ответ зависит от вашего личного профиля и типа операции, которую вам будут делать. Примерно одной трети пациентов при операции на открытом сердце требуется переливание крови, но некоторым пациентам переливание потребуется с большей вероятностью, чем другим. В зону наибольшего риска входят больные, у которых была анемия до операции, невысокие люди (в частности, маленькие женщины), пожилые люди, те, кому требуется сложная повторная операция или неотложная хирургия, и люди с заболеваниями почек. Кроме того, если вы до операции принимали аспирин или клопидогрель, ваш риск необходимости переливания крови увеличивается; вот почему прием лекарств, которые препятствуют функции тромбоцитов и свертыванию крови, нужно прекратить за пять дней до операции на сердце. Если вы входите в одну или более из этих групп, то шансы, что вам потребуется переливание крови во время операции на сердце, увеличиваются.
Что вы можете сделать, чтобы избежать переливания крови? Если ваш предоперационный анализ крови показывает, что у вас анемия, вашу анемию нужно исследовать перед операцией. Кровопотеря через желудочно-кишечный тракт (язва желудка, проблемы с кишечником, геморрой) является относительно распространенной, и ее следует лечить. Диета с низким содержанием железа может также внести свой вклад. Если у вас умеренная анемия (уровень гемоглобина менее 12 мг/дл), принимайте добавки железа (и соблюдайте диету с высоким содержанием клетчатки или принимайте слабительное, чтобы предотвратить железоиндуцированный запор) несколько недель до операции. Это может достаточно увеличить количество красных кровяных клеток, чтобы избежать переливания.
Многие заинтересованы в сдаче собственной крови до операции, идея в том, что они получат свою кровь и таким образом им удастся избежать контакта с чужой кровью. Практика сдачи собственной крови и получение ее во время или после операции, называемая аутологичным донорством крови, в немилости у кардиохирургов. Пациент с тяжелыми сердечно-сосудистыми заболеваниями может не выдержать предоперационную сдачу крови. Кроме того, кровь должна быть сдана за несколько недель до операции. Это означает, что кровь будет негодна к тому времени, когда пациент должен будет получить ее обратно. Кровь имеет ограниченный срок годности, и чем дольше она находится вне тела, тем менее эффективно будет переливание. Крупные исследования показали, что в аутологичном донорстве крови нет никаких медицинских преимуществ.
Если врач говорит, что после операции вам нужно переливание крови, задайте несколько вопросов, прежде чем соглашаться. Как это может вам помочь? Если переливание повысит у вас кровяное давление, увеличит приток крови к почкам или сердцу или заставит вас чувствовать себя сильнее и уменьшит одышку, оно ускорит ваше выздоровление. И еще узнайте свой уровень гемоглобина. Если он 10 мг/дл или выше, переливания крови, как правило, не потребуется.
Хотя вам не обязательно знать свою группу крови, вы непременно должны обратить внимание на процесс переливания крови. Перед тем как пакет с кровью повесят на вашу стойку для внутривенного вливания, должна быть проведена проверка двумя сотрудниками, чтобы убедиться, что вы получаете дозу правильной донорской крови. Двое проверяющих кровь должны произнести вслух ваше имя, идентификационный больничный номер, сверяя, чтобы информация о вас на больничном браслете совпадала с информацией на этикетке пакета с кровью. Сделайте эту проверку не двойной, а тройной – убедитесь, что они называют ваше имя, а не вашего соседа по палате.
Неврологические нарушения
Недавно университетский профессор антропологии позвонил нам, чтобы отложить свою операцию по замене аортального клапана на шесть месяцев, чтобы у него перед операцией было время подать заявку на получение гранта. Хотя подавать заявку на финансирование нужно не за двенадцать месяцев, он счел, что после операции на сердце его умственные способности не будут на высоте, поэтому и хотел написать по возможности лучшую заявку до того, как наступит спад его мыслительных способностей.
У нас оказалось в связи с этим две проблемы. Во-первых, ЭхоКГ и анамнез показывали, что у него серьезный и симптоматический стеноз аортального клапана. Это означало, что существует реальный риск смертельного исхода, если мы отложим операцию. Во-вторых, дезинформация: операции на сердце редко вызывают стойкое снижение когнитивной функции.
Когда мы собрались, чтобы обосновать наши рекомендации по быстрейшему проведению хирургического вмешательства, мы объясняли, что существует небольшой риск инсульта во время операции на сердце – это, как правило, около 1 %. Инсульт – это основная неврологическая проблема при операции на сердце, но он не является обычным осложнением. Сразу после операции на сердце, как и после любой операции, затяжные последствия анестезии вызывают усталость и временное нарушение кратковременной памяти. Такое состояние длится несколько недель, но практически всегда проходит без последствий. Вполне можно ожидать, что операции на сердце исправляют сердце, не причиняя вреда мозгу.
Болеутоляющие
«Мне будет очень больно? Каким образом вы сумеете контролировать мою боль?» Это вполне правомерные вопросы. Хотя только трети больных понадобится переливание крови при кардиохирургии, купирование боли требуется 100 % пациентов. Мы были удивлены числом пациентов, которые не задают вопросов о купировании боли.
Вы определенно должны поднять вопрос о купировании боли перед вашим хирургом и ожидать хорошо продуманного ответа на ваш вопрос. Вам нужен ответ, который выходит за рамки «не волнуйтесь, мы об этом позаботимся» или «боль после операции неизбежна».
Какой-то дискомфорт обязательно возникнет, но он не должен быть экстремальным. Ваша хирургическая бригада может и должна принимать меры, чтобы умерить вам боль. Если у вас разрез на груди сбоку, врач может ввести туда долгодействующую местную анестезию прежде, чем вы очнетесь; блокада нервов такого рода, аналогичная той, которую делает стоматолог, чрезвычайно эффективна. Кроме того, анестезиолог или хирург должен убедиться, что вы получаете внутривенные обезболивающие, прежде чем вы придете в себя. Они могут включать в себя наркотическое средство, а если у вас нет заболеваний коронарных артерий, ненаркотическое мотриноподобное соединение под названием кеторолак (торадол). Если у вас есть опыт тошноты от болеутоляющих лекарств в прошлом, скажите об этом врачам перед операцией, чтобы они смогли создать стратегию обезболивания, которая подошла бы вам.
Спросите у хирурга, будут ли вам давать болеутоляющие круглосуточно (каждые четыре – шесть часов), или же вы должны просить лекарства от боли. Как правило, предпочтительнее принимать их регулярно, а не ждать, когда возникнет боль, а уж потом просить лекарство. Многие больницы используют контролируемое пациентом обезболивание (КПО), когда пациент нажимает кнопку и болеутоляющее автоматически вводится с помощью насоса через капельницу в руку. Если вам нравится действовать без посредника и брать ответственность на себя, сообщите врачу, что вы хотите попробовать этот вариант. Помните, хорошо выполненный план контроля боли ускорит ваше выздоровление, сократит срок пребывания в больнице и внесет ценный вклад в ваш жизненный опыт в целом.
Вы выпишетесь из больницы с несколькими рецептами, в том числе и с рецептом на обезболивающее. Не совершайте той же ошибки, что Фрэнк Валлах, – принимайте препараты для обезболивания. Вам будет легче заниматься физическими упражнениями и хорошо высыпаться – два важных элемента, необходимые для полного выздоровления. Рассчитывайте, что вам придется пользоваться наркотическими анальгетиками до одного месяца. После этого будет помогать тайленол или мотрин, хотя вы должны обсудить применение мотрина с вашим врачом, особенно если вы принимаете аспирин или варфарин (кумадин), так как каждое из этих лекарств ухудшает свертываемость крови.
Технические детали операции
Хотя вы не спрашиваете своего автомеханика, что именно он собирается делать, когда заглядывает под капот вашего автомобиля, вполне нормально спросить вашего кардиохирурга, как он собирается исправлять ваш «двигатель», когда вскроет вам грудную клетку. Есть несколько технических вопросов, которые стоит задать до начала операции. Эти вопросы варьируются в зависимости от типа операции.
Операция аортокоронарного шунтирования
Хирург может использовать множество различных методик, чтобы сделать вам операцию шунтирования. Одни из них подойдут вам лучше, чем другие. Оказывается, многие методики, которые лучше всего подходят именно вам и вашему сердцу, в частности использование для вашего шунтирования артерии вместо вены, требуют больше усилий и больше времени со стороны вашего хирурга. Это означает, что вы должны быть готовы выступать за свои интересы, добиваясь оптимальной для вас операции.
Первый технический вопрос вашему кардиохирургу: «Что вы собираетесь использовать для моего шунтирования?» Если у вас закупорка сердечной артерии, хирург использует артерию или вену другой части тела, чтобы направить поток крови вокруг закупорки. Ваша миссия заключается в обеспечении, чтобы хирург планировал использовать в качестве шунта по крайней мере одну из ваших внутренних грудных артерий. Левая внутренняя грудная артерия, длинная артерия, проходящая позади ребер, легко отделяется от стенки грудной клетки, оставляя верхнюю часть соединенной с большой подключичной артерией. Нижний конец артерии можно подшить к коронарной артерии сердца, обеспечивая дополнительный приток крови к сердечной мышце. Такое шунтирование является очень прочным, оно функционирует у почти 90 % больных еще двенадцать лет после операции. Когда во время операции шунтирования используется именно эта артерия, пациент имеет больше шансов прожить дольше, чем когда все шунты осуществляются с помощью вен ног. У относительно молодых пациентов (до 70 лет), которые не больны сахарным диабетом и не страдают ожирением, можно также использовать и правую внутреннюю грудную артерию.
Поскольку большинству пациентов, которым будут делать операцию АКШ, требуется три или более шунта, вашему хирургу понадобится дополнить вашу внутреннюю грудную артерию другими артериями и венами. Шунтирование может быть завершено венами на ногах (подкожная вена бедра), артериями рук (лучевой артерией) и даже артерией, которая проходит вдоль желудка (желудочно-сальниковая артерия). В общем, чем моложе пациент, тем больше артерий, которые можно использовать для шунтирования, так как артерии остаются открытыми дольше, чем вены, и дают лучшие долгосрочные результаты.
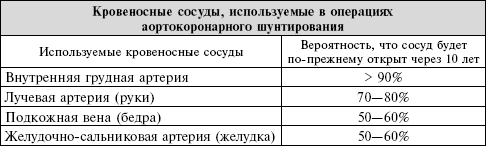
Это ваше сердце. Не бойтесь спросить у хирурга о его (или ее) плане. Если хирург не упомянул, что будет использоваться одна или более артерий, спросите, почему он этого не сделал.
Для понимания системы вашего нового кровообращения совсем нелишне будет спросить, нельзя ли воспользоваться в вашем случае менее радикальным вариантом и будет ли хирург использовать аппарат искусственного кровообращения во время операции. Минимально инвазивный подход может быть возможен у тех редких пациентов, которым требуется только один шунт. Если ваша единственная заблокированная артерия – это левая передняя нисходящая коронарная артерия, врач может выполнить операцию через небольшой разрез между ребрами с левой стороны груди. Однако большинство пациентов нуждается в нескольких шунтах, а это почти всегда требует стернотомии – надреза через грудную кость, так как у хирурга должна быть возможность обхода артерии справа и слева, а также спереди и сзади сердца.
Поэтому есть вероятность, что во время операции АКШ у вас будет выполнена стернотомия. Не волнуйтесь – почти всегда все прекрасно заживает. Дэвид Леттерман, Билл Клинтон, Робин Уильямс, Арнольд Шварценеггер, Барбара Уолтерс и Реджис Филбин – это только несколько примеров людей, которым делали стернотомию при операции на сердце. Все они хорошо восстановились и вернулись к активной жизни. И с вами будет так же.
Каждый из этих знаменитостей провел пару часов на аппарате искусственного кровообращения, представляющем собой многочисленные трубки и насосы, которые временно берут на себя функции сердца и легких. Операция на сердце состоит из сшивания кровеносных сосудов, диаметром с толстый шнурок, поэтому большинство хирургов предпочитают работать на неподвижном и свободном от крови поле. Именно это и обеспечивается путем временного изменения маршрута кровообращения через аппарат искусственного кровообращения, который хирурги называют «насосом».
ВЫ ОСТАНОВИТЕ МОЕ СЕРДЦЕ? ЗАБЬЕТСЯ ЛИ ОНО СНОВА?Большинство операций на сердце требует остановки сердца и легких на период от одного до трех часов. Сделать это позволяет аппарат искусственного кровообращения. Впервые успешно использовать аппарат искусственного кровообращения удалось в Филадельфии хирургу Джону Гиббону. 6 мая 1953 г. Гиббон применил аппарат искусственного кровообращения во время операции восемнадцатилетней девушке, он сделал разрез в сердце и за 26 минут зашил отверстие между верхними камерами сердца.Сегодня использование аппарата искусственного кровообращения (также называемого экстрапульмональным кровообращением) считается обычным делом. Венозная кровь удаляется из организма с помощью трубки, помещенной в правое предсердие. Эта кровь направляется в аппарат искусственного кровообращения, где добавляются кислород и питательные вещества, а углекислый газ удаляется. Затем кровь закачивается через трубку в аорту, самую большую артерию организма, которая поддерживает кровообращение. Сердце же останавливается путем введения в его артерии холодного, богатого калием раствора. Этот специальный прием, называемый кардиоплегией, сохраняет сердце в то время, пока на нем работает хирург. Когда хирург заканчивает работу, он дает нормальному кровоснабжению смыть кардиоплегические растворы. Затем он касается сердца электродами – в точности как показывают по телевизору, – и сердце начинает биться. Так что ваше сердце будет, как правило, остановлено на время операции. Но не волнуйтесь об этой особенности операции. Мы всегда можем снова запустить сердце, когда закончим его «починку».
Хотя аппарат искусственного кровообращения (ИК) позволил проводить безопасные и эффективные операции на сердце у миллионов пациентов, можно сделать шунтирование и без него. При таком подходе используются специальные инструменты для стабилизации области, в которой работает хирург, так как он подшивает шунты к артериям на бьющемся сердце. Изначально все думали, что неиспользование аппарата искусственного кровообращения повысит безопасность операции АКШ, но последние крупные исследования показывают, что пациентам это не принесло никакой пользы. И неудивительно, что большинство хирургов лучше выполняют операцию шунтирования на небьющемся и бескровном сердце.
Тем не менее некоторые хирурги действительно достигли отличных результатов при выполнении аортокоронарного шунтирования без аппарата ИК. Аортокоронарное шунтирование без аппарата ИК требует исключительного хирургического мастерства. Спросите своего хирурга, планирует ли он делать эту процедуру с использованием или без использования аппарата искусственного кровообращения. Если ответ: «С аппаратом ИК», то вы получаете стандартный подход. Если ответ: «Без аппарата ИК», осведомитесь, имеет ли ваш хирург опыт работы по такой методике.
КОНТРОЛЬНЫЙ СПИСОК ПЕРЕД РАЗРЕЗОМНам всем известен тот факт, что перед взлетом пилоты самолетов проходят предполетную проверку по списку. Сейчас хирурги делают то же самое, и вы должны в этом поучаствовать. В 2009 г. исследования, опубликованные в «Медицинском журнале Новой Англии», показали, что использование списка хирургической безопасности сокращает риск смерти на 50 %, а больничных осложнений – на 35 %. Это действительно потрясло медицинскую общественность, так как мы думали, что неплохо справляемся без этого этапа. Этот перечень включает в себя идентификацию пациента, обсуждение плановой операции (какой из клапанов сердца, сколько шунтов), подтверждение того, что доступно необходимое оборудование, обзор важной медицинской информации, а также ответы на любые интересующие вас вопросы. Недавно один из наших пациентов недоуменно смотрел, как мы сверяемся с контрольным списком перед тем, как ввезти его в операционную. «Вы действительно ждали до этого момента, чтобы начать выяснять всю эту ерунду?» – спросил он нас. Мы заверили его, что это просто была последняя проверка перед очень важным шагом. Стоит потратить лишние три минуты, чтобы убедиться, что у нас все правильно.
Операция на сердечном клапане
В то время как почти всех кардиохирургов операция АКШ не напрягает, они значительно различаются в опыте и способностях, когда дело доходит до операций на сердечных клапанах. У сердца есть четыре клапана: аортальный, митральный, трехстворчатый и легочный. Из них наиболее часто операция требуется на аортальном и митральном клапанах, как правило, потому, что они бывают регургитирующими, то есть «протекающими» в обратном направлении, или суженными (стенозированными).
Операция на аортальном клапане
Стеноз аорты является наиболее распространенным дефектом клапанов сердца, требующим оперативного лечения. Аортальный клапан работает как шлюз между сердцем и остальными органами тела. Когда левый желудочек сжимается или сокращается, чтобы направить кровь к органам, каждая капля должна пройти через аортальный клапан. Нормальный аортальный клапан бывает размером 2–2,3 сантиметра. Если клапан сужен, сердце вынуждено работать напряженнее, поэтому и возникают серьезные проблемы. Если тяжелый аортальный стеноз не лечить – это равносильно смертельному исходу. Если у вас диагностированный аортальный стеноз и есть какие-либо симптомы: одышка, боль в груди или обморок, вам необходима операция. И возможно, она вам потребуется скоро, в течение двух или трех месяцев.
Если у вас есть аортальный стеноз, основное решение, которое нужно принять, – это какого типа новый клапан вы хотите. Стенозный аортальный клапан нельзя восстановить, он должен быть заменен. Пациенты часто говорят нам, что хирург сказал им, какой клапан они получат. Это неправильный путь принятия решения. Не дело хирурга говорить вам, какой клапан вам должны поставить. Скорее это ваша забота – задавать правильные вопросы, а затем работать с хирургом, чтобы сделать совместный выбор.
Так каковы же варианты? Существуют две основные категории замены сердечных клапанов – биопротезы клапана и механические клапаны. Биопротезы клапанов изготавливаются из тканей свиней, коров или человека. Хотя может показаться логичным, что лучшие клапаны для человека будут человеческие, имплантация человеческого клапана (также называемого аллотрансплантатом) является технически сложной задачей, занимает больше времени и не обеспечивает преимущество по сравнению со свиным или коровьим биопротезом. Свиные биопротезы клапана – это фактически аортальные клапаны сердца свиньи, в то время как клапаны, изготавливаемые из коровьей ткани, делаются из кусочков коровьего перикарда, кожного мешка, который окружает и защищает сердце.
И коровий и свиной биопротезы клапана отлично подходят человеку. Ключевым преимуществом биопротезов клапана является тот факт, что после операции не потребуется принимать кроверазжижители. Но проблемой является продолжительность срока службы: биопротезы клапана изнашиваются. Это не результат иммунного ответа. Скорее то, что клапаны подвержены износу, связано с 100 тысячами сердечных ударов в день. За период от десяти до двадцати лет большинство биопротезов клапанов изнашивается. Поэтому ваш возраст становится решающим фактором выбора. Если вам 65 лет или больше, биопротез клапана, вероятно, прослужит вам всю вашу жизнь. Если вам 40 или 50 лет и вам поставили биопротез клапана, то есть вероятность, что он износится в течение вашей жизни и вам потребуется повторная операция по установке нового клапана.
Как может более молодой человек избежать повторной операции? Выбирайте механический клапан. Механические клапаны, также называемые металлическими клапанами, изготавливаются из углерода и металла, окруженных тканевым кольцом для наложения швов – это та часть, которая подшивается к сердцу. Такие клапаны практически никогда не изнашиваются. Но при таком клапане необходимо, чтобы пациент принимал кроверазжижители ежедневно всю оставшуюся жизнь. Как мы более подробно обсуждали в главе 11, варфарин (кумадин) является наиболее распространенным препаратом для разжижения крови. Он эффективен, но имеет и недостатки. Каждый год у 1 % людей, принимающих кумадин, возникает кровотечение, требующее медицинского вмешательства. Иногда проблема бывает незначительной, такой, например, как носовое кровотечение, которое не останавливается. Но иногда возникает большая проблема – кровоизлияние в мозг в результате необратимых неврологических повреждений.
В дополнение к этому медицинскому требованию есть еще и различия в образе жизни, который придется вести после установки как биопротеза клапана, так и механического клапана. В то время как биопротез клапана может в конечном счете потребовать замены, между тем вы можете игнорировать его (за исключением ежегодной ЭхоКГ и приема антибиотиков перед посещением дантиста или выполнением медицинских процедур). Механические клапаны постоянно напоминают о своем присутствии. Они издают щелкающий звук при каждом ударе сердца. Через несколько лет после установки механического клапана один пациент рассказывал, что щелчок по-прежнему беспокоит его – но это было предпочтительнее альтернативы, когда никакого щелчка нет!
Людям с механическими клапанами требуется ежемесячная (а иногда и более частая) проверка уровня варфарина (кумадина) с помощью анализа крови, называемого МНИ (международный нормализационный индекс), либо в лаборатории, либо путем самостоятельного теста. Если вы рассматриваете установку механического клапана, расспросите своего врача об измерении МНИ в домашних условиях. Получается, что люди, которые самостоятельно следят за своими значениями МНИ, делают это лучше, чем озабоченные врачи и медсестры, которые пытаются обследовать десятки пациентов одновременно.
Один простой вопрос: можно ли вам делать МРТ после установки механического сердечного клапана. Ответ: да. Такая операция на сердце не помеха МРТ-сканированию. Пока вам не поставили постоянный электрокардиостимулятор, вы можете делать МРТ после любого типа операции на сердце.
Итак, как же выбрать новый аортальный клапан? Большинство исследований показывают, что ни один вариант не лучше и не хуже другого. Вы должны остановиться на клапане, который лучше всего вам подходит. Если вы не хотите принимать кроверазжижители, или если у вас есть угроза кровотечения, или вы ведете образ жизни, который подвергает вас риску получения физических травм (офицер полиции, пожарный, солдат, приверженец боевых искусств и т. д.), выбирайте биопротез клапана. Если вы относительно молоды и ваша главная мотивация – избежать в дальнейшем повторной процедуры, ставьте механический клапан – пока вы готовы и способны принимать ежедневно варфарин.
Не важно, на каком типе клапана вы остановите свой выбор, спросите у своего хирурга, подойдет ли вам минимально инвазивный метод замены аортального клапана. Большинству людей, которым требуется только операция по замене аортального клапана, можно сделать 8—10-сантиметровый разрез вместо 25-сантиметрового разреза. Малоинвазивным подходом к замене аортального клапана чаще всего является разрез посередине груди (частичная стернотомия), но иногда можно осуществить замену аортального клапана через разрез с правой стороны.
Операция на митральном клапане
После аортального клапана митральный является вторым клапаном, который чаще всего требует хирургического лечения. Когда митральный клапан сужен или происходит его стеноз, как правило в результате ревматизма, перенесенного в детстве, обычно необходима замена клапана. В этом случае выбор клапана (биопротез или механический) происходит точно так же, как и при принятии решения о замене аортального клапана.
Разница между митральным и аортальным клапанами становится важной, когда у больного есть более общая проблема «протечки» или регургитирующий митральный клапан, такой как был у Фрэнка Валлаха.
В большинстве случаев «протечка» митрального клапана может быть устранена и не требует замены всего клапана, но бывают случаи, когда этого сделать нельзя. И вы должны действовать как свой собственный адвокат, чтобы убедиться, что получите самое лучшее лечение. По сравнению с больными, которым заменили митральный клапан, те, кому просто устранили «протечку», как правило, живут дольше и менее подвержены снижению функции сердца, тромбообразованию, инсультам и сердечным инфекциям. Кроме того, после такой операции прием варфарина не является обязательным.
Наиболее частой причиной «протечки» митрального клапана бывает пролапс, который означает, что клапан несколько ослабленный или вялый. В то время как у 2 % всех людей имеется пролапс митрального клапана, только несколько случаев прогрессирует до состояния значительной «протечки», которая требует хирургического вмешательства. Но если у вас действительно есть пролапс митрального клапана и серьезная «протечка», вам нужно найти хирурга, который отвечает трем критериям: он (или она) должен иметь 90 % или более успешных операций, должен иметь крайне низкую смертность при операции (менее 1 %) и должен быть обучен работать менее инвазивными методами. Если ваш хирург не может обеспечить такого рода показатели, вы должны двигаться дальше, чтобы найти того, кто сможет.
Стоит изучить возможности менее радикального подхода к восстановлению митрального клапана. Многие пациенты, которым требуется операция только на митральном клапане, являются кандидатами для восстановления клапана через небольшой разрез в груди справа. При таком подходе для подключения человека к аппарату искусственного кровообращения используются артерии и вены на ноге (бедренные артерия и вена). Кровь перекачивается из аппарата искусственного кровообращения в артерию на ноге и доставляется к мозгу (в отличие от обычного направления кровотока). Если в бедренной артерии или аорте имеются бляшки, поток крови способен выбить кусочек кальция и перенести его в мозг, где он может вызвать инсульт. Поэтому перед операцией делают КТ-сканирование для определения, находится ли пациент в группе риска при минимально инвазивной операции; этим больным сделают стандартную стернотомию, которая для них безопаснее.
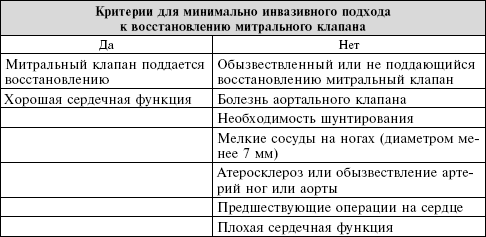
Отбор пациентов – это ключ к тому, чтобы сделать менее инвазивную хирургию безопасной и эффективной.
Вы со своим хирургом должны рассмотреть ее, только если она вам подходит.
Преимущества менее инвазивной хирургии включают лучший косметический результат, меньшую потерю крови и более быстрое выздоровление. Мы иногда сталкиваемся с пациентами, которые концентрируют все свое внимание только на размере разреза. Не забывайте, зачем вы приходите к кардиохирургу. Если хирург говорит, что менее инвазивный подход также и менее безопасен, не настаивайте на нем. Это не пластическая хирургия, где результат определяется красотой разреза.
Бдительность в больнице
Сразу же после операции на сердце вас доставят в реанимацию, лучшее место, где можно внимательно наблюдать за вами. Пока вы находитесь в отделении интенсивной терапии, частота сердечных сокращений, дыхания, артериальное давление, количество мочи, анализы крови, рентген грудной клетки и множество других данных будут непрерывно оцениваться, чтобы убедиться, что в критические первые послеоперационные часы не возникает никаких проблем. Медсестры, обслуживающий персонал, специальные врачи, называемые интенсивистами, а также ваш хирург будут получать поминутные отчеты о ваших успехах.
ПОДГОТОВКА К ОПЕРАЦИИВ большинстве случаев операция на сердце не является неотложной. Это дает вам время для подготовки, и у нас есть несколько советов, какие шаги можно предпринять, чтобы повысить успех вашей операции. Ваш врач может попросить вас прекратить прием некоторых лекарственных препаратов, которые вызывают кровотечение по крайней мере за пять дней до операции; это ибупрофен (мотрин, адвил), напроксен (алив) и аналогичные обезболивающие. Тайленол принимать можно. Также прекратите прием безрецептурных добавок, так как некоторые из этих препятствуют свертыванию крови.Бросайте курить. Активные курильщики имеют 30 %-ный риск легочных осложнений после операций на сердце. Если вы бросите курить, то можете сократить этот риск в два раза. Кроме того, курильщики проводят в два раза больше времени на аппарате искусственного дыхания. Никому не нравится дышать через трубку, вставленную в горло. Сделайте себе одолжение и бросайте курить, в идеале по крайней мере за два месяца до операции, и вы сведете к минимуму эту неприятность.Скромное потребление алкоголя – бокал вина или бутылка пива вечером перед операцией – не повлияет на ее результат. Но если вы регулярно выпиваете более двух порций спиртных напитков в день или сильно напиваетесь время от времени (подвержены запоям), будьте честны и скажите об этом вашему врачу.Такая информация поможет вашему врачу избавить вас от абстинентного алкогольного синдрома после операции, который может привести к серьезным осложнениям и даже смерти.Если у вас избыточный вес и состояние вашего сердца позволяет (аномалия митрального клапана, стабильная ишемическая болезнь сердца), получите разрешение врача и продолжайте умеренно делать физические упражнения перед операцией. Это поможет вам сбросить вес, что снизит риск операции и ускорит ваше выздоровление.Эмоциональная подготовка тоже будет полезна. Специализированные интернет-сайты позволят вам пообщаться с бывшими пациентами, которые могут оказать вам поддержку и обеспечить ценной информацией. И наконец, соберите личную бригаду поддержки перед операцией. Эмоциональная помощь друзей и членов семьи ускоряет восстановление.
В вашей памяти, наверное, сохранятся какие-то обрывки воспоминаний вашего пребывания в отделении интенсивной терапии, но для большинства пациентов время, проведенное там, как в тумане.
Если все пойдет по плану, то в течение двадцати четырех часов ваш врач скажет, что все в порядке, и вы покинете реанимацию. И вот вы уже не с трубкой или непрерывным мониторингом каждого органа, а с периферийным устройством для внутривенного вливания и кислородом, подаваемым через носовые канюли. На этаже постоянного сестринского ухода за вами будет присматривать одна медсестра (у которой имеется еще несколько других пациентов), один технический лаборант и команда врачей (которые делают обходы многих пациентов). Они помогут вам планомерно двигаться в направлении выписки из больницы через неделю.
Таков план. Но иногда что-то идет не так. Почти половине пациентов, перенесших операцию на сердце, встретятся ухабы на пути к выздоровлению. Наиболее распространенное явление – фибрилляция предсердий, временное нарушение сердечного ритма, что будет отражаться на вашем сердечном мониторе; это редко бывает серьезным и легко лечится.
Другие осложнения могут быть коварны, и распознать их труднее. Быстро переходя от пациента к пациенту, ваши медсестры и врачи могут не заметить важные признаки. Именно тут и должны прийти на помощь вы, ваши родственники и друзья. Часто сам больной или его родные первыми замечают непорядок. Обратите внимание на предупреждающие знаки, перечисленные ниже, и не молчите, если они у вас появляются. Ваша бдительность может ускорить восстановление или даже спасти вам жизнь.
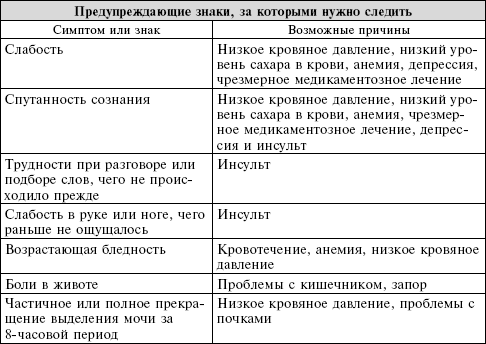
Вы также должны быть настороже относительно признаков и симптомов депрессии, которая часто возникает у людей с сердечно-сосудистыми заболеваниями. У трети пациентов развиваются симптомы депрессии после АКШ или операции на сердечном клапане. Пациенты в зоне особого риска – это те, у кого уже была депрессия перед операцией, и пожилые женщины. Если у вас уже была депрессия, пусть ваши врачи знают об этом до операции, чтобы смогли принять меры и помочь вам избежать ее вновь.
Депрессивные кардиохирургические больные дольше остаются в больнице, чаще других туда возвращаются, медленнее восстанавливаются, испытывают боль сильнее, и качество жизни у них снижается. По причинам, которые не совсем понятны, они также более подвержены инфарктам и смерти в течение первого года после операции. Возможно, с депрессией связаны плохое соблюдение медицинских предписаний, вредные для здоровья привычки (курение, неправильное питание, недостаток физической активности), что влияет на свертываемость крови, воспаление и частоту сердечных сокращений.
Основная проблема с депрессией – это ее диагностирование. Ваша бригада медиков будет регулярно брать у вас стандартные медицинские анализы, в том числе анализы крови, делать рентген грудной клетки, ЭКГ. Но диагноз депрессии требует больше, чем взгляд на экран компьютера и пятиминутный визит на обходе. Повторяем, именно тут и должны прийти на помощь ваши родные и друзья.
Депрессия после операции на сердце: признаки и симптомы:
• потеря энергии, усталость;
• чувство безнадежности или никчемности;
• потеря интереса к деятельности, которая прежде нравилась;
• потеря аппетита;
• неспособность сосредоточиться;
• повторяющиеся мысли о смерти или самоубийстве.
Депрессия обычно возникает в течение первых трех месяцев после операции.
Если у вас развиваются эти симптомы, как в больнице, так и в первые несколько недель после приезда домой, сообщите об этом врачу. Большинство депрессий со временем проходят. Но если депрессия особенно тяжелая, требуется лечение. Будь то краткосрочный прием антидепрессанта или несколько визитов к психотерапевту, успешное вмешательство ускорит выздоровление и улучшит результаты. Поэтому не игнорируйте депрессию после операции на сердце. Это обычное явление. Это опасно. Но излечимо.
Стоит ли записаться в группу кардиореабилитации?
Да.
Вы только что сделали огромные инвестиции в свое здоровье. Вы сделали это посредством операции на открытом сердце. Вы провели несколько дней вдали от дома в больнице. Сейчас впереди у вас месяц или два до полного выздоровления. Проведите их правильно. Запишитесь в группу сердечной реабилитации возле вашего дома. Следуйте девизу Nike: «Просто сделай это!»
Вы можете и не осознавать этого, но вы уже начали программу сердечной реабилитации. Этап I кардиореабилитации включает в себя прогулки, подъем по лестнице и образовательную деятельность, которую вы завершили в больнице.
Этап II кардиореабилитации начинается одну – три недели спустя после операции. Как быстро узнал Фрэнк Валлах, это гораздо больше, чем программа физических упражнений под медицинским наблюдением. Она также охватывает диету, модификацию факторов риска, оптимизацию приема лекарственных средств и образа жизни, консультации. Инструкторы и остальные участники обеспечивают эмоциональную и психологическую поддержку. Пациенты осознают, что они не одиноки, и, слыша рассказы других, успокаиваются и черпают новые силы. Эта функция реабилитационной программы особенно полезна для тех, кто страдает от депрессии, или для тех, кто был глубоко задет ощущением, что ничто не вечно под луной, которое часто сопровождает перенесших операцию на сердце. И сделайте это семейным делом: пациенты склонны принимать полезные и длительные изменения, если их вторая половинка или другие люди, к мнению которых они прислушиваются, сопровождают их на реабилитационных занятиях.
У пациентов, принимающих участие в программе кардиореабилитации после операции на сердце, увеличилась толерантность к нагрузке, улучшился уровень липидов, уменьшились боль в груди и одышка, а также они быстрее возвращаются к самостоятельности. С такими преимуществами трудно смириться с цифрами: только от 10 до 20 % американцев и 35 % европейцев участвуют в программе кардиореабилитации после операции на сердце. Особенно это касается пожилых людей и женщин.
Одна из причин такого низкого участия в реабилитационных программах состоит в том, что многие думают: сердце им «починили» и после операции никаких дополнительных усилий не нужно. Конечно же это не верно. Операция на сердце – только начало второго шанса. Хватайтесь за такую возможность! Другие опасаются, что программа реабилитации будет стоить дорого. Не беспокойтесь о расходах. Бесплатная медицинская помощь и большинство страховых компаний покрывают программу кардиореабилитации; фактически она является экономически эффективной, так как улучшает здоровье, сокращает будущие расходы и быстрее возвращает вас на работу.
Дорожная карта к выздоровлению
В течение двух-трех месяцев после операции вы будете постепенно возвращаться к норме, возобновляя привычные занятия. Но хороши ли такие темпы восстановления? Какие виды деятельности необходимы и когда вы сможете в них участвовать? Как скоро после операции вам можно будет подниматься по лестнице, водить машину или заниматься сексом? Существует ли специальная диета, которой вы должны придерживаться? Когда вы можете сказать, что ваше восстановление идет по плану? Давайте ответим на эти и другие обычно возникающие вопросы. Ответы помогут вам убедиться, что вы остаетесь на пути к выздоровлению.
Физические упражнения
Вы должны ежедневно заниматься физическими упражнениями. Запланируйте ежедневную прогулку. В течение первых двух – четырех недель предусматривайте прогулку от 20 до 30 минут в день. Вам можно подниматься по лестнице сразу же. Прекращайте любую деятельность, если почувствуете одышку, боль в груди, слабость или головокружение, позвоните своему врачу, если эти симптомы не проходят в течение 20 минут. В сидячем положении поднимайте ноги на пуфик или стул. Если у вас была стернотомия, избегайте в течение шести недель подъема веса более 5 килограммов – это время, необходимое для заживления кости. Если у вас разрез на груди сбоку, не поднимайте что-либо увесистое этой рукой четыре недели.
Напряженные физические упражнения можно начинать через три месяца после операции. По истечении трех месяцев у бегунов и штангистов нет никаких ограничений. После этого убедитесь, что ежедневные упражнения остаются важной частью вашей жизни; они не будут вредить никаким «ремонтным работам», проведенным на вашем сердце.
Диета
Независимо от того, какая была у вас операция, избегайте сильно соленых продуктов от двух до четырех недель. Люди имеют тенденцию прибавлять от 1,5 до 5 килограммов за счет жидкости во время операции на сердце. Большая часть этого веса исчезает до выписки из больницы, а ограничение соли, когда вы уже дома, поможет вам сбросить оставшиеся излишки жидкости и предотвратить отечность после операции. В первые несколько недель после операции обычно бывает плохой аппетит и пониженная способность чувствовать вкус пищи. Это пройдет, но убедитесь, что вы потребляете достаточное количество калорий, чтобы обеспечить выздоровление. Многие находят, что проще есть мало, но часто. Молочные коктейли и высокоэнергетические жидкие добавки могут помочь. После того как ваше восстановление будет завершено, придерживайтесь здоровой средиземноморской диеты, чтобы сохранить эффект своей операции.
Секс
Вы можете возобновлять сексуальную активность, как только почувствуете, что в состоянии это делать. Это, как правило, бывает через две или более недель после выписки из больницы. Сначала бывают опасения, но не стоит волноваться. С вашим новым, хорошо работающим сердцем все будет хорошо. Мужчины, которые принимают виагру или другие средства от эректильной дисфункции, могут возобновлять прием таких препаратов почти во всех случаях, но сначала посоветуйтесь с вашим врачом.
Уход за послеоперационным шрамом
Душ принимать вам можно; вы, наверное, уже принимали душ в стационаре. Мойте свой шов ежедневно мылом и водой. Не мажьте никакими кремами или маслами. Не принимайте ванну в первые две недели после возвращения домой из больницы. Избегайте загара в зоне шрама по крайней мере двенадцать месяцев, так как пребывание на солнце может привести к постоянной темной пигментации шрама.
Вождение автомобиля
Если у вас была стернотомия, мы рекомендуем избегать вождения в течение шести недель со дня операции. Однако вы можете ездить в качестве пассажира. Если разрез у вас был на груди сбоку, вы можете начать водить машину через семь – десять дней после операции. Конечно, избегайте вождения автомобиля, когда принимаете рецептурные болеутоляющие лекарства.
Контроль боли
Принимайте свои болеутоляющие. Когда выпишетесь из больницы, вам будет выдан рецепт на наркотическое обезболивающее. Используйте его. Даже если вам делали минимально инвазивную операцию, все-таки это серьезная операция. Ограничение вашего дискомфорта позволит вам дышать глубже и регулярно заниматься физическими упражнениями.
Это ускорит ваше выздоровление и снизит риск таких осложнений, как пневмония и тромбы в венах ног. Для обеспечения хорошего ночного отдыха рассмотрите вопрос о принятии перед сном болеутоляющих таблеток в первые две – четыре недели. Помните, что наркотики могут вызывать запоры; включайте фрукты и клетчатку в свой рацион и, если запоры все же возникнут, попросите своего врача прописать мягкое слабительное.
Возвращение к работе
После стернотомии имеет смысл не приступать к работе шесть– восемь недель, особенно если ваша работа связана с напряженной физической активностью. Офисные служащие часто начинают с выхода на работу на пару часов через три или четыре недели после операции. Но ваша основная работа после операции на сердце – заботиться о себе. Прежде чем вернуться к трудовой деятельности, убедитесь, что ваше выздоровление идет по плану.
Мониторинг вашего выздоровления
Купите записную книжку и записывайте следующие данные каждый день в течение первого месяца после операции.
Ежедневный контрольный список: первый месяц после возвращения домой:
• записывайте вес (в одно время каждый день);
• проверяйте ноги на отеки;
• записывайте температуру;
• проверяйте шов (сухой, мокнущий или покрасневший; щелкает при движении);
• отмечайте продолжительность пешей прогулки;
• записывайте использование побудительного спирометра (5 раз в день).
Признаки опасности
Ваше восстановление будет постепенным, и вы не можете чувствовать себя лучше на следующий день. Скромные изменения в самочувствии изо дня в день являются нормой, и нет никаких причин для беспокойства. Однако определенные признаки или симптомы говорят о том, что вы нуждаетесь в своевременной медицинской помощи либо немедленно, либо в течение двадцати четырех часов.
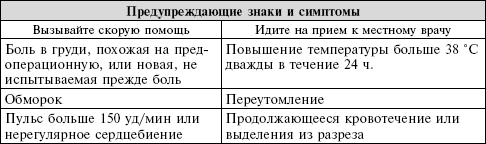
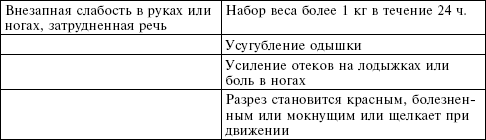
Постоянная бдительность дома предотвратит осложнения и своевременно выявит проблемы, обеспечит быстрое лечение, которое вернет процесс вашего восстановления на путь истинный.
И наконец, давайте обратимся к самому сложному из всех вопросов: «Когда я буду чувствовать себя совершенно нормально?» Ответ зависит от конкретного случая. Молодой человек с минимально инвазивной операцией может чувствовать себя вполне нормально через четыре – шесть недель. После стернотомии большинству пациентов потребуется три месяца, чтобы вернуться к норме. После этого они почувствуют себя лучше, чем до операции, многие заметят прибавление энергии и выносливости.
Жизнь продолжается после операции на сердце, и она, как правило, отличного качества. Более 75 % людей сообщают о существенном повышении качества жизни. Следуя нашим рецептам, вы окажетесь в этом большинстве.
RX: УСПЕХ ОПЕРАЦИИ НА СЕРДЦЕПроведите собственное исследование.Не спешите делать операцию на сердце.Получите второе мнение.Встретьтесь с хирургом и задайте вопросы:• Каковы результаты операций этого хирурга?• Шунтирование – будет ли использована левая внутренняя грудная артерия?• Операция на сердечном клапане – возможна ли коррекция?• Есть ли возможность минимально инвазивного подхода?Подготовка к операции:• соберите группу поддержки;• бросьте курить;• похудейте, если у вас избыточный вес.В больнице:• будьте бдительны, следите за ранними признаками осложнений: спутанность сознания, значительная слабость;• следите за признаками депрессии.Дома:• запишитесь в группу реабилитации;• ведите ежедневный контрольный график восстановления.
Назад: Глава 12 Стенты в сравнении с коронарной хирургией: для человека с молотком все похоже на гвоздь
Дальше: Глава 14 Пульс есть: держите ритм

