Можно ли лечить ожирение хирургической операцией?
Меня часто спрашивают: «Ольга Сергеевна, как вы относитесь к бариатрической хирургии?». Отвечаю. Для любого метода лечения есть свои показания, противопоказания и возможные побочные эффекты и осложнения. Необходимо взвешивать пользу/риски и только исходя из этого принимать решение.
Хирургическая операция не панацея, и, разумеется, далеко не всем пациентам с диагнозом «ожирение» нужно такое лечение. Но и бояться его, если все другие варианты уже испробованы и не дали результата, не нужно. Важно выбрать команду, которая прицельно занимается данным вопросом, и это не только хирург, но и специалисты, которые готовят пациента к операции, а также сопровождают в течение жизни после.
Кому рекомендована бариатрическая операция?
Хирургическое лечение рекомендуется пациентам с морбидным (жизнеугрожающим) ожирением, если другие методы лечения не сработали. Ожидаемая потеря веса после бариатрической операции составляет около 20–30 % в зависимости от исходного ИМТ и типа хирургического вмешательства.
Ранее бариатрическую хирургию предлагали пациентам с ИМТ > 40 кг/м² или с ИМТ > 35 кг/м² при наличии сопутствующих заболеваний. Например: СД2, заболевания суставов, синдром обструктивного апноэ сна.
Бариатрическая хирургия также может быть показана тем пациентам, которым удалось снизить вес консервативными методиками, но они не смогли долгосрочно удерживать полученный результат и начали вновь набирать вес (даже в случае, если ИМТ не достиг 35 кг/м²). Как правило, кандидатами на проведение бариатрических операций являются пациенты в возрасте от 18 до 60 лет, однако вопрос о показаниях к операции может рассматриваться и в других возрастных группах.
В последние годы эти рекомендации были пересмотрены в связи с появлением данных о том, что пациентам с более низким ИМТ хирургическое вмешательство также помогает улучшить здоровье. Например, у пациентов с СД2 и ИМТ от 30 до 35 кг/м² после операции наблюдается значительное улучшение показателей сахара в крови. А у некоторых людей с СД2 и ожирением после проведения бариатрической операции наступает полная ремиссия сахарного диабета.
Хирургическое лечение ожирения не рекомендуется:
• при обострении язвенной болезни желудка и двенадцатиперстной кишки (после проведения курса противоязвенной терапии и подтверждения заживления эрозий/язв операцию делать можно);
• беременности;
• онкологических заболеваниях, продолжительность ремиссии которых после лечения составляет менее 5 лет;
• психических расстройствах: тяжелых депрессиях, психозах (в том числе, хронических);
• злоупотреблении психоактивными веществами (алкоголем, наркотическими и иными психотропными);
• некоторых видах расстройств личности (психопатиях);
• заболеваниях, угрожающих жизни в ближайшее время;
• тяжелых необратимых изменениях со стороны жизненно важных органов.
Виды бариатрических операций
Бариатрическая операция бывает нескольких видов. Современная хирургия успешно применяет следующие виды бариатрических вмешательств:
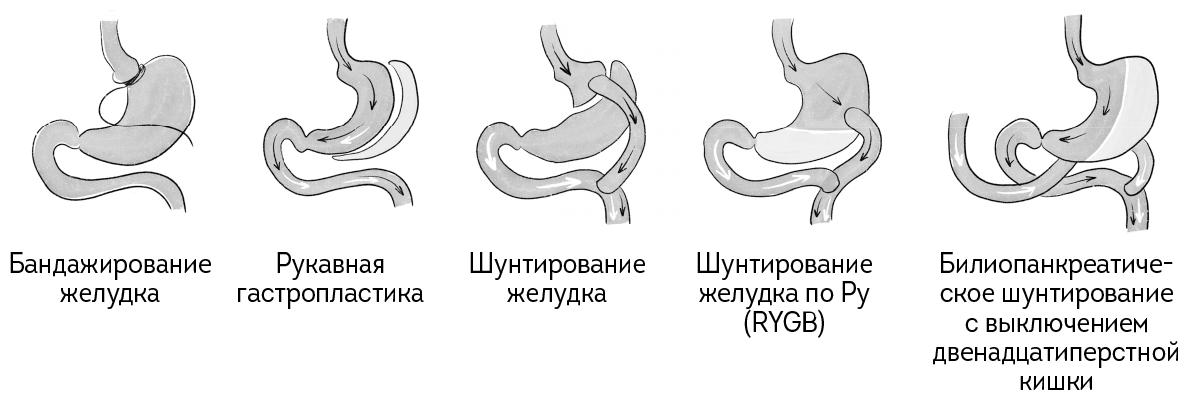
Какая именно бариатрическая операция (бариатрия) подойдет пациенту, решает лечащий врач на основании истории болезни, особенностей пищевых привычек больного, его общего состояния и веса. Необходимо учитывать не только особенности самого оперативного вмешательства, но и возможность регулярного наблюдения в послеоперационном периоде.
Часть 3
Холестерин
Хоть я и не кардиолог, моим пациентам также крайне важно следить за холестерином. Холестерин и атеросклероз – два понятия, тесно связанных с нашим здоровьем. Сегодня атеросклероз является одной из главных причин сердечно-сосудистых заболеваний, а они, в свою очередь, основная причина смерти во многих развитых странах.
Также не стоит забывать, что холестерин – жизненно необходимое вещество для нашего организма. Он участвует в создании клеток всех органов и тканей (нервов, мышц, кожи, легких, сердца), в производстве гормонов, в синтезе витамина D, в образовании желчных кислот, в работе иммунной системы. Важно, что наше тело вырабатывает холестерин самостоятельно.
Почти 80 % холестерина вырабатывается в самом организме и лишь 20 % поступает с продуктами питания.
И здесь мы сталкиваемся с главной трудностью в попытках снизить холестерин в крови. Но об этом – чуть ниже.
Атеросклероз и причины его развития
Холестерин опасен отложениями на стенках сосудов и образованием атеросклеротических бляшек. Этот процесс и скрывается под термином «атеросклероз».
В организме человека холестерин представлен в двух формах: липопротеидах низкой плотности (ЛПНП) и липопротеидах высокой плотности (ЛПВП).
ЛПНП часто называют «плохим» холестерином, так как высокие уровни этого вещества связаны с развитием атеросклероза. ЛПВП считаются «хорошим» холестерином: высокомолекулярные липопротеиды хорошо растворимы и не склонны к выделению холестерина в осадок – они, наоборот, защищают сосуды от атеросклеротических изменений.
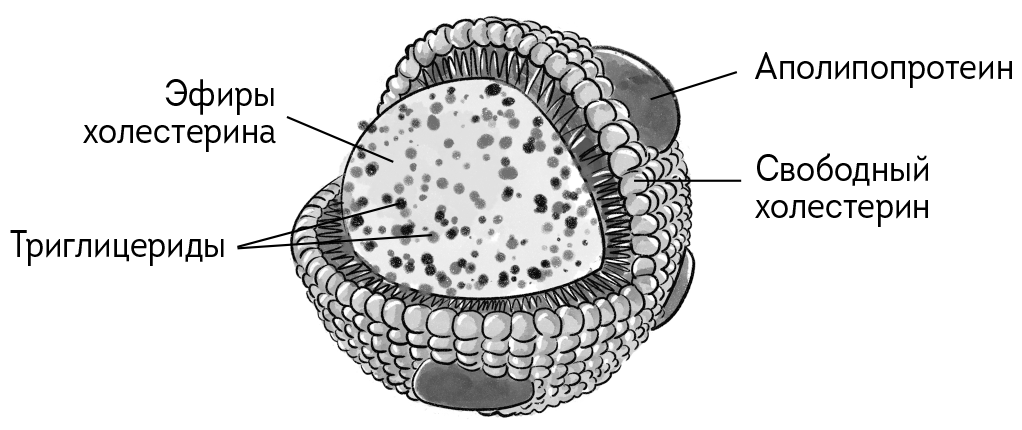
Атеросклеротические бляшки состоят из холестерина, жировых отложений и других веществ, накопление которых приводит к утолщению стенки сосуда и сужению просвета артерий. В результате кровоток к органам и тканям ухудшается, что может привести к серьезным последствиям, таким как инфаркт миокарда и инсульт.
СТРОЕНИЕ АТЕРОСКЛЕРОТИЧЕСКОЙ БЛЯШКИ
Уровень холестерина в крови является ключевым фактором риска развития атеросклероза. Чем выше уровень ЛПНП, тем больше вероятность образования атеросклеротических бляшек. Высокий уровень ЛПНП способствует отложению холестерина на стенках артерий и началу воспалительных процессов, что стимулирует развитие заболевания.
Что провоцирует атеросклероз?
Помимо уровня холестерина, существует ряд других факторов риска, которые могут способствовать развитию атеросклероза. А именно:
• курение;
• сахарный диабет;
• повышенное артериальное давление;
• ожирение;
• низкая физическая активность;
• избыток трансжиров в рационе;
• генетическая предрасположенность.
Однако многие из них являются модифицируемыми, то есть изменяемыми. Это означает, что мы можем предпринять действия для их контроля и, как следствие, снизить риск развития атеросклероза. И в данном контексте хочу остановиться на проблеме трансжиров – настоящем биче современности.
Что такое трансжиры?
Трансжиры (трансизомеры жирных кислот) – это жирные кислоты, которые имеют особую конфигурацию. Натуральные трансжиры в небольшом количестве присутствуют в молочных продуктах и мясе. Если употреблять эти продукты умеренно, то никакого вреда здоровью не будет. Однако львиная доля трансжиров, которые попадают в наш организм, – искусственные. Они создаются в промышленных масштабах и содержатся во многих продуктах питания.
Главная опасность трансжиров – повышение ЛПНП («плохого» холестерина). В результате резко растет риск атеросклероза, а значит, и всевозможных сердечно-сосудистых заболеваний.
Трансжиры встречаются в следующих продуктах:
• сладкие хлебопекарные изделия: пончики, печенье, пирожные, торты, блинчики, оладьи, вафли, любое жареное тесто;
• сладкие молочные напитки, кофе и горячий шоколад со сливками;
• кондитерские изделия: шоколадные плитки, конфеты, мороженое с заменителями молочного жира;
• картофельные чипсы, картофель фри и другие жареные продукты;
• переработанное мясо: сосиски, сардельки, колбасы, ветчина, бекон, копченые изделия, мясные консервы;
• замороженные полуфабрикаты готовых кулинарных изделий.
Прежде чем приобрести готовый к употреблению продукт или полуфабрикат, изучите этикетку. Мы уже говорили о необходимости внимательно изучать состав в главе про эндокринные дизрапторы и обесогены (см. Часть 2. Ожирение. Эндокринные дизрапторы). В составе продукта трансжиры могут указываться как кулинарный, гидрогенизированный, сатурированный, модифицированный растительный жир или маргарин.

