Цервикогенная головная боль
Цервикогенные головные боли, по некоторым данным, занимают от 4,6 до 20 % среди всех случаев хронических головных болей.
Цервикогенные головные боли относят к категории вторичных головных болей, и в МКГБ они разнесены на несколько отдельных пунктов (II 5, 6, 11).
Причины
Цервикогенная головная боль – это тип головной боли, причиной которой являются патологии шейного отдела позвоночника или некоторые другие структуры в области шеи.
Этот тип головных болей всегда задает трудную задачу для диагноста, поскольку его проявления очень схожи с симптомами мигрени без ауры.
Подавляющее большинство случаев возникновения цервикогенной головной боли связано с патологиями шейного отдела позвоночника. Этот отдел по своему строению отличается от структуры грудного и поясничного отдела.
Шейный отдел является самым подвижным отделом позвоночника.
Сравнительно небольшие размеры шейных позвонков, их невысокая прочность и слабый мышечный корсет делают шейный отдел одновременно самой подвижной и самой легкоранимой частью позвоночника.
Всего в шейном отделе семь позвонков. Их обозначают литерой «С» и порядковым номером (I–VII).
В канале, сформированном отверстиями поперечных отростков шести шейных позвонков, пролегают позвоночные артерии. В непосредственной близости от артерии располагается спинной (задний подзатылочный) нерв, который вместе с другими нервами образует сплетение позвоночной артерии. Позвоночные артерии при входе в полость черепа сливаются в одну базилярную артерию – сосуд, который обеспечивает кровоснабжение головного мозга на 20–30 %.
Начиная со второго шейного позвонка между каждым последующим расположены межпозвонковые диски, но в отличие от других отделов позвоночника в шейном диски не доходят до боковых краев позвонка. Межпозвонковые диски осуществляют амортизационную функцию.
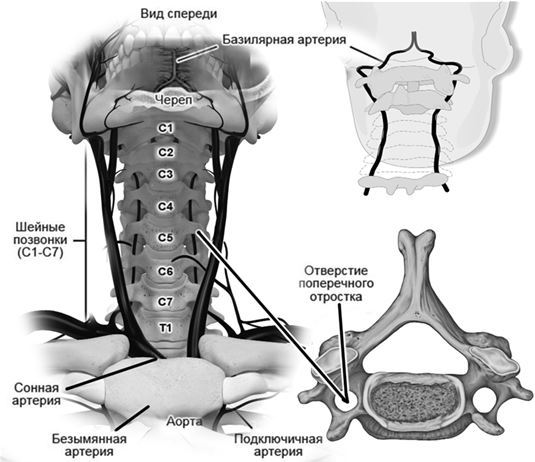
С обеих сторон от позвонков под прямым углом отходят нервные корешки. Их окружает манжета из твердой мозговой оболочки, которая крепится к межпозвонковому отверстию.

Эта особенность повышает риск компрессии нервных корешков и уменьшает их подвижность.
В движениях шеи также участвуют мышцы и связки.
Основными проблемами в области шеи, которые приводят к развитию цервикогенной головной боли, являются:
• дегенеративно-дистрофические изменения позвоночника – остеохондроз, спондилез, спондилоартроз и т. п.;
• заболевания, связанные с иммунными нарушениями, – анкилозирующий спондилоартрит, ревматоидный артрит, артрит при синдроме Рейтера, псориатический артрит и т. п.;
• инфекционно-воспалительные заболевания;
• травмы шеи – лидерами по причинам травмы шеи являются ДТП, прыжки на батуте, прыжки в воду головой вниз, падения с велосипеда, стояние на голове.
Часто цервикогенные головные боли появляются вследствие «хлыстовой» травмы. При ДТП и в некоторых других ситуациях возникает резкое сгибание шеи вперед и стремительное разгибание назад. Головные боли, появившиеся по этой причине, нередко возникают уже в первую неделю после травмы и в большинстве случаев исчезают через три месяца. Но иногда такая боль становится хронической и мучает человека годами.
Также цервикогенные головные боли могут возникать несколько месяцев спустя (до полугода!) после получения травмы. И тогда человек редко ассоциирует возникновение головной боли с давней травмой шеи, что еще больше усложняет постановку правильного диагноза.
Статистика показывает, что в течение шести месяцев после получения «хлыстовой» травмы цервикогенные головные боли развиваются у 60 % пострадавших.
В подавляющем большинстве случаев цервикогенные головные боли возникают из-за проблем в верхней части шейного отдела позвоночника. Как вы уже знаете, атлант (CI) и аксис (СII) имеют особое строение и соединяют позвоночник с черепом. У атланта нет тела позвонка, у аксиса имеется зубовидный отросток – благодаря этим особенностям человек может осуществлять движения головой в разных плоскостях, крутить головой из стороны в сторону, наклонять голову вбок. Остальные позвонки выполняют опорную функцию, а также благодаря им мы имеем возможность сгибать и разгибать шею, осуществлять круговые движения головой, боковые наклоны.
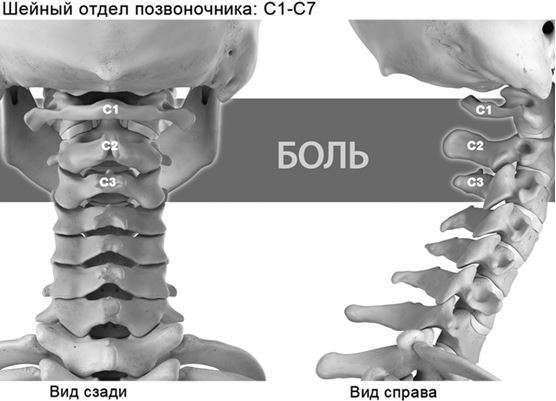
В основном проблемы, приводящие к развитию цервикогенных головных болей, сосредоточены на уровне CI–CIII, то есть первых трех позвонков.
Атланто-окципитальный сустав, который соединяет затылочную кость черепа с атлантом – первым шейным позвонком, и атлантоаксиальный сустав, который соединяет атлант со вторым шейным позвонком (аксисом), а также структуры, которые сопряжены с ними (в частности, связки и суставы), имеют иннервацию из ядра тройничного нерва. И, соответственно, все сигналы из этих зон, если те воспалены, ущемлены, сдавлены, травмированы, проецируются непосредственно в ядро тройничного нерва. А ядро тройничного нерва, воспринимая такие сигналы, транслирует их дальше на более обширную кожную зону. Мы же воспринимаем этот сигнал как боль в области виска, глазницы, лба и скулы.
Цервикогенная головная боль действительно имеет огромную схожесть с мигренью в первую очередь потому, что обе эти боли реализуются через ядро тройничного нерва. Отличие лишь в том, что при снижении механического или химического раздражения цервикогенная головная боль будет уменьшаться. То есть мы можем изменить положение шейных позвонков или приложить холодовой компресс, и это поможет унять боль. При мигрени эти манипуляции не помогут.
Основным механизмом развития цервикогенной головной боли является связь структур верхнего отдела шеи с ядром тройничного нерва.
Провоцирующие факторы
Боль может провоцироваться определенным положением или движением головы и шеи. Чаще всего боль возникает после сна.
У больного может быть уже выявлено заболевание или шейного отдела позвоночника, и/или окружающих его структур.
Локализация и характер боли
Цервикогенная головная боль, как и мигрень, захватывает только одну половину головы. Но, в отличие от мигренозных приступов, стороны головы не меняются – цервикогенная головная боль имеет постоянство: либо всегда левая, либо всегда правая половина головы. На пике болевого приступа боль также может распространяться на вторую половину головы, но интенсивность болезненных ощущений все равно будет доминировать на той стороне, где боль возникла изначально.
Характерен процесс распространения боли. Она, как правило, возникает в области шеи, потом переходит на затылок, затем – на область виска, лба и глазницы. На пике приступа боль в височно-лобно-глазничной области может быть сильнее, чем в затылке.
По интенсивности боли средней или интенсивной (как мигрень) выраженности. Характер боли – тупой, монотонный.
Цервикогенная боль может сопровождаться:
• тошнотой и/или рвотой;
• светобоязнью;
• непереносимостью звуков;
• головокружением;
• покраснением глаза на стороне боли;
• дискомфортом или болью в области шеи или плеча, иногда боль может отдавать в плечо или лопатку на стороне поражения.
В первую очередь на цервикогенную головную боль указывает наличие боли в одной или нескольких областях головы и/или лица, которая связана с источником в шее.
По сути, единственным глобальным отличием цервикогенной головной боли от мигрени является боль в области шеи, возникающая и вне болевых приступов.
Частота
Приступ может длиться от нескольких часов до целых суток, при этом длительность эпизодов головной боли каждый раз меняется. У некоторых больных цервикогенные головные боли являются хроническими и возникают постоянно.
Влияние на трудоспособность
Цервикогенные головные боли на пике приступа могут быть высокоинтенсивными, что снижает и качество жизни, и трудоспособность больного. Однако в начале приступа или на его спаде человек может вести трудовую деятельность.
Реакция на физическую нагрузку
При данном виде головных болей интенсивная физическая нагрузка будет усиливать болевые ощущения. Но некоторые специальные упражнения, о которых речь пойдет ниже, могут полностью снять боль.
Дополнительные характеристики
Врачи для выявления цервикогенной головной боли опираются на наличие у больного клинических, лабораторных и/или визуализационных признаков нарушения состояния шейного отдела позвоночника или мягких тканей шеи, которые могут быть признаны источником головной боли. Такие признаки выявляются по рентгеновским снимкам, результатам МРТ и КТ, УЗИ и допплерографии сосудов шеи и т. п.
Для выявления того, что источником боли являются структуры шеи, проводят:
• провокационные тесты – боль должна появиться при манипуляции;
• диагностические блокады (с плацебо-контролем) – боль должна исчезнуть после манипуляции;
• пальпацию верхней части шеи и затылочной области головы – появление болезненных ощущений помогает выявить такие причины головной боли, как синдром нижней косой мышцы головы (при котором происходит механическое ущемление затылочного нерва), нестабильность шейного отдела позвоночника и некоторые другие;
• проводят двигательные тесты для выявления ограничения объема движений в шейном отделе – чаще всего выявляются асимметричные нарушения поворота, когда человек может свободно поворачивать голову в одну сторону и ограниченно в другую.
Внимание обращают и на травмы шеи у человека в прошлом.
Существуют прекрасные диагностические критерии цервикогенной головной боли, которые разработала Джули М. Фритц, профессор Университета Юты, США. Эти критерии известны как ТВС (treatment-based classification). На мой взгляд, это лучшее, что сейчас может предложить современная медицина по данной теме. ТВС обладает максимально высокой достоверностью: вероятность правильной постановки диагноза «цервикогенная головная боль» при использовании данных критериев – около 90 %. При этом постановка диагноза не связана с инвазивными или дорогостоящими исследованиями.
• Односторонняя головная боль, симптомы в области шеи и затылка, которые усугубляются при движении или позиции шеи.
• Головная боль воспроизводится или усиливается при провокации мышцами или суставами задней поверхности шеи.
• Ограничение диапазона движения в шее.
• Ограничение сегментарной подвижности верхнего шейного отдела позвоночника С0—С2. Положительный тест флексии-ротации на С1—2.
• Слабый контроль глубоких флексоров шеи в ходе выполнения теста наклона головы.
Соответствие данным критериям выявляется на основе различных тестов. Два из них – особенно важные. Это тест флексии-ротации и тест выносливости глубоких сгибателей шеи. Подробнее о тестах вы узнаете дальше в главе «Алгоритмы первичной оценки головной боли».

