Как проводится аутолимфоцитотерапия
Проведению аутолимфоцитерапии предшествует консультация врача-аллерголога и соответствующее обследование.
Аутолимфоцитотерапия, как и АСИТ, проводится амбулаторно в условиях аллергологического кабинета по назначению и под контролем врача иммунолога-аллерголога.
В процессе лечения больному, как при любом способе вакцинации, вводят подкожно в латеральную поверхность плеча аутолимфоциты в постепенно возрастающих дозах.
Формирование устойчивости к непереносимым аллергенам напрямую зависит от жизнеспособной активности вводимых лимфоцитов. Поэтому выделенные клетки нельзя замораживать, консервировать и подвергать каким-либо другим воздействиям.
Аутолимфоциты выделяют непосредственно перед каждой процедурой.
Забор крови проводится в процедурном кабинете. При проведении процедуры выделения лимфоцитов используются шприцы, пробирки и прочие расходные материалы разового применения.
Выделение лимфоидных клеток из венозной крови больного осуществляется врачом лаборантом-иммунологом в стерильных условиях специализированной лаборатории.
Кроме физиологического раствора, суспензия аутолимфоцитов не содержит никаких лекарственных средств.
Выбор схемы лечения, индивидуальную коррекцию дозы вводимых аутолимфоцитов осуществляет врач иммунолог-аллерголог, который проводит регулярные осмотры пациента и корректирует индивидуальную схему лечения на протяжении всего курса иммунотерапии.
Аутолимфоцитотерапия, как правило, не сопровождается какими-либо осложнениями, однако, как при любом виде иммунотерапии, возможны индивидуальные реакции на введение аутолимфоцитов, которые могут проявляться незначительным усилением аллергических симптомов в виде: легкой заложенности носа при аллергическом рините, единичных высыпаний или кожного зуда при крапивнице и атопическом дерматите, кратковременных приступов затрудненного дыхания у больных бронхиальной астмой.
Обычно у больных с аллергическими реакциями немедленного типа провокация возникает в течение нескольких часов после введения клеток и заканчивается в течение 24 часов от момента их введения. При замедленном типе аллергических реакций появление аллергических симптомов происходит через 48 часов и заканчивается через 72 часа. Как правило, симптомы обострения исчезают самопроизвольно или после однократного приема антигистаминных препаратов.
У больных с непрерывно рецидивирующей формой заболевания, в случае, когда достигнуть стабильной ремиссии не представляется возможным, аутолимфоцитотерапию следует сочетать с симптоматической терапией.
При тяжелом течении крапивницы и рецидивирующем отеке Квинке перед аутолимфоцитотерапией проводится короткий курс кортикостероидной терапии.
Больным с пищевой аллергией курс аутолимфоцитотерапии следует сочетать со строгой гипоаллергенной диетой. Расширение гипоаллергенной диеты и отмену сопутствующей курсу лечения симптоматической терапии следует начинать спустя 2–3 недели после последней процедуры аутолимфоцитотерапии. Установлено, что сочетание аутолимфоцитотерапии с симптоматической терапией не влияет на результаты лечения.
Аутолимфоцитотерапия при различных аллергических заболеваниях
Аутолимфоцитотерапия при аллергическом рините
Аллергический ринит (АР) не является столь безобидным заболеванием, как считалось ранее, поскольку:
• во‑первых, симптомы ринита причиняют неудобства пациенту, снижают его работоспособность, жизненный тонус;
• во‑вторых, заставляют покупать дорогостоящие препараты, которые обладают рядом побочных эффектов, тем более что их нельзя применять постоянно;
• в‑третьих, аллергический ринит нередко осложняется другими заболеваниями, среди которых самым грозным является бронхиальная астма.
Все это доказывает необходимость своевременной правильной диагностики и лечения этого аллергического заболевания.
Заболевание развивается под воздействием различных ингаляционных аллергенов: пыльцы растений, клещей домашней пыли, шерсти, эпидермиса животных, спор низших грибов, сухого корма для рыб и других.
При аллергическом рините формируется повышенная чувствительность к ингаляционным аллергенам немедленного типа, вследствие которой происходит IgE-зависимая активация тучных клеток (синтезирующих гистамин) в слизистой оболочке полости носа. В результате возникают зуд, чихание, обильные водянистые выделения.
Существование взаимосвязи между аллергическим ринитом и бронхиальной астмой служит еще одним обоснованием проведения иммунотерапии у больных аллергическим ринитом, особенно в случае сенсибилизации к целому ряду ингаляционных аллергенов.
Лечение аллергического ринита проводится круглогодично.
Продолжительность курса иммунотерапии при аллергическом рините зависит от возраста больного:
• Взрослым пациентам обычно проводится 8 процедур.
• У детей с 6 до 9 лет курс лечения состоит из 6 процедур.
• Подросткам с 10 до 14 лет обычно назначают 7 процедур.
Аутолимфоциты вводят обычно два раза в неделю, интервал между инъекциями должен составлять не менее двух дней.
Возможно увеличение интервала между процедурой от 6 до 10 дней, например, при возникновении ОРВИ или при каких-либо других обстоятельствах, препятствующих проведению процедуры.
Процедура аутолимфоцитотерапии у больных аллергическим ринитом обычно переносится легко.
Кратковременная, легкая заложенность носа, возникающая в крайне редких случаях во время лечения, не влияет на качество жизни пациента.
В период проведения лечения, а также в течение 1–2 месяцев после последней процедуры, то есть в период наиболее активного формирований защитных иммунных реакций, рекомендуется избегать интенсивного воздействия на организм причинно-значимыми аллергенами.
Необходимо, по возможности, ограничить контакт с домашними животными (при эпидермальной аллергии), не участвовать в ремонте и генеральной уборке квартиры при сенсибилизации к бытовой пыли.
Аутолимфоцитотерапия при бронхиальной астме
Бронхиальной астмой страдает около 6 % населения земного шара. Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, которое проявляется приступообразными нарушениями бронхиальной проходимости. Принято различать два вида бронхиальной астмы:
• атопическую-аллергическую бронхиальную астму, вызванную аллергенами неинфекционной природы: домашней пылью, пыльцой растений, перхотью животных, различными химическими соединениями и другими;
• инфекционно-аллергическую бронхиальную астму, которая тесно связана с хроническими воспалительными респираторными заболеваниями: бронхитом, пневмонией. В этом случае аллергизацию организма вызывает микрофлора дыхательных путей (вирусы, бактерии, грибы и др.).
Развитие бронхиальной астмы – это сложный процесс, который включает в себя как иммунологические, так и неиммунологические механизмы. Основным звеном в развитии заболевания, по общему мнению, является повышенная чувствительность и реактивность бронхов.
Аутолимфоцитотерапию проводят при бронхиальной астме круглогодично. Исключение составляет сезонная бронхиальная астма при поллинозе.
Продолжительность курса иммунотерапии у больных бронхиальной астмой, как и при аллергическом рините зависит от возраста больного.
• Взрослым пациентам обычно проводится 8 процедур.
• У детей с 6 до 9 лет курс лечения состоит из 6 процедур.
• Подросткам с 10 до 14 лет обычно назначают 7 процедур.
Аутолимфоциты вводят обычно два раза в неделю, интервал между инъекциями должен составлять не менее двух дней. Возможно увеличение интервала между процедурой от 6 до 10 дней, например, при возникновении ОРВИ или при каких-либо других обстоятельствах, препятствующих проведению процедуры.
Аутолимфоцитотерапия при бронхиальной астме по количеству процедур и частоте их проведения аналогична принципу лечения аллергического ринита, что обусловлено схожестью причин и механизмов развития аллергических реакций, а также общей локализацией аллергического процесса в органах дыхания.
Как и при аллергическом рините, больным с аллергической формой бронхиальной астмы рекомендуется в период лечения ограничить по возможности интенсивный контакт с внешними ингаляционными аллергенами.
При инфекционно-аллергической бронхиальной астме перед началом курса лечения необходимо дополнительно провести санацию очагов хронической инфекции, избегать переохлаждения и контакта с больными респираторными инфекциями.
В период проведения аутолимфоцитотерапии непременно сохраняется базисная терапия бронхиальной астмы. Отмена или уменьшение дозы базисных препаратов проводится по мере снижения потребности в поддерживающей терапии, по рекомендации и под контролем лечащего врача.
Аутолимфоцитотерапия при поллинозе
Поллиноз – группа аллергических заболеваний, вызванных повышенной реакцией организма на пыльцу растений.
Существует два варианта лечения этого заболевания: основной, подкожный способ лечения, который, как и АСИТ, проводится вне сезона цветения растений, и эндоназальная аутолимфоцитотерапия.
Продолжительность курса подкожной аутолимфоцитотерапии зависит от возраста пациента:
• Детям от 6 до 9 лет проводится 6 процедур с интервалом 2 раза в неделю.
• Подросткам в возрасте 10–14 лет назначают 7 процедур.
• Курс лечения взрослых пациентов включает 8 процедур.
При проведении аутолимфоцитотерапии вне сезона цветения реакции на введение аутолимфоцитов, как правило, не возникают. Проведение лечения обычно не требует существенного изменения привычного образа жизни.
Гипоаллергенная диета назначается только при тяжелых формах перекрестной пищевой аллергии – в случае ее проявления в виде анафилактических симптомов.
Метод эндоназальной аутолимфоцитотерапии используется для купирования и профилактики обострений поллиноза непосредственно в сезон цветения растений. Показанием к проведению лечения является продолжительность обострений поллиноза (более 1 месяца), обусловленная поливалентной сенсибилизацией к нескольким видам пыльцевых аллергенов.
Эндоназальная аутолимфоцитотерапия рекомендуется также при тяжелом обострении заболевания, отсутствии или недостаточной эффективности симптоматической терапии.
Эндоназальная аутолимфоцитотерапия проводится амбулаторно по назначению и под контролем врача иммунолога-аллерголога, который на протяжении всего курса лечения проводит регулярные осмотры пациента с целью коррекции индивидуальной схемы лечения.
Как и при подкожном варианте аутолимфоцитотерапии, выделение лимфоидных клеток из венозной крови больного, оттитровка их концентрации, проверка на чистоту клеточной популяции и жизнеспособность клеток осуществляет врач лаборант-иммунолог в стерильных условиях специализированной лаборатории. Взятие крови, выделение и введение лимфоцитов проводят с использованием разовых технических средств.
Врач-отоларинголог должен проконсультировать пациента пред началом курса эндоназальной аутолимфоцитотерапии. При наличии соответствующих показаний назначается дополнительное отоларингологическое обследование. Введение взвеси лимфоцитов в верхнечелюстные придаточные пазухи носа осуществляется общепринятым методом синус-катетеризации с использованием ЯМИК катетера, после предварительной эвакуации содержимого пазухи.
Количество процедур и доза вводимых аутолимфоцитов зависит от тяжести и активности обострения аллергического процесса. Курс лечения составляет от 4 до 6 процедур.
Эндоназальная аутолимфоцитотерапия проводится только взрослым пациентам. Противопоказанием для проведения процедуры в детском возрасте является особенности анатомического строения несформировавшихся лор-органов у детей.
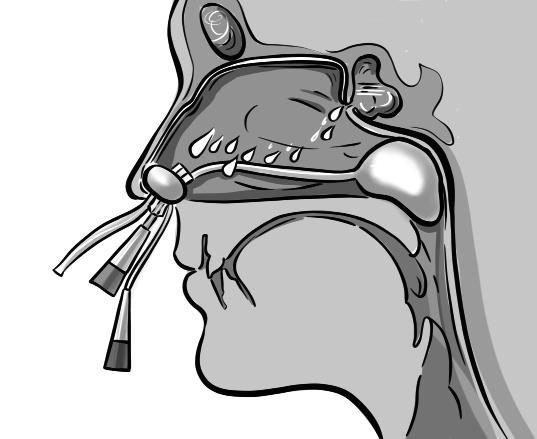
Эндонозальная аутолимфоцитотерапия позволяет в короткие сроки восстановить защитные функции местного иммунитета, снизить активность аллергического воспалительного процесса непосредственно в шоковом органе.
За счет введения жизнеспособных аутолимфоцитов эффект иммунотерапии продолжается в течение нескольких месяцев.
Для закрепления эффекта и коррекции изменений общей иммунологической реактивности организма, явившейся причиной развития аллергического заболевания, необходимо дополнительно провести вне сезона цветения растений курс подкожной аутолифоцитотерапии.
Аутолимфоцитотерапия при атопическом дерматите
Атопический дерматит – хроническое аллергическое заболевание кожи, характеризующееся наследственной предрасположенностью, дебютирующее обычно в раннем детском возрасте.

Для атопического дерматита характерна повышенная чувствительность как к аллергенам, так и к неспецифическим раздражителям. Отмечена повышенная реактивность кожи к целому ряду факторов окружающей среды, которые могут играть роль пусковых механизмов в развитии заболевания. К этим факторам относятся: антигены (аллергены) микробов, гельминтов, лекарственных препаратов, а также пищевые, пыльцевые, бытовые и эпидермальные аллергены, которые не представляют никакой опасности для человека и абсолютно безвредны для обычных, не склонных к аллергии индивидуумов.
Выявлено влияние на возникновение и течение аллергического процесса ферментов желудочно-кишечного тракта, увеличенной проницаемости слизистой оболочки кишечника, дисбактериоза и так называемых суперантигенов, например эндотоксина кишечной палочки, токсина стафилококка и прочих.
Часто атопический дерматит возникает при повышенной чувствительности к клещам домашней пыли и к микрофлоре, обитающей в норме на коже человека, например к различным видам непатогенного (неболезнетворного) стафилококка и липофильным – дрожжевым грибам, которые являются представителями нормальной постоянной микрофлоры. Грибы концентрируются вокруг сальных желез и используют их секрет для роста и развития. Другие виды грибов чаще встречаются на волосистой коже головы, а также на коже туловища и вызывают так называемый себорейный дерматит 73.
Атопический дерматит обусловлен IgЕ-зависимым воспалением кожи и протекает в виде аллергических реакций немедленного типа, а также нередко сочетается с респираторными аллергическими заболеваниями: бронхиальной астмой, аллергическим ринитом. Триада, начинающаяся с формирования атопического дерматита и присоединения в дальнейшем аллергических заболеваний органов дыхания, получила название атопического марша.
Необходимо учитывать возможность участия в развитии атопического дерматита целого ряда факторов, поэтому вместе с комплексным аллергологическим обследованием следует, в соответствии с показаниями, проводить дополнительные обследования на наличие микробных, паразитарных, грибковых инфекций, а также сопутствующих заболеваний желудочно-кишечного тракта и других с целью уточнения механизмов развития патологического процесса и целенаправленного его лечения.
При тяжелых (генерализованных) формах заболевания лечение проводится обязательно в сочетании с гипоаллергенной диетой и соответствующей симптоматической терапией, направленной на снижение активности аллергического процесса.
Расширение диеты и отмена симптоматической терапии происходят не сразу, а постепенно, примерно через 4–5 недель после проведения последней процедуры, по мере уменьшения проявлений симптомов обострения и формирования стойкой ремиссии.
Аутолимфоцитотерапия при крапивнице и аллергическом отеке Квинке
Крапивница характеризуется ярко выраженной клинической особенностью: быстрым появлением и распространенностью высыпаний на коже в виде волдырей, сопровождающихся сильным кожным зудом и жжением. Высыпания могут сохранятся от нескольких суток до нескольких часов. Они исчезают обычно бесследно, не оставляя никаких анатомических повреждений кожных покровов, так как они представляют собой отек сосочкового слоя кожи.
Крапивница может быть симптомом проявления инфекционных, аутоиммунных и генетически обусловленных заболеваний.
Поэтому больным, особенно с хроническим рецидивирующим течением заболевания, проводится дополнительное, как правило, комплексное обследование с целью исключения перечисленных патологических процессов и выбора соответствующего направления в лечении.
Острая аллергическая крапивница, протекающая по анафилактическому – 1-му типу аллергических реакций, обусловлена выработкой аллерген-специфических IgЕ-антител к пищевым аллергенам, лекарственным препаратам, яду перепончатокрылых насекомых (пчел, ос, шершней и др.).
Аллергические реакции, как отмечалось выше, делятся на ранние и поздние. При крапивнице наиболее важными являются поздние реакции. Они обычно развиваются через 3 часа после контакта с аллергеном и продолжаются в течение 12–24 часов.
Поздний ответ нередко усиливает повышенную чувствительность к неаллергическим (неспецифическим) факторам: стрессам, холоду и другим раздражителям.
Это способствует развитию таких клинических форм крапивницы как:
• дермографическая (механическая) – проявляется в местах давления на кожу, при почесывании и прочих механических воздействиях;
• температурная (холодовая и тепловая);
• холинергическая, обусловленная повышенной чувствительностью к ацетилхолину – биологически активному белку, отвечающему за сокращение мышечной ткани, формирование длительной памяти, способности концентрировать внимание, поэтому его синтез нервными клетками повышается при психических, эмоциональных перегрузках, сильном стрессе (особенно у детей), физической нагрузке, провоцирующей потоотделение;
• солнечная крапивница – относится к фотодерматозам и провоцируется ультрафиолетовым облучением.
Разнообразие причин и механизмов развития патологического процесса создает высокую степень сложности диагностики и лечения крапивницы. Однако при всем разнообразии факторов, способствующих возникновению крапивницы, существует основная причина развития заболевания – это нарушение реактивности организма. Поэтому лечение должно быть в первую очередь направлено на восстановление этих нарушений.
Аутолимфоцитотерапия используется только в лечении хронической рецидивирующей формы крапивницы. Обязательным условием при проведении лечения является строгая гипоаллергенная диета в сочетании с симптоматической терапией.
Особенность проведения иммунотерапии при крапивнице заключается в индивидуальном выборе схемы лечения, в которой варьируются как количество вводимых клеток, так и частота их введения. Как и при других видах аллергических заболеваний, курс лечения составляет 6–8 процедур.
Аутолимфоцитотерапия может применяться в лечении аллергического рецидивирующего отека Квинке, сопровождающегося повышенным уровнем общего иммуноглобулина IgЕ, а также наличием специфических IgЕ-антител к различным аллергенам. При лечении аллергического отека, как и при крапивнице, используются индивидуальные схемы лечения.

