2. Эквиваленты мигрени
Обзор множества симптомов, составляющих в совокупности клиническую картину простой мигрени, показывает, что заболевание нельзя отождествлять с каким-то одним из этих симптомов. Проявления мигрени складываются из бесчисленного множества компонентов, и поэтому структура ее весьма сложна. В общем рисунке болезни выход на первый план каких-то отдельных компонентов отличается большой вариабельностью. Головная боль может быть ведущим симптомом; она же может быть симптомом второстепенным; мало того, она может и вовсе отсутствовать. Мы употребляем термин «эквивалент мигрени» для обозначения симптомокомплексов, обладающих родовыми, характерными признаками мигрени при отсутствии одного специфического компонента – головной боли.
Этот термин можно сравнить с термином «эквивалент эпилепсии», которым обозначают форму эпилепсии, при которой у больного отсутствуют судороги. Употребление термина «эквивалент мигрени» оправдан в тех случаях, когда выполняются следующие условия: возникновение четко очерченных, не сопровождающихся головной болью приступов, длительность, периодичность и клинические проявления которых напоминают приступы простой мигрени и имеют тенденцию усугубляться теми же эмоциональными и физическими провоцирующими факторами. Такое клиническое сродство проверяется и подтверждается на основании физиологического и фармакологического сходства.
Несмотря на то что старые авторы живо описывали случаи различных типов мигрени («желудочная мигрень», «зрительная мигрень» и т. д.), потребовались труды Лайвинга, чтобы понять, что типы эти могут переходить один в другой, то есть в этом контексте можно говорить о «трансформации» и «метаморфозах» клинической картины. Так, Лайвинг говорил об астматических, эпилептических, вертигинозных, гастралгических, ангинозных, гортанных и маниакальных «трансформациях» мигрени.
Нельзя сказать, что идея эквивалентов мигрени была с восторгом встречена врачебным сообществом. Врача, осмелившегося диагностировать «абдоминальную мигрень», многие коллеги посчитают шарлатаном или знахарем, и только после бесчисленных клинических, лабораторных и инструментальных исследований, напрасных лапаротомий или после перехода абдоминальной формы в обычную простую мигрень с головной болью, на свет божий будет вытащен старый добрый викторианский диагноз.
Большой опыт работы с больными мигренью должен убедить врача независимо от его прежних убеждений в том, что многие больные действительно страдают повторяющимися, четко очерченными, пароксизмальными приступами болей в животе, болей в груди, лихорадки и т. д., и приступы эти полностью соответствуют клиническим критериям мигрени, если не считать отсутствия головной боли. На данной стадии мы ограничимся рассмотрением следующих синдромов: циклической рвотой и «желчными приступами», «абдоминальной мигренью», «прекордиальной мигренью» и периодическими нейрогенными повышениями температуры тела, изменениями настроения и сознания.
Помимо этих острых, периодических, пароксизмальных синдромов существует большое число других состояний, имеющих определенное сходство с мигренью, например морская болезнь, похмелье, реакция на прием резерпина и т. д. Рассмотрение этих случаев мы отложим до части II.
Циклическая рвота и желчные приступы
Мы уже обсуждали частую и тяжелую тошноту как характерный признак юношеской мигрени. Нередко тошнота является ведущим симптомом мигренозной реакции, и как таковую эту форму часто обозначают термином «желчный приступ». Селби и Ланс приводят результаты своих обширных наблюдений:
«…Из 198 случаев [мигрени] в 31 проценте наблюдаются желчные приступы в качестве ведущего симптома. Из остальных 139 пациентов в 59 процентах случаев желчные приступы или приступы тяжелой морской болезни наблюдались с юности».
Я не стал сводить в таблицу данные из моей собственной практики, но могу подтвердить – в полном согласии с данными Селби и Ланса, – что почти у половины обследованных больных такие симптомы встречаются постоянно или время от времени. Сильная тошнота часто сопровождается множественными вегетативными нарушениями – бледностью, дрожью, потливостью и т. д. В большинстве случаев в детстве такие приступы объясняют непереносимостью пищи, а взрослым также часто ставят диагноз «желудочного гриппа» или приписывают симптомы поражению желчного пузыря – в зависимости от личных вкусов и пристрастий лечащего врача.
Эти приступы могут преследовать больного в течение всей жизни, но могут постепенно или сразу перейти во «взрослую» форму – в простую мигрень. История болезни, опубликованная Вальквистом и Хакзеллом (1949), иллюстрирует генез и эволюцию таких приступов у молодого больного:
«…Когда больному было десять месяцев, он был сильно напуган сиреной воздушной тревоги, и с тех пор у него появились аномальные приступы страха и ночные кошмары. Первый типичный приступ развился в возрасте одного года. Ребенок внезапно побледнел, а затем у него началась сильная рвота. В течение следующих двух лет больной переносил по несколько таких приступов в неделю, все приступы имели стереотипную клиническую картину. Когда пациенту исполнилось три года, он начал жаловаться на головную боль во время приступов, которые обычно заканчивались глубоким сном».
Можно, кроме того, отметить, что циклическая рвота такого типа часто сочетается с приступами немотивированной ярости и сопровождается сильными эмоциональными всплесками.
Абдоминальная мигрень
При любом типе мигрени симптомы бывают самыми разнообразными, поэтому грань между «желчным приступом» и «абдоминальной мигренью» является произвольной. Главным признаком мигрени этого типа является продолжительная сильная боль в эпигастральной области, сопровождающаяся разнообразными вегетативными симптомами. В монографии Лайвинга приведено следующее проницательное наблюдение:
«В детстве я отличался отменным здоровьем, но по достижении шестнадцати лет начал страдать от периодических приступов сильных болей в животе. Приступ мог начаться в любое время, и я никогда не был в состоянии понять его причину, так как ему не предшествовали ни диспепсические нарушения, ни кишечные расстройства. Боль начиналась с глубокого ощущения неопределенной локализации дискомфорта в верхней половине живота. Эта боль усиливалась в течение двух или трех часов, а потом начинала ослабевать. На высоте приступа боль становилась поистине невыносимой и сопровождалась тошнотой. Но тем не менее она не вызывала подавленности. Боль всегда сопровождалась ознобом, похолоданием конечностей, уменьшением частоты пульса и чувством тошноты. Когда боль начинала уменьшаться, я чувствовал усиление кишечной перистальтики. После приступа я отмечал болезненность в верхней половине живота; эта болезненность проходила в течение одного-двух дней, причем проходила полностью».
Спустя несколько лет приступы болей в животе прекратились, но зато начались приступы классической мигрени, наступавшие с той же периодичностью в три-четыре недели.
В моем архиве есть истории болезни более сорока пациентов (из 1200), обращавшихся ко мне с симптомами простой или классической мигрени. Эти пациенты рассказывали, что приступы болей в животе, подобные описанным выше, наблюдались у них в прошлом – в течение нескольких месяцев или лет. Наблюдательные больные сообщают о замедлении пульса и других вегетативных расстройствах, сопровождающих боль в животе. Так, например, пациент, о котором я писал выше (история болезни № 51), в течение пяти лет страдал приступами болей в животе, а не приступами простой мигрени, но при этом отметил, что для приступов обоих типов характерны замедление пульса, сужение зрачков, покраснение глаз и бледность кожных покровов. Я наблюдал трех больных, описавших мне при расспросе клиническую картину, которую можно трактовать как абдоминальную мигрень.
История болезни № 10. Этот пациент тридцати двух лет с десятилетнего возраста страдал классической мигренью. Приступы повторялись с регулярной периодичностью в четыре недели. В некоторых случаях за мигренозной скотомой следовала не головная боль, а сильная боль в животе, сопровождавшаяся тошнотой. Длительность такого приступа, как правило, составляла от 6 до 10 часов.
Превосходное описание абдоминальной мигрени у детей и связанных с ней трудностей диагностики можно найти у Фаркара (1956).
Периодическая диарея
Нам приходилось наблюдать понос как симптом простой мигрени, особенно в конце приступа. Понос сам по себе часто следует за длительным запором, часто понос считают самостоятельным симптомом, возникающим в тех же условиях, что и приступ мигрени, или если для поноса характерна периодичность, то как часть приступа простой мигрени. Самой частой жалобой такого рода является жалоба на «воскресный понос». Такую нейрогенную диарею часто объясняют нарушениями диеты, пищевыми токсикоинфекциями или «желудочным гриппом» и т. д. Так продолжается до тех пор, пока все такие объяснения перестают выдерживать критику, и до пациента и врача доходит, что эти приступы являются циклическим или условным эквивалентом мигрени.
У определенной части таких пациентов, особенно у тех, кто постоянно испытывает тяжелый эмоциональный стресс, доброкачественный мигренозный понос может перейти в хроническую слизистую диарею или – реже – в истинный язвенный колит. Некоторые специалисты считают, что у таких больных кишечник с самого начала является органом-мишенью (см. главу 13).
Периодическая лихорадка
При тяжелых приступах простой мигрени, особенно у детей, может значительно повышаться температура тела. Иногда такие приступы повышения температуры могут происходить самостоятельно, а иногда чередуются с приступами простой мигрени.
Мне приходилось наблюдать полдюжины больных, страдающих в настоящее время простой или классической мигренью, у которых в прошлом имели место приступы периодической нейрогенной лихорадки. В таких случаях дифференциальный диагноз довольно сложен, ибо, прежде чем ставить диагноз функциональной или нейрогенной лихорадки, необходимо исключить все возможные органические ее причины. Следующий случай позаимствован у Вольфа:
Больной, инженер сорока одного года, в 1928 году начал страдать интермиттирующими приступами лихорадки с подъемами температуры тела до 40 °C. Эти приступы продолжались до 1940 года. Интересно, что подобные приступы лихорадки, сопровождавшиеся «тошнотворной головной болью», тошнотой и рвотой, наблюдались и у отца пациента.
В позднем подростковом возрасте больной тоже начал жаловаться на периодически возникавшие головные боли, становившиеся особенно частыми на фоне эмоционального напряжения. Больному был поставлен диагноз мигрени. Перед каждым эпизодом подъема температуры тела у больного появлялись продромальные симптомы – чувство беспокойства и трудность концентрации внимания. Температура быстро поднималась до максимальных значений, а затем снижалась до нормы в течение 12 часов. При этом отмечался лейкоцитоз до 15 000. После окончания приступа больной испытывал чувство «очищения» на фоне великолепного самочувствия и прекрасной умственной работоспособности.
Эта восхитительно написанная история болезни показывает, что приступы лихорадочных эквивалентов мигрени могут развертываться подобно приступам простой мигрени с продромальным «возбуждением», рикошетом после приступа со значительным улучшением самочувствия. Можно также отметить, что приступы лихорадки у этого больного прекратились после курса психотерапии эмоциональных расстройств и улучшения качества жизни, что может пролить свет на предположительные механизмы приступов.
Прекордиальная мигрень
Термином «прекордиальная мигрень» (пекторалгическая, или псевдоангинозная, мигрень) обозначают возникновение боли в груди как ведущего симптома простой или классической мигрени, или периодическое пароксизмальное появление такой боли, провоцирующие факторы и тип которой свидетельствуют скорее в пользу мигрени, нежели стенокардии.
Этот симптом встречается редко. Из тысячи больных мигренью, которых мне пришлось наблюдать, этот симптом я отметил только у двух пациентов – в одном случае это была простая мигрень, во втором – классическая мигрень. Следующая история болезни показывает, что боль в груди может наблюдаться во время приступов классической мигрени или чередоваться с ними:
История болезни № 58. Женщина шестидесяти одного года страдает приступами классической мигрени с подросткового возраста. В большинстве случаев приступу предшествовало мелькание цветных точек перед глазами и двусторонняя парестезия, после чего возникала сильная односторонняя сосудистая головная боль, тошнота и боль в животе. Дополнительным симптомом при таких тяжелых приступах является появление давящей боли в груди, отдающей в левую лопатку и в левую руку. Продолжительность приступа, как правило, от двух до трех часов.
Боль в груди не провоцируется физической нагрузкой, не сопровождается изменениями на ЭКГ, не облегчается нитроглицерином, но уменьшается – одновременно с угасанием других симптомов – от приема эрготамина.
Иногда у этой пациентки бывали приступы боли в груди как самостоятельного симптома; иногда этой боли предшествовала мигренозная скотома и парестезии.
Течение и диагностика таких приступов подробно обсуждается у Фица-Хью (1940).
Периодическая сонливость и состояния транса
Сонливость, которая часто сопутствует или предшествует приступам тяжелой простой мигрени, иногда выступает в качестве самостоятельного симптома, представляя собой в таких случаях единственное проявление предрасположенности к мигрени. Следующий случай иллюстрирует «трансформацию» простой мигрени в ее «сонный» эквивалент.
История болезни № 76. Пациентка – монахиня, дважды в неделю страдающая тяжелыми приступами простой мигрени в течение приблизительно двадцати лет. Поначалу из-за нежелания больной обсуждать личные проблемы лечение было профилактическим и симптоматическим. После трех месяцев такого лечения приступы внезапно прекратились, но вместо них стали возникать приступы сонливости и заторможенности, доходящей до уровня ступора. Приступы такого рода продолжались от 10 до 15 часов и были лишь дополнением к ее обычному ночному сну.
Мы уже говорили о частых случаях заторможенности и апатии при мигрени, возникающей после приемов пищи. Следующий случай, к которому мы еще вернемся в другом контексте, иллюстрирует возникновение ступора после еды как самостоятельного симптома.
История болезни № 49. Пациент, одержимый работой инженер – по его собственным словам, «я работаю все время, если бы я мог, я бы вообще никогда не спал», – страдает на удивление разнообразными эквивалентами и аналогами мигрени. Если он не заставляет себя пройтись после еды быстрым шагом, то впадает в непреодолимую заторможенность. Вот как он сам описывает свое состояние: «Я впадаю в транс, во время которого я все слышу, но не могу пошевелиться. Я буквально купаюсь в холодном поту. Пульс у меня в это время становится очень редким». Это состояние длится от одного до двух часов, редко больше или меньше. Он «просыпается», если здесь уместно это слово, освеженным и энергичным.
Можно также сейчас отметить, что мигренозная сонливость и оцепенение сочетаются с другими, более короткими состояниями транса, например с нарколепсией, «кошмарами во время бодрствования» и эпизодами сомнамбулизма. Более подробно мы рассмотрим эти случаи в следующих главах.
Периодические колебания настроения
Мы уже говорили об аффективных составляющих простой мигрени – повышение настроения и раздражительность в продромальной стадии, страх и депрессия, характерные для картины развернутого приступа, и состояние эйфорического рикошета. Любой из этих симптомов или все они вместе могут встречаться как самостоятельные периодические симптомы относительно короткой продолжительности – обычно несколько часов и самое большее два-три дня, и как таковые могут выглядеть как первичные эмоциональные расстройства. Наиболее острые из таких колебаний настроения – длительность которых, как правило, не превышает одного часа – являются симптомами или эквивалентами мигренозной ауры. Пока мы сосредоточим наше внимание на приступах депрессии, или на абортивных маниакально-депрессивных циклах, которые, с определенными интервалами, повторяются у больных, ранее страдавших приступами надежно диагностированной (классической, простой, абдоминальной и т. д.) мигрени. Альварес, который особенно внимателен к таким мигренозным эквивалентам, приводит следующий случай:
«Женщина пятидесяти шести лет жаловалась на приступы глубокой депрессии, продолжительностью от одних до двух суток. Ее домашний врач решил, что депрессия носит климактерический характер, но я установил, что она носит мигренозный характер и сочетается с не слишком интенсивной односторонней головной болью. Мне удалось выяснить, что в раннем детстве у нее были приступы типично мигренозной рвоты. После сорока лет она страдала тяжелыми мигренозными головными болями, сопровождавшимися обильной рвотой».
Необычайно ясный случай из моей практики представил следующий больной, о котором я уже упоминал в другом контексте:
История болезни № 10. Этот тридцатидвухлетний мужчина с детства страдал одновременно классической цефалгической и классической абдоминальной мигренью. Приступы возникали с регулярной периодичностью – с месячными интервалами. После двадцати пяти лет эти приступы прекратились более чем на один год, но в этот промежуток времени у больного стали возникать приступы повышенного настроения, сменявшегося затем тяжелой депрессией. Каждый такой эпизод продолжался не более двух дней.
Характерный признак таких аффективных эквивалентов мигрени – их краткость, так как обычные маниакально-депрессивные состояния продолжаются в течение нескольких недель, а часто и дольше. Ежемесячные аффективные эквиваленты такого типа – приступы тяжелой бессонницы, доводящие больных до «лунатизма», если здесь уместен этот термин, – чаще всего наблюдаются при менструальных синдромах.
Менструальные синдромы
Многие женщины во время месячных переносят выраженные аффективные и вегетативные расстройства. Грин считает, что двадцать из ста женщин временами страдают от предменструальной мигрени. Если же мы включим сюда вегетативные и аффективные нарушения, не сопровождающиеся головной болью, то процент, вероятно, окажется еще выше. Действительно, мы можем с полным правом утверждать, что менструальный цикл всегда сочетается с теми или иными физиологическими нарушениями, хотя подчас они протекают незаметно для женщины. До менструации наблюдается психофизиологическое возбуждение, во время месячных происходит спад, а затем постменструальный «рикошет».
Период возбуждения чаще всего характеризуется «напряжением», повышенной психической и физической активностью, бессонницей, задержкой жидкости, жаждой, запором, вздутием живота и т. д., а в редких случаях у женщин возникают приступы астмы, психозы или эпилептические припадки. Период «спада» или «исчезновения возбуждения» может проявляться апатией, депрессией, сосудистой головной болью, повышенной перистальтикой желудочно-кишечного тракта, бледностью, потливостью и т. д. Короче говоря, все возможные симптомы мигрени, описанные к настоящему времени, могут проявляться в ходе биологического потрясения, вызванного менструацией.
В настоящем контексте особенно важно отметить, что в течение жизни у одной и той же больной может наблюдаться чередование различных типов менструального синдрома, когда в одних случаях на первый план выступает сосудистая головная боль, в другом – спазмы кишечника и т. д. Следующая история болезни иллюстрирует внезапную трансформацию одного типа менструальной мигрени в другой.
История болезни № 32. Больная тридцати семи лет в возрасте от семнадцати до тридцати лет страдала сильными спазмами кишечника во время менструаций. В тридцатилетнем возрасте эти приступы прекратились, но вместо них появились типичные для предменструальной мигрени головные боли.
Иногда случается так, что больная на протяжении нескольких лет страдает тяжелым менструальным синдромом, который затем проходит, но вместо него начинаются приступы пароксизмальной головной боли или боли в животе, не связанные с менструациями, а по прошествии некоторого времени эти приступы снова сменяются прежними менструальными нарушениями.
Временные характеристики таких менструальных синдромов, а также физиологическая и психологическая природа их связи с менструациями будут подробнее рассмотрены в главе 8.
Чередования и трансформации
Вполне допустимо говорить об абдоминальных, прекордиальных, фебрильных, аффективных и т. д. «эквивалентах» мигрени в том смысле, что при этом сохраняется общая клиническая картина и временная последовательность развертывания мигрени, описанная в главе 1, несмотря на возможное разнообразие выраженности тех или иных индивидуальных симптомов. Помимо таких вероятных эквивалентов существует множество других форм пароксизмальных расстройств и реакций, которые исподволь или внезапно могут «сменить» привычные мигренозные приступы; по большей части такие приступы происходят с той же периодичностью, что и приступы исходной мигрени, или в ответ на те же провоцирующие факторы. Несомненно, было бы нелепо говорить о приступах астмы, стенокардии или о ларингоспазме как об эквивалентах мигрени вообще, но клинические наблюдения вынуждают нас в каждом конкретном случае разбираться, не играют ли они – в некоторых случаях – ту же биологическую роль, что и приступы мигрени. В этом контексте нам ничего не дают семантические аргументы, и мы можем удовлетвориться – на данный момент – неутвержденным термином Лайвинга: «сосуществующие нарушения».
В 1802 году Геберден зафиксировал уже известное до него наблюдение, что «гемикрания прошла, когда началась астма», и у нас не может быть сомнения в том, что это мог быть внезапный переход одного типа пароксизмов в другой у одного и того же больного. Я сам наблюдал такое чередование (обычно резкое) у двадцати моих пациентов. Следующая история болезни, частично уже рассмотренная, позволяет увидеть типичный пример такой трансформации.
История болезни № 18. Этот больной, мужчина двадцати четырех лет, до восьмилетнего возраста страдал частыми ночными кошмарами и сомнамбулизмом; до тринадцати лет у него были периодические приступы (обычно ночные) бронхиальной астмы, а после этого начались приступы классической и простой мигрени. Приступы классической мигрени происходили с непоколебимой регулярностью во второй половине дня каждое воскресенье. Приступы эффективно купировались приемом препаратов спорыньи. Через три месяца медикаментозного лечения у больного совершенно прекратились приступы и исчезла даже продромальная мигренозная аура. Спустя несколько недель разгневанный больной вновь появился в моем кабинете и сказал, что у него возобновились приступы астмы, о которых он к этому времени успел забыть. Причем, что самое интересное, эти приступы возникали каждое воскресенье во второй половине дня. Больной очень жалел об этом, так как приступы мигрени казались ему более предпочтительными и менее пугающими, чем приступы астмы.
У нас еще будет повод вернуться к этому частному, но весьма показательному случаю. Это был один из моих первых больных, и его опыт, и наш с ним объединенный опыт с самого начала убедили меня в том, что у некоторых больных обычная рутинная симптоматическая терапия может запустить бесконечный репертуар «сосуществующих расстройств».
Можно собрать схожие истории болезни и представить сходные рассуждения относительно взаимных трансформаций мигрени и нейрогенной стенокардии или ларингоспазма. Первая из этих трансформаций была хорошо известна Гебердену: «Не приходится долго искать случаи, когда приступы грудной жабы и приступы головной боли поражают пациента по очереди». Сложная проблема дифференциального диагноза возникает при лечении больных, у которых приступы безболевой стенокардии не вызываются физической нагрузкой и не сопровождаются специфическими изменениями на ЭКГ, но зато могут регулярно чередоваться с типичными приступами мигрени. Следующее описание, сделанное Бомоном (1952), демонстрирует общее клиническое основание приступов обоих типов:
«…У пациента внезапно возникает чувство неминуемой смерти, он бледнеет и цепенеет, но при этом не испытывает боли. Во время приступа может появиться сильная саливация или рвота, а потом приступ разрешается отрыжкой воздухом или обильным отхождением мочи».
Нейрогенный ларингоспазм (круп) представляет собой еще один пример исключительно острой пароксизмальной реакции, которая может путем трансформации чередоваться с приступами обычной мигрени. Превосходный пример такого рода приводит Лайвинг. Мы уже упоминали о приступах абдоминальной мигрени у его больного мистера А. (периодические приступы в возрасте от 16 до 19 лет) и о приступах классической мигрени, которые начались у него в возрасте 19 лет и прекратились в тридцать семь. Впоследствии этот больной распрощался с классической мигренью, но зато стал страдать периодическими приступами удушья на фоне крупа.
«…Проспав час или около того, он внезапно просыпается, буквально вылетает из кровати, разрывая ворот рубашки и безуспешно пытаясь вдохнуть. Горло сжимает спазм, дыхание становится стридорозным. Спустя несколько страшно мучительных минут, кажущихся больному вечностью, удушье начинает ослабевать и дыхание вновь становится свободным. Такие приступы случаются нерегулярно, иногда промежуток между ними доходит до нескольких месяцев, но иногда приступы бывают в течение двух или трех ночей подряд или через сутки».
Пограничная мигрень
Говерс (1907) в своем предисловии к серии лекций на тему «Пограничная эпилепсия» заявил о намерении рассказать также и о приступах почти эпилептических, но не тождественных эпилепсии. Говерс имел в виду обмороки, вагальные приступы, головокружение, сонные состояния и прежде всего мигрень. Эпилепсия в самой известной своей форме характеризуется внезапностью, кратковременностью, потерей сознания. Но давайте представим себе, говорит Говерс:
«…Малый эпилептический припадок, затянувшийся во времени, элементы его не прекращаются потерей сознания; признаки такого припадка будут настолько своеобразными, что мы даже не заподозрим эпилепсию».
Действительно, многие описанные им приступы Говерс относит к категории пролонгированной (то есть затянувшейся) эпилепсии. Он, например, приводит следующий случай для иллюстрации вагального приступа, похожего на эпилептический припадок:
«Больной мужского пола, армейский офицер двадцати лет. Припадки у него не часты; в течение двенадцати лет они происходят с интервалами приблизительно шесть месяцев с восьмилетнего возраста. В начале дня приступа он обычно прекрасно себя чувствует и находится в превосходном расположении духа. Это частый предвестник приступа. Затем совершенно неожиданно больного охватывает невероятная сонливость, появляется странное впечатление, что то, что он переживает сейчас, он уже переживал ранее. Симптомы развиваются не внезапно, как при эпилепсии, но с задержкой. Сразу же после начала приступа становятся холодными кисти и стопы. Одновременно бледнеет лицо, наступает физическая прострация, достигающая вскоре такой степени, что больной почти теряет способность двигаться. При попытке встать с постели он немедленно валится на спину. Конечности становятся ледяными, что видно даже стороннему наблюдателю. Слабость становится такой сильной, что больной едва может выдавить из себя пару слов. Пульс становится малым и прогрессивно слабеет и в конце концов почти перестает прощупываться. Все это время больной сохраняет сознание. У него самого возникает чувство, что он умирает, что сейчас прекратится его физическое существование. Такое состояние продолжается около получаса, потом больной начинает осознавать, что у него улучшилось ментальное состояние и начинают понемногу теплеть ноги. Улучшение продолжается две-три минуты, а затем возникает сильный озноб, больного трясет, у него стучат зубы. Через несколько минут после озноба появляется императивный позыв на мочеиспускание. Желание помочиться сохраняется до конца дня, и больной действительно выделяет большое количество прозрачной светлой мочи. Бледность также сохраняется до конца дня».
Читатель, вероятно, уже узнал в этом превосходном описании множество симптомов, которые мы до сих пор обозначали как «мигренозные». Предшествующее ощущение полного благополучия и приподнятое настроение, длительность приступа, его постепенное угасание, усиленное отделение мочи – все это признаки, с которыми мы встречались при описании течения приступа простой мигрени. Но тогда какие у нас основания обозначать такой приступ как затянувшуюся эпилепсию, а не как короткий и тяжелый, скажем, сгущенный, приступ мигрени?
Практически все образчики эквивалентов мигрени, рассмотренных нами в этой главе, могут проявляться в более сжатой форме. Леннокс и Леннокс (1960) приводят множество поучительных историй болезни, отнесенных в рубрику вегетативной или диэнцефальной эпилепсии. Иногда такие вегетативные приступы следуют за четко очерченными эпилептическими припадками или приступами мигрени или включаются в их клиническую картину, иногда же вегетативные проявления чередуются с приступами.
Явным и очень важным типом приступа, который имеет очевидное клиническое сходство с мигренью и эпилепсией – в смысле характерных вегетативных нарушений с первой, а в смысле внезапности начала и потери сознания со второй, – является обморок. Обмороки нечасто сопутствуют повторным приступам мигрени и могут встречаться с такой же периодичностью, как и приступы, или провоцироваться теми же факторами. Можно заметить – так же, как в случае вагальных приступов. Что касается вагальных приступов, то в клинической картине наблюдается вся непрерывная гамма состояний от внезапно развивающегося коллапса до затянувшейся вегетативной реакции с затуманенностью сознания без полной его потери. Еще более короткие приступы, описанные Говерсом – головокружение, нарколепсию, каталепсию и т. д., – мы рассмотрим в следующей главе, ибо по своей природе они ближе к классической мигренозной ауре, чем к простой мигрени и рассмотренным в данной главе эквивалентам мигрени. Острые приступы этого типа, почти совпадающие с мигренью, но не являющиеся ею, мы можем назвать мигреноидными приступами, так же, как мигренозные приступы, они могут быть периодическими и носят строго семейный характер. Термин «мигреноидные реакции» можно применять для обозначения определенных типов реакций, похожих, по клиническим проявлениям, на мигрень, но возникающих в ответ на провоцирующие факторы и не отличающиеся периодичностью. Здесь мы должны в первую очередь упомянуть избыточную реакцию на тепло (и лихорадку), резкую утомляемость, пассивные движения и определенные лекарства, которые встречаются у больных мигренью и характерны для них. Различение мигрени и того, что мы называем мигреноидной реакцией, есть по большей части вопрос удобства. Так, например, неловко называть морскую болезнь приступом мигрени, но мы можем с полным правом назвать ее мигреноидной реакцией и отметить в подтверждение такого взгляда, что весьма большая часть (по данным Селби и Ланса, до 50 процентов) взрослых, больных мигренью, в детстве страдали тяжелой морской (локомоционной) болезнью. Точно так же похмелье – с его сосудистой головной болью, общим недомоганием, заторможенностью, тошнотой и депрессией, связанной с чувством вины, – полезно считать мигреноидной реакцией; многие больные мигренью плохо переносят алкоголь и при его употреблении на следующий день страдают целым спектром симптомов – от тошноты до головной боли, до развернутой клинической картины похмелья. Сопровождающиеся лихорадкой головные боли и вегетативные расстройства тоже можно считать мигреноидными реакциями.
Точно так же есть спектр реакций на лекарства, острых и подострых, характеризующихся диффузными центральными и вегетативными нарушениями, похожих на синкопальные и мигренозные приступы. Так, Гудман и Джилмен (1955) описывают «нитритный криз»:
«Здоровому крепкому мужчине 28 лет дали 0,18 г нитрита натрия внутрь… Появилась и начала усиливаться зевота; дыхание стало реже и глубже, напоминая последовательность глубоких вздохов; больной начал испытывать беспокойство; возникла отрыжка и урчание в животе; по всему телу выступил холодный пот. Через двадцать минут кожные покровы приобрели пепельно-серый оттенок, появилась сильная заторможенность. Перестало определяться артериальное давление, после чего больной впал в беспамятство».
Реакции, характеризующиеся подобной остротой, могут возникать в ответ на растяжение внутренних органов, на травму, на падение артериального давления, обусловленное кровотечением, на токсические или метаболические расстройства (например, на гипогликемию). Кроме того, такими симптомами могут проявляться аллергические и анафилактические реакции.
Вопросом о том, являются ли такие реакции полезными «моделями» мигренозных реакций, мы займемся позже, а пока удовлетворимся тем, что отметим их клиническое сходство и назовем пограничными состояниями мигрени.
Чередование и совпадение с другими расстройствами
Еще более сложными, чем случаи, когда чередуются два связанных симптома, являются случаи, когда у больного имеет место полиморфный синдром, в рамках которого проявляется множество разнообразных симптомов – клинически и физиологически связанных друг с другом, – возникающих одновременно или циклически в течение жизни больного:
История болезни № 49. Инженер, мужчина тридцати одного года, о котором мы уже упоминали в связи с развитием заторможенности после еды. Он страдает множеством других симптомов:
(а) Длительная «латентная» сосудистая головная боль, проявляющаяся при наклоне вперед, резких движениях и кашле.
(б) Приступы простой мигрени.
(в) Необъяснимая ночная потливость.
(г) Ночные приступы слюнотечения.
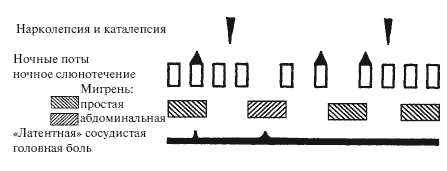
Рис. 1А. История болезни № 49
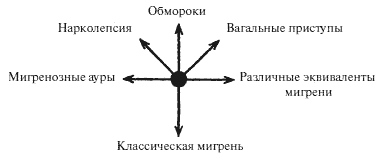
Рис. 1Б. История болезни № 75
(д) Приступы болей в животе и поноса – при рентгенологическом исследовании кишечника с барием патология не выявлена.
(е) Ортостатическая артериальная гипотония.
(ж) Редкие сонные параличи, нарколепсия и каталепсия.
В остальном пациент отличается отменным здоровьем.
История болезни № 75. Врач тридцати пяти лет, страдающий мигренозными аурами и классической мигренью, отмечает также – в качестве альтернативных реакций – приступы абдоминальной мигрени, желчные приступы, ступорозные мигренозные эквиваленты, «вагальные приступы» (весьма сильные, подобно описанному Говерсом) и, реже, обмороки и нарколепсию. Все эти реакции обусловлены внешними факторами, либо усталостью, либо острым эмоциональным стрессом, особенно если эти факторы действуют одновременно. Он сам не может предсказать, какая именно соматическая реакция возникнет: все они равновероятны и эквивалентны одна другой.
История болезни № 64. Женщина сорока пяти лет, страдающая множественными симптомами, предъявляет следующий анамнез: эндогенная бронхиальная астма (обычно ночная), которая имела место до двадцатилетнего возраста; рецидивирующие язвы двенадцатиперстной кишки в возрасте от 20 до 37 лет. В возрасте тридцати восьми лет у больной был впервые диагностирован ревматоидный артрит, обострения которого в последующем повторялись несколько раз. Перед обострением ревматоидного артрита у больной каждый раз учащались приступы ангионевротического отека и простой мигрени. Два последних расстройства объединились, и с сорока трех лет приступам мигрени всегда предшествует отек лица и глазниц.

Рис. 1В. История болезни № 64
История болезни № 62. Женщина 51 года, социальный и эмоциональный анамнез которой будет представлен более подробно в части II. В течение двадцати лет она страдает тремя соматическими расстройствами: простой мигренью, язвенным колитом и псориазом. Обычно она какое-то время страдает одним из этих заболеваний. Затем происходит ремиссия и начинается следующее заболевание. Таким образом, сформировался замкнутый порочный круг.
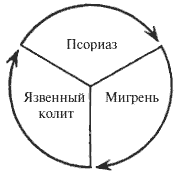
Рис. 1Г. История болезни № 62
История болезни № 61. Женщина тридцати восьми лет обратилась к врачу для лечения простой мигрени. Одновременно предъявляет жалобы на обезображивающий псориаз. В семейном анамнезе есть указания на полиморфные функциональные расстройства у родственников: мигрень, сенная лихорадка, бронхиальная астма, крапивница, болезнь Меньера, язва желудка, язвенный колит и болезнь Крона. Трудно было избежать ощущения, что это больное семейство совершает физиологическое самоубийство.
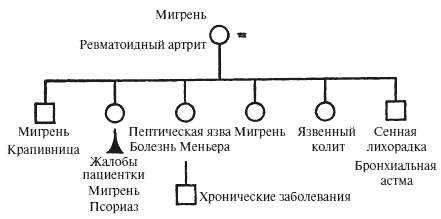
Рис. 1Д. История болезни № 61
История болезни № 21. Интеллигентная женщина двадцати пяти лет, страдающая сочетанием невротических симптомов с разнообразными соматическими синдромами. С детства пациентка страдает классической мигренью, которую можно найти и в семейном анамнезе: по большей части приступы возникают на рассвете с ужасного сновидения – фрагменты кошмарного сновидения и отчетливые скотомы могут сливаться, а затем больная просыпается и приступ переходит во вторую стадию – стадию головной боли. В некоторых случаях за аурой следует боль в животе, а не головная боль. С этими приступами сочетается предменструальный синдром – правда, при нем отсутствует аура, – в рамках которого задержка жидкости, запор и беспокойство разрешаются обильным отхождением мочи, поносом и менструальным кровотечением. При этом может присутствовать, но не обязательно, сосудистая головная боль. В некоторых случаях больная отмечает полуобморочные состояния или синкопы, сопровождающиеся – но не всегда – мигренозной головной болью. Кроме того, на фоне сильного эмоционального напряжения у больной случаются эпизоды крапивницы. После успешного лечения головной боли на первый план выступили приступы болей в животе и крапивница.

Рис. 1Е. История болезни № 21
Дифференциальный диагноз и номенклатура
Если в клинической картине отсутствует сосудистая головная боль, то разнообразие типов приступов создает большие трудности в проведении дифференциальной диагностики; в самом деле, нет другой области, где ставится столько неправильных диагнозов и назначается столько неправильного лечения, где было бы столько добросовестных заблуждений, влекущих множество ненужных вмешательств – как терапевтических, так и хирургических. Например, при абдоминальной мигрени, так же как при табетических кризах, часто выполняют ненужные лапаротомии. С другой стороны, неоправданной представляется и выжидательная пассивная тактика – лучше выполнить лапаротомию, чем пропустить аппендицит или перитонит. Истинный диагноз становится ясным только впоследствии – при регулярно повторяющихся приступах, когда становятся очевидными их доброкачественный характер и преходящая природа. Таким образом, во многих случаях диагностика эквивалентов мигрени требует длительного наблюдения, и фактически диагноз ставится почти всегда ретроспективно.
Пока мы ограничили наше рассмотрение относительно четко очерченными, явными пароксизмальными приступами и выбрали для иллюстрации истории болезни, отличающиеся почти схематической ясностью. На практике наблюдаемые симптомы и анамнез заболевания могут быть намного более расплывчатыми. Приступы, характеризующиеся выраженным общим недомоганием, трактуются как легкие вирусные заболевания. Приступы, характеризующиеся аффективными расстройствами и изменениями состояния сознания – легкой заторможенностью или депрессией, – могут трактоваться как чисто эмоциональные реакции. Как вирусные инфекции, так и эмоциональные реакции в самом деле могут проявляться симптомами, хотя и не специфическими для мигрени, но встречающимися при ней; поэтому дифференциальную диагностику можно провести окончательно только в том случае, если удается выявить специфические, определяющие симптомы.
За четкой, но искусственной границей «диагноза» мы вступаем в область семантической двусмысленности, где определение термина «мигрень» доходит до переломного пункта. В центре, так сказать, мы можем поместить простую мигрень, ясную и неоспоримую. Вокруг центра группируются эквиваленты мигрени, полиморфные в своих проявлениях и представляющие собой различные осколки, фрагменты и агломераты различных компонентов клинической картины мигрени. Еще дальше начинается полумрак сопутствующих и аналогичных реакций, которые могут способствовать возникновению мигрени или усугубить ее тяжесть.
Компактная и отчетливо определенная в центре этого круга мигрень далее стушевывается и на периферии сливается с прилежащим полем сопутствующих феноменов. Единственная граница – это та, которую мы навязываем болезни искусственно, во имя нозологической ясности и возможности врачебного воздействия. Мы сами конструируем эти границы и пределы, ибо в действительности их просто не существует.

