Глава 5
Атопический дерматит: почему он возникает и как он связан с пищевой аллергией
Атопический дерматит – это системное заболевание, которое проявляется повторяющимися эпизодами воспаления кожи и сопутствующей склонностью к атопии, то есть иммунному ответу с образованием иммуноглобулинов Е IgE. При атопическом дерматите кожа плохо защищена от окружающей среды, из-за своей хрупкости и проницаемости она постоянно теряет влагу, сохнет и в ответ на обычные внешние раздражители легко воспаляется.
Сегодня мы знаем, что обострения атопического дерматита далеко не всегда связаны с аллергическими реакциями, но еще несколько десятков лет назад это заболевание связывали исключительно с пищевой аллергией.
Немного истории
Первое письменное упоминание заболевания, напоминающего атопический дерматит, встречается еще на египетских папирусах, где предлагаются способы уменьшить мучительный зуд при заболеваниях кожи.
Гиппократ в своих трудах рассматривал кожные заболевания, как внешние проявления нарушенного баланса внутренних жидкостей.
Авиценна, персидский врач и ученый, приводит в своем труде «Канон медицины» довольно подробное описание кожных заболеваний, напоминающих атопический дерматит. Интересно, что подходы к лечению, предложенные Авиценной, во многом перекликаются с современными. Так, он замечал, что непродолжительные ванны способствуют увлажнению кожи, а длительное нахождение в воде приводит к ее пересушиванию.
Следующее упоминание заболевания, похожего на атопический дерматит, возникло в конце XVI века в труде итальянского врача Джероламо Меркуриалиса De Morbis Curaneus, где он рассматривает зудящие высыпания у младенцев. Полтора века спустя английский врач Дэниэл Тёрнер описывает зудящие повреждения кожи у малышей, преимущественно на щеках и лбу. В начале XIX века французский дерматолог Жан-Луи Алиберт вновь описывает младенческое воспаление кожи с невыносимым зудом. В течение XIX века несколько врачей и ученых описывают в своих трудах все то же заболевание, но теряются в догадках о его причинах.
Систематизировать накопленные знания и искать причины начали врачи XX столетия. В 1906 году Клеменс фон Пирке предложил термин «Аллергия» для обозначения патологической реакции на любую субстанцию. Немногим позже в 1923 году Coca и Cooke предложили термин «Атопия», описав наследственную предрасположенность к поллинозу (сенной лихорадке) и бронхиальной астме. Позднее, в 1933 году Wais и Sulzberger впервые предложили термин «атопический дерматит». Они систематизировали собственные наблюдения и наблюдения предшественников и предположили, что зудящие кожные высыпания, возникающие у детей с семейной историей атопии, каким-то образом взаимосвязаны с развитием поллиноза и бронхиальной астмы.
До этого этапа лечение зудящего дерматита сводилось к поиску и устранению внутренних причин по Гиппократу. В середине XIX века господствовало представление о том, что кожные высыпания – это попытка восстановить внутренний дисбаланс, поэтому люди опасались, что лечение кожи «загонит болезнь внутрь».
В XX веке гуморальная теория (теория внутренних жидкостей) Гиппократа стала отходить на второй план. На этапе активного развития аллергологии атопический дерматит стали рассматривать как исключительно аллергическую болезнь, и его лечение сводили к поиску и устранению аллергена.
В 1916 году Blackfan впервые провел кожные тесты с пищевыми продуктами и обратил внимание на то, что они значительно чаще были положительными у людей с атопическим дерматитом (тогда он еще так не назывался) по сравнению со здоровыми людьми.
Wais и Sulzberger в своей работе в 1933 году подчеркнули, что при атопическом дерматите отмечается большое количество положительных кожных проб. Поэтому логичным было бы устранить все выявленные аллергены из рациона атопика и окружающей его среды. Несмотря на единодушие в теоретическом аспекте, на практике рекомендации по подбору диет у разных экспертов и школ значительно отличались, и единый эффективный подход так и не удалось выработать.
Во второй половине XX века большое внимание было направлено на то, какую роль в развитии атопического дерматита играет кожа. В 1980 году Hanifin и Rajka опубликовали знаменитые критерии атопического дерматита, к которым относятся зуд, типичное расположение очагов (сгибательные поверхности в старшем возрасте и разгибательные поверхности и лицо у младенцев), рецидивирующее течение и семейная история атопии.
В 1994 году Williams с коллегами модифицировал эти критерии и подчеркнул, что зуд должен отмечаться в течение длительного времени (не менее 12 месяцев). [21, 74]
Последние несколько десятилетий стали революционными в развитии наших представлений об атопическом дерматите. Сегодня мы рассматриваем это заболевание как сложный продукт взаимодействия нарушенного кожного барьера, окружающей среды, генетической предрасположенности к атопии и особенностей иммунного ответа. Как оказалось, кожа при атопическом дерматите может служить связующим звеном между воздействиями аллергенов и формированием сенсибилизации (образования иммуноглобулинов Е IgE к аллергенам). При этом далеко не у всех людей с атопическим дерматитом развивается аллергия. Сопутствующая пищевая аллергия отмечается всего в 30 % случаев у детей первых лет и крайне редко сопровождает атопический дерматит у взрослых. Вот почему диеты далеко не всегда приводят к успеху при лечении атопического дерматита. [14, 23, 51, 53]
Аллергия – причина атопического дерматита, его следствие или сопутствующее состояние?
Как оказалось, возникновение воспаленных очагов на коже у человека с атопическим дерматитом в большинстве своем связано с воздействием агрессивной окружающей среды на неполноценный кожный барьер (рис. 18). Уязвимая кожа легко воспаляется, при этом часто развивается тип воспаления, при котором образуются иммуноглобулины Е и в котором могут участвовать клетки-эозинофилы. Это означает, что в анализах крови у человека с атопическим дерматитом может быть повышен уровень иммуноглобулина Е и эозинофилов независимо от того, есть у него аллергия или нет. [53, 171]
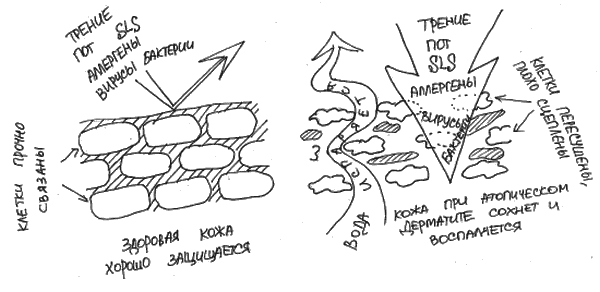
Рис. 18. Проницаемость кожи при атопическом дерматите – основная причина воспалений
Может ли аллергия развиваться вследствие неправильной работы кожи и иммунной системы у человека с атопическим дерматитом?
Возможно. Исследование ALSPAC, посвященное факторам, влияющим на частоту развития пищевой аллергии у детей, показало, что аллергия на арахис в возрасте 5 лет чаще встречалась у тех детей, которым для лечения сухости кожи наносили на нее крем с арахисовым маслом в составе. Так возникла версия про чрезкожную сенсибилизацию, то есть образование иммуноглобулина Е при попадании аллергенов на проницаемую кожу. Сегодня это предположение превратилось в гипотезу двойной экспозиции. Согласно этой гипотезе, предложенной G. Lack с коллегами, разовьется аллергия или нет, во многом зависит от ряда факторов:
• куда преимущественно будет попадать аллерген (возможно, куда он попадет в первую очередь);
• насколько разнообразна микробиота в организме;
• достаточный ли уровень витамина D у человека [96].
Преимущественное попадание продуктов-аллергенов внутрь (употребление их в пищу), достаточный уровень витамина D, микробное разнообразие снижают риски развития аллергии при атопическом дерматите. Большое количество продуктов-аллергенов в окружении ребенка с атопическим дерматитом может приводить к их регулярному попаданию на поврежденную кожу (при этом ребенок может их не есть). Вместе с дефицитом витамина D и скудным микробным фоном (например, из-за активного применения антисептиков и антибиотиков, городского образа жизни, недостаточно разнообразной растительной пищи в рационе, излишней семейной любви к «стерильности») это повышает риски развития аллергии (рис. 19).
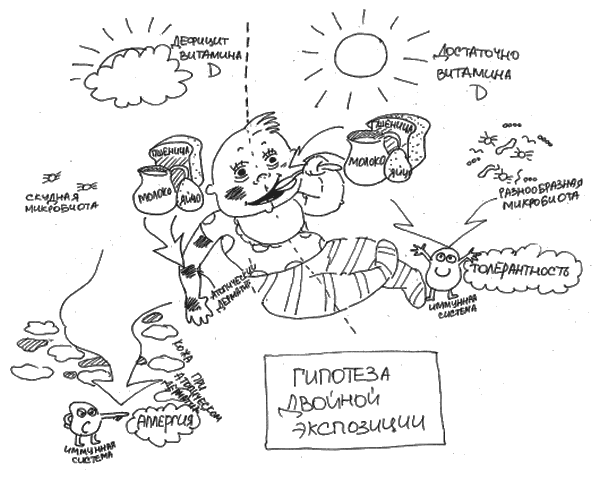
Рис. 19. Гипотеза двойной экспозиции
Так нужна диета или не нужна?
Универсальной диеты для всех людей с атопическим дерматитом нет. Во-первых, это связано с тем, что далеко не у всех людей с этим заболеванием есть аллергия, а как мы выяснили в предыдущей главе, исключать нужно только тот продукт, который вызывает симптомы аллергии.
Во-вторых, как мы видим, контакт иммунной системы желудочно-кишечного тракта с пищевыми белками важен для поддержания толерантности и противостояния аллергии.
Когда мы заподозрим пищевую аллергию при атопическом дерматите?
В случае, если дерматит протекает достаточно тяжело и плохо поддается местному лечению. Если не меняя рацион, удается поддерживать кожу в чистом состоянии с помощью ухода за ней и эпизодического применения противовоспалительных средств, аллергия маловероятна.
Хорошей подсказкой может быть следующее правило: если продукт можно есть без появления реакций на коже, он не является аллергеном. Например, нередкой историей является улучшение состояния кожи на море. При этом пациенты и их родители замечают, что летом на море человек может есть все. В случае пищевой аллергии такая ситуация невозможна.
Если дерматит имеет упорное рецидивирующее течение, плохо поддается терапии, врач может назначить обследование и попросить вести пищевой дневник. Зачем он нужен, не проще ли сдать анализы? Как оказалось, при атопическом дерматите аллергия может развиваться по двум механизмам: IgE-зависимому, в этом случае обострения развиваются очень быстро после употребления продукта и временной интервал между встречей с аллергеном и обострением не превышает 2 часа, и IgE-независимому. В этом случае обострение атопического дерматита может возникнуть через несколько часов, а иногда и на вторые сутки, но не позднее 48 часов. Во втором случае анализ крови и кожные пробы будут не показательны, и единственным источником информации будут пищевой дневник и эффект от пробной диеты.
Как быть с гистаминолибераторами, также известными как псевдоаллергены? Обязательно ли исключать их из рациона?
К счастью, не обязательно. Эти продукты способны вызывать дозозависимый эффект, а это означает, что:
• реакция на них индивидуальна (у одного человека употребление клубники вызовет обострение атопического дерматита, а у другого – нет);
• реакция на них зависит от количества съеденного (после приезда бабушки и поедания большого количества шоколада случается обострение атопического дерматита, а если съесть дольку, ничего не произойдет).
Самые известные псевдоаллергены – шоколад, цитрусовые, консервированная рыба (возможно, и другие консервированные продукты), копчености, колбасы, выдержанные сыры, ферментированные продукты, креветки и мидии, ярко окрашенные ягоды и фрукты, острые специи, мед, орехи, ароматизаторы и вкусовые добавки. [102,114, 137,156]
Если вы замечаете связь обострений с их употреблением, попробуйте сократить порцию. Очень часто удается найти переносимое количество таких продуктов.
Итак, диеты требуются далеко не всем. Как же тогда лечить атопический дерматит?
При атопическом дерматите кожа легко сохнет из-за потери воды и воспаляется в ответ на внешнее воздействие. Причина такой уязвимости кожи – дефект белков, обеспечивающих ее защитные свойства. В большинстве случаев этот дефект генетически обусловлен. Из-за такого дефекта кожа легко теряет влагу и становится еще более проницаемой. Повышенная проницаемость такой особенной кожи приводит к тому, что внешние раздражители (трение, пот, стиральный порошок, водопроводная вода, пища, косметика, вирусы, бактерии, пыль, шерсть, пыльца) становятся для нее агрессивными и приводят к воспалению.
Уход за кожей – самое важное в лечении атопического дерматита. Он должен проводиться круглый год, постоянно, ежедневно с помощью кремов-эмолентов. Эмоленты – это специальные средства, удерживающие в коже влагу и заполняющие межклеточные пространства для компенсации в коже того, чего ей не хватает – связующих белков (рис. 20). Очень важно наносить их на все тело. Как оказалось, дефект в строении кожи и постоянная потеря влаги характерна для всего тела, а не только для видимых очагов воспаления. Эмоленты восстанавливают связи в поверхностных слоях кожи и создают защиту, препятствующую потере влаги и воспалению из-за внешних воздействий. [23, 170, 174, 179, 182, 187]
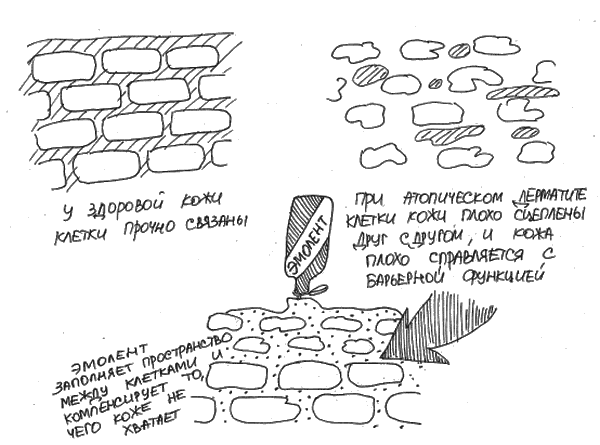
Рис. 20. Зачем нужны эмоленты при атопическом дерматите
Уход за кожей важен не только для того, чтобы поддерживать ее увлажненной и сократить частоту обострений. Повышенная проницаемость кожи может спровоцировать то, что контакт кожи с пищевыми белками приведет к образованию к ним IgE и дальнейшим аллергическим реакциям при употреблении этих продуктов внутрь. Эта версия находит свое подтверждение в исследованиях PEBBLES и других, проходящих в настоящее время. В этих исследованиях показано, что регулярное применение эмолентов приводит к снижению уровня специфических IgE к тем или иным пищевым и дыхательным аллергенам. [103, 104]
Нужно ли периодически давать коже отдохнуть от эмолентов или чередовать их?
Как оказалось, нет. [174] Компоненты эмолентов хорошо изучены и высоко безопасны. Привыкание к ним не развивается. Тем не менее со временем потребности кожи могут меняться, и крем, который раньше подходил, может перестать достаточно увлажнять кожу.
Почему меняются потребности кожи? Перерастание атопического дерматита происходит благодаря тому, что со временем кожа учится синтезировать белки, связывающие клетки между собой, и постепенно формирует защитный водно-жировой слой на поверхности. Нежелательно использовать растительные кремы из-за риска сенсибилизации к ним через поврежденную кожу. Можно ли использовать эмоленты с растительными компонентами в составе? Хорошо показали себя в исследованиях алоэ вера и кокосовое масло. При этом пищевые белки – нежелательный компонент эмолентов (вспомним историю с арахисом). [96] Другие компоненты, не желательные в составе эмолентов: ланолин (риск контактного дерматита), токоферол (риск формирования аллергии на него), отдушки.
Важно: детский крем по своему составу не соответствует потребностям атопичной кожи (не создает защитный слой) и содержит растительные компоненты, способные раздражать кожу и вызывать аллергию.
Как часто нужно пользоваться эмолентами?
Рекомендованная частота – не менее двух раз в день. Цель ухода за кожей – она не должна быть сухой и шершавой, с этой целью можно пользоваться эмолентами с любой частотой. [23, 170, 174, 179, 182, 187]
Однако применение эмолентов в избыточном количестве, особенно в жаркую погоду, может привести к потнице, так как слой эмолента будет препятствовать испарению пота, а пот – сильный раздражитель для кожи.
Какой эмолент самый лучший?
У каждого эмолента есть свои поклонники и те, кому он совсем не подошел. Возможно, состав предпочитаемого эмолента связан с особенностями строения кожи при атопическом дерматите. Известно более 30 генетических мутаций, приводящих к развитию атопического дерматита, а значит, столько же типов строения кожи. Возможно, в будущем мы сможем проводить тестирование и давать рекомендации по подбору того или иного крема, но сейчас приходится выбирать их методом проб и ошибок. Общая рекомендация, о которой стоит помнить: у детей младше трех лет кремы с мочевиной в составе могут вызывать дискомфорт при нанесении, поэтому стоит выбирать эмоленты без них.
Купать или не купать?
Наверняка многим давали совет купать реже. Кто-то замечал ухудшение состояния кожи из-за смены воды при переезде в другую квартиру.
Общий совет экспертов – купать.
Американская коллегия аллергии, астмы и иммунологии в своих рекомендациях пишет о ежедневных ваннах с теплой (не горячей) водой как об основе немедикаментозного подхода к АД. [51, 170]
Ванны:
• увлажняют кожу,
• смывают с поверхности кожи бактерии, грязь, корочки и другие раздражители,
• обладают расслабляющим действием (положительно влияют на нервную систему).
Важно помнить: длительное нахождение в воде сушит кожу, а сухая кожа – враг атопика. Поэтому сразу после ванны нужно наносить плотным слоем эмолент.
Эмолент после ванны:
• поддерживает адекватное увлажнение
• улучшает барьерную функцию кожи
• снижает потерю воды кожей
Общий принцип нанесения – «щедро и часто».
Это полностью согласуется с рекомендацией одного из корифеев дерматологии доктора Джона Ханифин (Jon Hanifi n, критериями которого мы пользуемся для постановки диагноза атопического дерматита). В своей статье «Разрушая замкнутый круг: как я лечу тяжелый атопический дерматит» он пишет, что ошибки купания и увлажнения – одни из ключевых причин обострений. [73]
Да, ванна сушит кожу. Но только в случае, если человек проводит в ванне более 15 минут и в случае, если мы оставляем воду испаряться с кожи. Нанесение эмолента на влажную кожу в течение трех минут после ванны защищает кожу от потери влаги и делает водные процедуры важной частью терапии атопического дерматита.
Достаточно ли ухода для контроля за состоянием кожи?
К сожалению, нет. Атопический дерматит – рецидивирующее воспалительное заболевание кожи, и в наших силах только сделать эти обострения более редкими и короткими.
Более редкими их делает уход за кожей. Как сделать их более короткими? Лечение обострений – лечение воспаления кожи с помощью местных стероидов и местных ингибиторов кальциневрина. Эти средства являются наиболее эффективными и безопасными способами снимать обострения дерматита, если пользоваться ими под контролем врача. Местные стероиды не всасываются в том количестве, которое может повлиять на обмен веществ, рост, вес, мышцы и костную ткань, половую функцию или выпадение волос. Тем не менее местные стероиды могут сделать кожу тоньше в 1 % случаев при длительном применении, поэтому их непрерывный курс не должен превышать 14 дней.
Ингибиторы кальциневрина в виде местных средств (пимекролимус и такролимус) – безопасная и эффективная альтернатива стероидным кремам. Они являются более слабыми противовоспалительными средствами, поэтому врач может назначить комбинированное лечение с применением и стероидов, и ингибиторов кальциневрина. Некоторое время их применение было ограничено в связи с тем, что возникло опасение об их возможной связи с повышенным риском опухолевых заболеваний кожи. Однако исследования показали, что прямой связи между местными ингибиторами кальциневрина и развитием опухолевых заболеваний нет и их применение безопасно, в том числе в детском возрасте. [23, 170, 174, 179, 182, 187]
Как правильно проводить противовоспалительную терапию?
Важно начинать лечение как можно быстрее к началу обострения. Кожа – многослойный орган, и воспалительный процесс повреждает ее с поверхности в глубину. В связи с этим чем дольше длится обострение, тем дольше придется лечить кожу.
Как быть, если сразу после отмены противовоспалительных кремов обострение вернулось?
Такое течение дерматита может говорить о том, что предыдущий курс лечения был недостаточным и в глубоких слоях кожи воспаление сохранилось. В таком случае стоит обсудить с врачом возможность проактивной терапии – это метод лечения, направленный на профилактику рецидивов атопического дерматита. Принцип проактивной терапии заключается в долечивании очагов воспаления и переучивании кожи с «неправильного» типа реакций путем систематического применения противовоспалительных кремов на привычные места появления очагов. [23, 186, 187]
Каков прогноз атопического дерматита?
В 75 % случаев дети перерастают атопический дерматит в 3–4 года, в 90 % – в дошкольном или младшем школьном возрасте. У 10 % людей дерматит может сохраниться во взрослом возрасте. У части взрослых, в детстве страдавших от атопического дерматита, остается его локальная форма в виде сухости и шелушения рук, усиливающаяся в зимнее время. [8, 169, 182]
Каков риск развития бронхиальной астмы у детей с атопическим дерматитом?
В среднем только у 7 % детей с атопическим дерматитом развивается картина, напоминающая атопический марш, когда на смену атопическому дерматиту приходит аллергический ринит, а затем – бронхиальная астма. [8, 182] Однако эксперты говорят о том, что атопический дерматит – это разнородная группа заболеваний с разными генетическими дефектами, разными клиническими особенностями и разным прогнозом. О рисках развития астмы, о том, как их снизить, и о том, при каком течении атопического дерматита чаще развивается атопический марш, поговорим в следующей главе.

