Глава 4
Диеты для аллергиков: как мы их представляли раньше, и что мы о них знаем теперь
Зачем нужна диета при аллергии?
Аллергия возникает при встрече иммунной системы с белком-аллергеном, который из-за ошибки в работе клеток иммунной системы воспринимается ими в качестве врага.
При пищевой аллергии диета нужна в первую очередь для того, чтобы исключить эту неприятную встречу и избавить человека от симптомов аллергии.
Однако диета с исключением продукта-аллергена может играть и лечебную роль. Во-первых, длительное отсутствие контакта с пищевым аллергеном может помочь клеткам иммунной системы «забыть», что аллерген им не нравился, а затем заново познакомиться с продуктом и со временем сформировать толерантность. Во-вторых, случается, что у человека появляется «переносимая форма» аллергена. Например, некоторые люди, имеющие аллергию на белок куриного яйца, могут переносить продукты, содержащие этот белок в термически обработанной форме (рис. 13). Возможно, сохранение продукта в рационе в переносимой форме может способствовать ускорению формирования толерантности. [88]
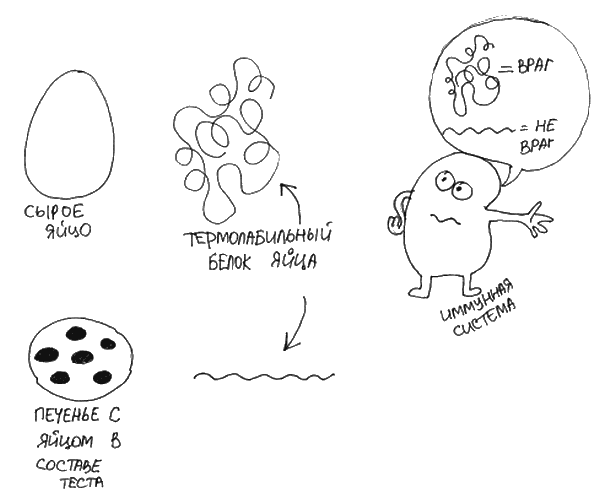
Рис. 13. Некоторые люди с аллергией на яйца могут употреблять выпечку
Еще одна функция диеты при аллергических заболеваниях – диагностическая. Оценивая эффективность диеты, мы можем понять, правильный ли продукт мы исключили.
Так, при аллергической крапивнице, отеках, анафилаксии эффект от диеты наступает в течение 24 часов. Это означает, что после исключения аллергена из рациона крапивница, вызываемая им, должна прекратиться в течение суток. Это же касается аллергических отеков и анафилаксии – они должны перестать возникать с первого дня диеты. [26, 59, 118, 144]
При атопическом дерматите, сопровождающемся пищевой аллергией, эффект от исключения аллергена мы заметим в течение 2–4 недель. Если состояние кожи за этот период диеты не улучшилось (при условии правильно подобранного местного лечения), стоит пересмотреть диету, скорее всего, исключенные продукты ни при чем. [26, 53, 118, 144, 169, 182, 186]
При желудочно-кишечных формах аллергии диета должна дать эффект в течение 4–6 недель. Важной особенностью этих форм аллергии является то, что они имеют не-IgE зависимый механизм, а это означает, что мы не можем выявить аллерген с помощью анализов крови и кожных проб. Поэтому при таких формах аллергии диеты проводятся не только с лечебной, но и с диагностической целью. Именно эффективность диеты в течение полутора месяцев будет являться одним из основных способов подтвердить диагноз при этих заболеваниях. [26, 89, 118, 113, 124]
Поговорим о разных формах диет при аллергии
Неспецифическая гипоаллергенная диета по А. Д. (Адо) сегодня носит скорее историческое значение. Она появилась во второй половине прошлого столетия и носила эмпирический характер, то есть сформировалась опытным путем. Ее создатель – Андрей Дмитриевич Адо, советский патофизиолог и основоположник отечественной аллергологии. [1] Он разделил продукты на две группы: продукты, которые рекомендовано исключить, и продукты, которые разрешено оставить в рационе. Из рациона исключают:
• цитрусовые
• орехи и арахис
• рыбу и икру рыбы
• мясо птицы (курица, индейка, утка)
• яйцо
• уксус
• горчицу
• хрен, редис, редьку
• томаты, баклажаны
• копченые продукты
• майонез
• клубнику, ананас, землянику, дыню, арбуз
• шоколад, какао, кондитерские изделия с содержанием какао
• кофе
• молоко
• сдобу
• грибы
• мед
• алкоголь
При этом рекомендовано употреблять:
• отварное мясо (говядина, телятина)
• крупяные и овощные вегетарианские супы (на вторичном овощном отваре)
• каши, приготовленные на воде (гречневая, овсяная, рисовая)
• предварительно вымоченный, а затем сваренный картофель
• рафинированное растительное масло (оливковое, подсолнечное)
• однодневные кисломолочные продукты (кефир, творог, простокваша)
• свежие огурцы
• компот из яблок
• яблоки печеные
• несдобный белый хлеб
• некрепкий чай
Безусловно, сложно переоценить важность создания такой диеты на момент ее возникновения. Андреем Дмитриевичем Адо и его учениками была проведена огромная аналитическая работа, и плод этой работы, безусловно, облегчил жизнь многим аллергикам. В первую очередь эффективность такой диеты была обусловлена тем, что при ее соблюдении из рациона человека исключаются гистаминолибераторы и продукты, содержащие гистамин, а также некоторые аллергены (рыба, яйца, орехи, арахис, морепродукты). Однако одни из самых распространенных аллергенов, молочные продукты и пшеница, сохраняются в рационе, присутствуя среди разрешенных продуктов. По этой причине неспецифическая гипоаллергенная диета может помочь далеко не всем, а в случае тяжелой аллергии на молочные продукты или пшеницу – даже навредить. Другим минусом неспецифической диеты является, как ни странно, ее популярность. Эта диета может преподноситься как один из способов организации здорового питания, что в корне неверно. Несмотря на то что в списке исключаемых продуктов присутствуют не самые полезные (например, копченые продукты и алкоголь), вместе с ними рекомендовано отказаться от рыбы, яиц, орехов, ряда овощей и фруктов, которые являются источниками витаминов, макро- и микроэлементов и других полезных веществ. Рыба, например, один из основных источников омега-жирных кислот, крайне важных для нашего организма. [177] Используя неспецифическую гипоаллергенную диету бесконтрольно и неоправданно длительно, человек рискует приобрести дефициты питательных веществ и витаминов, создает не самые благоприятные условия для своей микробиоты и в целом лишает себя разнообразного питания, важного для физического и психического благополучия. Поэтому современные аллергологи применяют эту диету крайне редко и отдают предпочтения элиминационной диете. [26, 59, 118, 144]
Элиминационная диета – это диета с полным исключением того или иного аллергена (от слова «элиминация» – исключение). Она может быть использована с диагностической и лечебной целью. В начале своего назначения элиминационная диета носит диагностический характер: врач и пациент должны вместе оценить ее эффективность. Если на фоне диеты в положенный срок не возникло улучшение состояния пациента (рекомендуемые соки диагностической диеты при разных заболеваниях мы обсуждали в начале главы), ее необходимо пересмотреть. Ранее исключенные продукты при этом, как правило, возвращают в рацион. Если на фоне диеты возникло заметное улучшение состояния пациента и у врача нет сомнений в верности диагноза, диету продолжают с лечебной целью на длительный срок.
В некоторых случаях врач может предложить пробно вернуть исключенный продукт в рацион, чтобы убедиться в правильности диеты. Это особенно важно, когда речь идет о желудочно-кишечных формах аллергии, при которых диета используется с целью выявления аллергена.
При желудочно-кишечных формах аллергии используют пробную диету с исключением двух групп продуктов – без молочных продуктов и яиц, диету с исключением четырех групп продуктов – исключают молочные продукты, яйца, пшеницу, сою (или все бобовые), диета с исключением 6 групп продуктов – исключают молочные продукты, яйца, пшеницу, сою и арахис (или все бобовые), рыбу и морепродукты, орехи.
Диета при желудочно-кишечных формах аллергии является показательной в течение 4–6 недель (это период, за который должно наступить улучшение). Оценить эффективность диеты за более короткий срок не всегда возможно. [26, 89, 118, 113, 124]
Какую из перечисленных диагностических диет выбрать, решают врач и пациент. Выбор зависит от исходного разнообразия рациона: при аллергии у ребенка можно пробовать исключать небольшое количество продуктов и постепенно оценивать эффективность такой диеты. Взрослому стоит начинать с 6-продуктовой элиминационной диеты, потому что перебирать разные комбинации продуктов по 4–6 недель – долго и негуманно.
Если диета привела к улучшению в течение 4–6 недель, важно определиться, какой из исключенных продуктов оказался аллергеном. Крайне нежелательно продолжать диету с исключением нескольких групп продуктов на длительное время, так как неоправданное исключение безвредных продуктов может привести к дефициту витаминов, питательных веществ, микроэлементов, а также негативно повлиять на психологическое состояние человека. По этой причине, убедившись в эффективности диеты, врач последовательно возвращает ранее исключенные продукты, проводя пищевую провокацию. Проследив, какой из ранее исключенных продуктов вызывает симптомы, врач и пациент находят аллерген, и его исключают на длительный срок.
Применяют ли пробные диеты с исключением нескольких продуктов при других формах аллергии? Да, по результатам наблюдений врач и пациент могут заподозрить те или иные продукты и попробовать исключить их из рациона без предварительного обследования. Это нередко происходит при атопическом дерматите, так как при этом заболевании встречаются такие формы аллергии, при которых анализы крови не показательны.
Насколько строгой должна быть диета?
В случае пищевой аллергии важно полностью исключить подозреваемый продукт, включая его следы. Сокращение частоты применения продукта или уменьшение его порций – недостаточная мера, так как для аллергической реакции достаточно даже небольшого количества белка-аллергена, попавшего в организм (рис. 14).

Рис. 14. Иммунная система «видит» даже небольшое количество белка
Чем отличаются разные виды смесей и какие из них можно применять при аллергии на молоко?
Самым лучшим вариантом питания младенца было, есть и остается грудное вскармливание. Сохранение грудного вскармливания должно быть приоритетом и для врача, и для мамы. Замена грудного молока на смесь в абсолютном большинстве случаев не оправдана (как и рацион кормящей мамы, сокращенный до гречки и индейки). Только в очень редких, тяжелых случаях аллергии врач может пойти на такую замену, но этот шаг должен быть тщательно взвешен и предпринят, только если все альтернативные действия не привели к результату.
Дальше мы будем вести речь о детях, уже находящихся на искусственном вскармливании. Что делать, если у них развилась аллергия на смесь? В обычной молочной смеси находятся те же самые белки, что и в коровьем молоке. В самом начале книги мы обсуждали с вами, что необходимым условием для развития аллергии является белковая структура молекул. Как же быть, если единственным или одним из неустранимых источников питания ребенка является молочная смесь? Для того чтобы сохранить питательные свойства смеси, но спрятать ее от иммунной системы, белки молока расщепляют на фрагменты. Процесс расщепления белков называют гидролизом, а получившуюся смесь – гидролизатом.
В случае аллергии на молоко для замены молочной смеси применяют глубокий гидролизат белков молока. В молоке есть разные виды белков: казеин и сывороточные белки, альфа-лактоальбумин и бета-лактоглобулин. Смеси могут создаваться на основе гидролизата казеина или гидролизата сывороточных белков. В зависимости от того, на какие белки молока у ребенка аллергия, можно выбрать подходящую смесь. При аллергии на казеин предпочтительны сывороточные гидролизаты и наоборот. Кроме того, казеиновые гидролизаты содержат более мелкие частицы гидролизированного белка по сравнению с сывороточными и поэтому могут быть использованы в качестве их замены при непереносимости. [69, 175]
Иногда даже глубокий гидролизат может вызвать симптомы аллергии. В этом случае смесь заменяют на аминокислотную. Аминокислоты – строительный материал для белка, их иммунная система не видит, поэтому аминокислотная смесь не вызывает аллергию. Такой вид питания используется не только при аллергии на молоко, но и при тяжелых формах желудочно-кишечной формы аллергии, когда врач и пациент зашли в тупик в поиске аллергена. В этом случае питание полностью заменяется на аминокислотную смесь, чтобы в организм перестали поступать белковые молекулы и аллергической реакции было не на что развиваться. Такая диета называется элементной, потому что аминокислоты – это строительные элементы белков. Аминокислотные смеси создаются не путем гидролиза белков, а с помощью химического синтеза, поэтому они не могут содержать белковые фрагменты и не способны вызывать аллергию. Это важная особенность аминокислотных смесей. Если при их применении в течение 4–6 недель нет улучшения состояния, необходимо вместе с врачом пересмотреть диагноз: возможно, дело не в аллергии.
Какие смеси не стоит применять при аллергии на молоко?
Смеси на основе козьего молока. Несмотря на то что во второй половине прошлого века козье молоко считали достойной заменой коровьему при аллергии на него, сегодня аллергологи прохладно относятся к такой замене. Как оказалось, молоко козы, овцы, кобылицы, и даже верблюдихи и ослицы, на которых была последняя надежда, содержат сходные по строению белки и с очень высокой вероятностью вызывают перекрестную аллергию (рис. 15). [84] Поэтому заменять коровье молоко на козье в случае аллергии – неоправданный риск. Существует очень небольшая вероятность того, что аллергия у человека вызвана белками, отличающимися между козьим и коровьим молоком, этим можно объяснить успешность таких замен в некоторых случаях. Но чаще всего хорошая переносимость козьего молока означает, что у человека нет аллергии и на коровье. Кроме того, описана аллергия на козье молоко у людей, не имеющих аллергию на коровье. [18, 84]
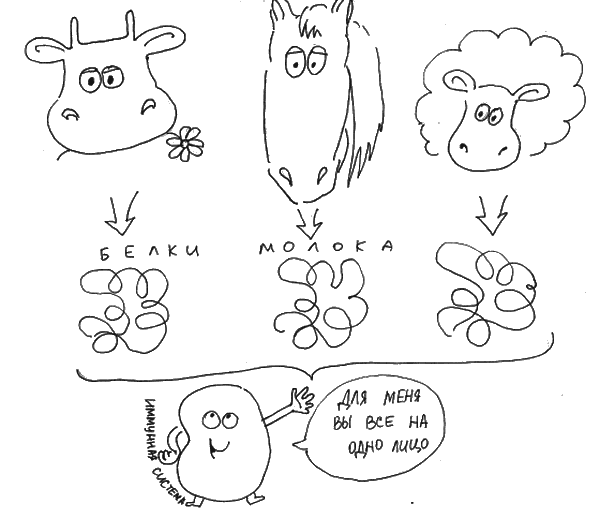
Рис. 15. Перекрестная аллергия между разными видами молока
Смеси на основе сои или риса. Соя – частый аллерген, и ко-аллергия, то есть одновременная аллергия на молоко и сою, встречается довольно часто. Поэтому крайне нежелательно заменять коровье молоко на соевую смесь. Кроме того, растительные смеси по своим питательным свойствам существенно уступают смесям-гидролизатам.
Гипоаллергенные смеси. Такие смеси относят к числу частичных гидролизатов, иными словами, они состоят из частично расщепленных белков молока. Для чего они нужны? Их придумали для того, чтобы снизить риски развития аллергии на молоко у детей первых четырех месяцев жизни, если им в этом возрасте будет необходимо искусственное и смешанное вскармливание. При этом речь идет о здоровых детях, родители, братья или сестры которых имеют аллергию, то есть о детях из групп риска. В случае, если аллергия уже развилась, гипоаллергенная смесь не подойдет для замены обычной смеси, так как белки в ней недостаточно расщеплены и все равно будут восприниматься иммунной системой как аллергены.
Сколько должна длиться диета?
Лечебные свойства диеты при пищевой аллергии заключаются в том, что за время отсутствия контакта с «врагом» иммунная система «забывает», как он выглядел, и при повторной встрече заново знакомится с ним; так постепенно формируется толерантность к «бывшему» аллергену. Длительность диеты зависит от множества факторов. Например, от возраста: детям до года иногда требуется меньше времени, чтобы перерасти аллергию, чем детям более старшего возраста и взрослым. Продолжительность диеты зависит от того, какой белок вызвал аллергию: например, аллергия на молочные белки или на яйца нередко проходит быстрее, чем аллергия на рыбу и орехи. Последние могут длиться всю жизнь, но могут и пройти с течением времени, поэтому важно периодически переоценивать диету вместе с врачом. Минимальная продолжительность диеты составляет не менее шести месяцев для младенцев, не менее двенадцати месяцев для детей старше года и взрослых и не менее восемнадцати месяцев при желудочно-кишечных формах аллергии (за исключением проктоколита, о нем чуть ниже). По истечении этого времени врач может провести контрольное обследование или предложить пробное расширение диеты, если мы имеем дело с такой формой аллергии, при которой лабораторное обследование не показательно. [26, 59, 118, 144]
Диета при проктоколите
Об этой диете стоит поговорить отдельно, так как она сама по себе является диагностической процедурой и при этом не вписывается в рамки диет, принятых при других желудочно-кишечных формах аллергии. Аллергия на белки молока – самая частая причина этого заболевания, поэтому при подозрении на проктоколит, вызванный белками пищи, врач порекомендует в первую очередь полностью исключить из рациона молочные продукты.
Как этого достичь? Если ребенок находится на грудном вскармливании, важно полностью исключить молочные продукты из рациона мамы, в том числе кисломолочные продукты: творог, сыр, сметану, сливочное масло, сухое молоко, молочную сыворотку. Важно: молоко других животных (козье, овечье и др.) не является заменой коровьему, потому что содержит общие белки с коровьим молоком. Необходимо внимательно отслеживать состав блюд, очень важно, чтобы даже следы молочных продуктов не попадали в рацион.
Если ребенок на искусственном вскармливании, смесь заменяют на глубокий гидролизат, а при отсутствии эффекта (бывает редко) – на аминокислотную смесь.
Важно: гипоаллергенная смесь в такой ситуации не подходит, так как содержит крупные белковые молекулы, способные вызвать аллергию, соевая и рисовая смесь – очень рискованный выбор, так как эти продукты сами по себе могут вызывать проктоколит.
Как долго следует соблюдать диету?
Как правило, это заболевание возникает в первые месяцы жизни, а к году дети перерастают такую форму аллергии, поэтому возраст – основной ориентир. [97, 113, 124]
Если болезнь возникла позже, диета должна составлять в среднем шесть месяцев.
Описаны случаи более быстрого перерастания аллергического проктоколита, поэтому продолжительность диеты определяется вместе с врачом.
Как меняется рацион кормящей мамы, если у ребенка аллергия?
Мы коснулись молочных продуктов в рационе кормящей мамы. Как обстоят дела с другими продуктами? Как правильно питаться при грудном вскармливании, если у ребенка аллергия? Можно ли что-то сделать, чтобы аллергия не развилась?
Эта тема – одна из животрепещущих, потому что зачастую кормящая мама получает очень противоречивые рекомендации.
Начнем с общих рекомендаций. Нужно ли соблюдать специальную универсальную диету при грудном вскармливании? Есть ли запрещенные продукты?
Белки пищи могут попадать в грудное молоко. Механизм этого явления до конца не изучен. Более того, описано возможное проникновение пищевых белков через плаценту. Вероятно, биологический смысл обоих процессов заключается в знакомстве иммунной системы ребенка с пищевыми белками для подготовки к его самостоятельному питанию. [109, 130]
Исследования показывают, что исключение каких-либо продуктов из рациона мамы в случае, если у ребенка нет аллергии, не только не приносит пользы его здоровью, но и не снижает риски развития пищевой аллергии и атопического дерматита в дальнейшем. Концепция молекулярного разнообразия, то есть теория о том, что для правильной работы иммунной системе важно сталкиваться с многообразием белков окружающей среды, тоже подразумевает, что мамин рацион не должен быть ограничительным. Помимо прочего, есть исследования о том, что разнообразный рацион мамы влияет на вкус и запах молока и тем самым влияет на развитие восприятия вкуса и пищевого поведения у малыша. [69, 75]
Что же делать, если у ребенка подозревают пищевую аллергию?
Наибольшее количество исследований посвящено обнаружению белков коровьего молока в грудном молоке. Описаны некоторые формы аллергии (проктоколит, вызванный белками пищи), вызываемые молочными продуктами в мамином рационе. [109]
При этом другие проявления пищевой аллергии (крапивница, обострение атопического дерматита), согласно имеющимся научным данным, редко вызываются белками пищи из маминого рациона и скорее могут быть связаны с тем, что ребенок ест самостоятельно. Кроме того, далеко не всегда крапивница и атопический дерматит связаны с пищевой аллергией (об этом – в следующих главах). По этой причине важно оценить эффект от исключения тех или иных продуктов из рациона кормящей мамы. При отсутствии улучшений в течение нескольких недель нужно пересмотреть рацион и, как правило, имеет смысл вернуть ранее исключенные продукты обратно.
Что, если пищевая аллергия возникла при самостоятельном употреблении прикормов? Нужно ли исключать эти продукты из рациона кормящей мамы?
Некоторые исследования показывают, что по неизвестным причинам некоторые белки попадают в грудное молоко не у всех и не всегда. Так, например, при употреблении яиц в составе кексов только у 75 % участниц исследования белок яйца овомукоид обнаруживался в грудном молоке. У 25 % участниц при тех же условиях – не обнаруживался. [112, 130]
В отношении способности многих белков пищи попадать в грудное молоко сведений мало, мы можем рассуждать только об их теоретическом проникновении. Кроме того, их количество может быть субпороговым, то есть настолько маленьким, что иммунная система не будет считать их врагами.
То же касается и псевдоаллергенов (гистаминолибераторов), их роль в возникновении высыпаний у малышей (мама съела шоколадку или апельсины) достаточно спорна. Скорее всего, такие реакции возможны, но случаются они гораздо реже, чем принято считать. Некоторые формы пищевой аллергии (FPIES – энтероколит, вызванный белками пищи) описаны только при употреблении ребенком продуктов напрямую. [123]
Как вы видите, не так часто мамин рацион вызывает аллергические или псевдоаллергические реакции у ребенка. Случается, что прямое употребление продуктов ребенком вызывает у него симптомы аллергии, а опосредованное (через материнское молоко) – нет.
Что делать? Если вы замечаете связь между симптомами аллергии у ребенка и своим рационом, обсудите с врачом необходимость и объем пробной диеты. В случае, если диета не дала заметного эффекта в отношении кожных симптомов в течение 2–4 недель, стоит вернуть продукты в рацион. В случае проктоколита (прожилок крови в стуле) полное исключение молочных продуктов должно привести к улучшению примерно в течение недели. В случае подозрения на другую желудочно-кишечную форму аллергии у ребенка на грудном вскармливании (срыгивание, рвота, боли в животе, диарея, плохая прибавка в весе) диета мамы должна дать эффект в течение 4–6 недель. Если этого не произошло, обязательно обсудите с вашим врачом, как скорректировать диету.
Если вы замечаете, что ваш рацион влияет на состояние кожи ребенка в зависимости от порции употребляемого продукта (это возможно при употреблении псевдоаллергенов, о них мы говорили в прошлой главе), попробуйте уменьшить количество употребляемого продукта и оценить результат. Если есть переносимая порция, сохраните продукт в рационе. Если нет системы между симптомами и употреблением продукта, скорее всего они никак не связаны.
Какие продукты стоит ограничить в рационе кормящей мамы [168]:
• Кофе (2 чашки кофе содержат оптимальное количество кофеина, большее количество может привести к повышенной возбудимости ребенка).
• Алкоголь (систематическое употребление алкоголя не рекомендовано на фоне грудного вскармливания).
• Некоторые сорта рыбы не рекомендовано употреблять в большом количестве (рыба-меч, акула, тунец – источники ртути, рекомендовано ограничить их употребление до 1 порции в неделю).
Главное:
• Рацион мамы способен влиять на состояние здоровья ребенка.
• Белки пищи, попадающие в грудное молоко, способны вызывать аллергические реакции, но случается это достаточно редко. На сегодняшний день нет научных данных в пользу необходимости исключения частых аллергенов из материнского рациона для профилактики аллергии. Напротив, возможно, проникновение белков пищи в грудное молоко может носить защитный, ознакомительный, «противоаллергический» характер:
• Часто кожные и желудочно-кишечные симптомы у малышей, находящихся исключительно на ГВ, не имеют отношения к аллергии и не связаны с материнским рационом.
• Любые диеты должны быть обоснованы и оправданы. Если нет улучшения состояния здоровья ребенка на фоне диеты в течение нескольких недель, стоит пересмотреть ее.
Нужна ли специальная диета детям для того, чтобы снизить риск развития аллергии?
Нужно ли откладывать введение прикормов при атопическом дерматите или при подтвержденной пищевой аллергии? Может быть, стоит отложить знакомство с частыми аллергенами?
Долгие годы по всему миру аллергологами практиковалась именно такая тактика. Считалось, что более позднее знакомство, например с рыбой или орехами, снижает риски развития аллергии на них. Однако эпидемиологические исследования показали, что частота развития аллергических заболеваний среди тех, кто соблюдал профилактическую диету, и среди тех, у кого не было ограничений в рационе, не отличалась. Важно: мы говорим не об исключении продуктов, которые уже вызвали симптомы аллергии, а о более позднем введении других пищевых белков.
Исследователи заинтересовались, как влияет возраст знакомства с частыми аллергенами на риск развития аллергии? Аллергологи и диетологи все чаще упоминают возраст с 4 до 10 месяцев как «окно возможностей». [42, 46, 57, 118, 151] Возможно, наибольшее молекулярное разнообразие в этом возрасте – один из способов снизить риски аллергии. Разумеется, мы говорим о здоровом питании и разумном разнообразии: предлагать ребенку до 1 года фастфуд (да и после года) не нужно (рис. 16).

Рис. 16. Пищевое разнообразие и здравый смысл
Все больше исследований посвящается влиянию раннего введения частых аллергенов на снижение риска развития аллергии на них. Так, в исследовании LEAP ищут оптимальные сроки введения арахиса детям в группах высокого риска [45,151], исследование EAT изучает гипотезу о том, что раннее введение шести частых аллергенов (молочные продукты, яйца, пшеница, орехи, рыба, соя) при сохранении грудного вскармливания позволит снизить риски развития аллергии на них. [50] Первые результаты этих исследований довольно убедительны: детям в группах риска (среднетяжелое и тяжелое течение атопического дерматита) раннее введение арахиса и яиц снижает риски развития аллергии на них. Во многих странах эти рекомендации уже приняты на вооружение и применяются аллергологами и педиатрами.
В нашей стране нет одобренных экспертами протоколов для таких вмешательств. Тем не менее эти результаты наглядно демонстрируют, что не нужно откладывать введение частых аллергенов, в особенности детям в группах риска.
Как насчет перекрестной аллергии? В каких случаях нужно убрать родственные аллергены из рациона?
Когда мы собираемся исключить из рациона продукты, похожие на уже выявленный аллерген, мы должны оценить риски. Только высокий риск перекрестной аллергии – основание для превентивного исключения продукта (то есть до того, как на этот продукт возникла аллергия).
В каких случаях нужно обязательно исключить перекрестные аллергены?
• При аллергии на молоко – молоко других животных.
• При аллергии на куриные яйца в любом виде, включая выпечку, – яйца других птиц.
• При аллергии на один вид орехов – другие виды орехов (до обследования у аллерголога).
• При аллергии на один вид рыбы – другие виды рыбы (до обследования у аллерголога).
В двух последних случаях возможна аллергия только на один вид орехов или рыбы, выяснить это поможет врач. Во всех остальных случаях не стоит исключать продукты на всякий случай. Так, нечасто встречается перекрестная аллергия между яйцом и мясом курицы. Интересный факт: объединяющий их белок содержится в курином желтке, и если человек хорошо переносит желток, скорее всего, у него нет перекрестной аллергии на курицу. Редко встречается перекрестная аллергия между молоком и говядиной. И уж точно не стоит исключать из рациона все частые аллергены только потому, что на один из них обнаружена аллергия. Например, не нужно исключить яйца и рыбу только потому, что выявлена аллергия на молоко. [118, 148]
Кому нужна строгая диета при аллергии на пыльцу? Какова цель такой диеты?
Мы уже обсуждали в главе 3, что молекулы пыльцы очень схожи с молекулами некоторых овощей и фруктов, зелени, орехов, иногда – специй. Бывает, что употребление этих овощей, фруктов, орехов вызывает неприятные симптомы – зуд во рту, першение в горле (оральный аллергический синдром), реже – симптомы ринита и конъюнктивита, крапивницу или обострение атопического дерматита.
Значит ли это, что употребление такой еды при поллинозе противопоказано всем? Нет, это один из главных мифов о диете при дыхательной аллергии. Перекрестная аллергия между пыльцой и фруктами развивается не у всех и не всегда. В основе ее развития лежит аллергия на пыльцу. Поэтому исключение из рациона таких фруктов, овощей, зелени, орехов до того, как на них сформировались симптомы, не снижает вероятности развития перекрестной аллергии на них.
Поэтому в случае, если фрукты, овощи, орехи, специи, зелень, относящиеся к перекрестно-реагирующим с пыльцой, не вызывают неприятных симптомов, исключать их из рациона не требуется.
Если перекрестная аллергия все же проявляет себя, насколько строгой должна быть диета? Нередко симптомы возникают только в сезон цветения соответствующих растений. В этом случае вне сезона цветения этот продукт можно употреблять в пищу. Часто термическая обработка приводит к изменению структуры белка, и продукт становится переносимым. Иногда бывает так, что человек реагирует в виде орального аллергического синдрома на покупные яблоки и прекрасно переносит свежесорванные, делая вывод, что в яблоках нитраты, а в магазинах – жулики. На деле чаще причина в том, что при хранении в яблоках в несколько раз увеличивается количество аллергенного белка MalD1 (рис. 17). На этом же феномене, возможно, основана переносимость одних сортов и непереносимость других.
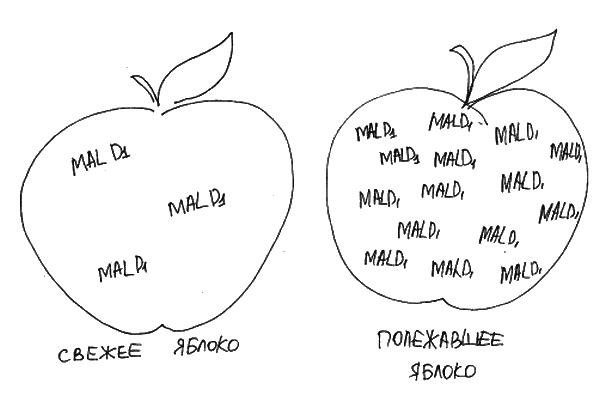
Рис. 17. Свежесорванные и полежавшие яблоки
То же самое относится к клещам домашней пыли и морепродуктам. Если в случае аллергии на клещей домашней пыли морепродукты не вызывают симптомов аллергии, их можно употреблять в пищу.
Данные в пользу перекрестной аллергии между спорами плесени, вызывающими дыхательные симптомы аллергии, пенициллиновыми антибиотиками и дрожжевыми грибами в пище очень ограничены. Однако в случае аллергии на плесень стоит избегать продуктов, которые могут ее содержать (сухофрукты, сыры, копчености, несвежие продукты) и стараться не проверять по запаху, испортились продукты или нет, так как при этом есть риск вдыхания спор плесени. [20]
Итак, говоря о диетах, очень важно помнить, что:
• любое исключение продукта должно быть обосновано;
• грубые ограничения в рационе могут навредить. Длительное исключение одной или нескольких групп продуктов нужно обязательно компенсировать. Этим занимаются специалисты-диетологи;
• перекрестные аллергены нужно исключать не всегда: только при наличии симптомов их непереносимости, а также в случаях высокого риска аллергии на них;
• любая аллергия может исчезнуть со временем, поэтому важно периодически пересматривать диету. В большинстве случаев это стоит делать 1 раз в год;
• если исключение продуктов не привело к улучшению состояния в течение нескольких недель, возможно, эти продукты ни при чем.
Надеюсь, теперь вам будет легче разобраться во всем многообразии диет, которые применяются в современной аллергологии, и диет, имеющих историческое значение.

