Книга: Сердце. Справочник кардиопациента
Назад: Раздел третий Склеиваем разбитое сердце
Дальше: Глава 12 Стенты в сравнении с коронарной хирургией: для человека с молотком все похоже на гвоздь
Глава 11
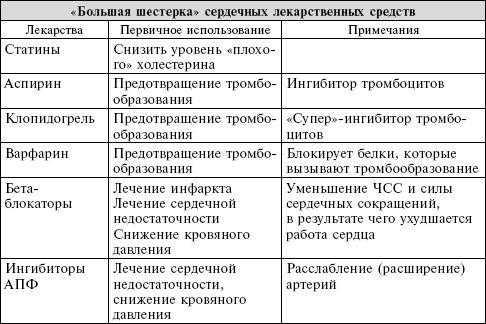
Лекарства для сердца: «Большая шестерка»
Общая картина
«Почему я должен принимать столько лекарств?» – спросил нас Джон Симпсон. Джон наш пациент на протяжении более десяти лет и спрашивает об этом каждый раз, когда приходит к нам на прием. Он не одинок: мы снова и снова слышим жалобы от наших пациентов, и их замешательство зачастую происходит из заблуждения и предубеждения насчет лекарств, используемых для лечения заболеваний сердца.
Некоторые пациенты действительно жалуются на стоимость лекарств, которая может быть устрашающе высокой, особенно для тех, чья страховка не покрывает выписываемых лекарств. Другие считают, что принимать лекарства – это слабость. Многие полагают (как правило, ошибочно), что если они придерживаются диеты и делают физзарядку более эффективно, то не нуждаются в терапии для снижения уровня холестерина. Прием лекарств напоминает людям, что они больны, а некоторые пациенты не хотят постоянного напоминания о серьезной болезни.
Один из наиболее частых конфликтов между врачами и пациентами – это желание некоторых пациентов скорее свалить свои симптомы на лекарства, которые они принимают, а не на болезнь, лежащую в основе. Легко находиться под влиянием сплетен и слухов: «Я слышал, что статины могут навредить печени», «У моего дяди была ужасная реакция на этот препарат, и я не хочу принимать его». Другие пациенты имеют непомерные страхи относительно безопасности лекарственных средств. Такие опасения не иррациональны, но они становятся проблематичными, когда пациенты путают рискованные препараты с методами лечения, которыми мы безопасно пользуемся на протяжении десятилетий. Ставшие известными случаи должностных преступлений производителей лекарств подогревают опасения пациентов о безопасности лекарственных средств, вызывая сильное нежелание многих пациентов принимать лекарственную терапию.
Если у вас больное сердце, вы должны принимать лекарства. В самом деле, современная лекарственная терапия представляет собой один из наших величайших триумфов в борьбе с сердечными заболеваниями. В то время как некоторые ключевые лекарства, такие как аспирин, известны веками, большинство сердечных препаратов было разработано в последние несколько десятилетий. При надлежащем применении эти лекарства помогли миллионам, расширяя как продолжительность, так и качество жизни людей, предотвращая инфаркты и инсульты. Ключевые слова здесь: «надлежащее применение». Многие пациенты не принимают лекарства, которые им нужны, или получают рецепты тех лекарств, которые им принимать не нужно. Если вы или член вашей семьи больной-сердечник, вы почти наверняка принимаете одно лекарство из того, что мы называем «большой шестеркой». Вы должны понимать действие этих лекарств и безопасное их использование. От этого зависит ваше здоровье.
Проблема грамотного выбора препаратов для пациентов представляет собой одну из наиболее острых проблем современного медицинского обслуживания. За последние три десятилетия мы видели прорыв в сфере препаратов для лечения пациентов с заболеваниями сердца. Эта новость и хорошая и плохая одновременно. Хорошей новостью является то, что у нас есть более эффективные препараты, которые могут лечить наиболее сложные и актуальные сердечно-сосудистые заболевания. Плохая новость заключается в том, что врачам нужно постоянно образовываться, узнавать об этих новых лекарствах, чтобы уметь их оптимально применять, иметь представление о возможных побочных эффектах, вопросах безопасности и взаимодействия с другими лекарствами. Для занятых врачей общей практики собирать и запоминать всю данную информацию – пугающая перспектива, и многие из них не оправдывают ожиданий. Интеллектуально ленивые врачи полагаются на информацию, предоставляемую производителями лекарственных препаратов, передаваемую, как правило, кипящими энтузиазмом разговорчивыми и холеными представителями. Этот процесс, известный как «продвижение» препарата, напоминает опыт общения с продавцом подержанных машин; представитель компании стремится оставить врача с нереалистично положительным мнением об эффективности и безопасности лекарств, которые он продает. Поскольку фармацевтические компании не используют своих представителей для продвижения дженериков, которые недороги и доступны от многих разных производителей, практикующие врачи слышат исключительно о более новых и более дорогих лекарствах, которые могут или не могут быть более эффективными и безопасными, чем старые лекарства.
Знание всегда наилучшее противоядие от страха и сомнений. Помогая вам понять ключевые принципы, лежащие в основе рационального применения лекарств, мы вооружим вас знаниями, чтобы вы умели задавать правильные вопросы, когда вам назначают какой-либо препарат. Ориентируясь на наиболее важные препараты для сердечно-сосудистой системы – лекарственные средства, с которыми вы непременно столкнетесь, – мы объясним их действие, осветим их побочные эффекты и укажем их потенциальные взаимодействия с другими лекарственными средствами.
Как действуют лекарства?
Существует шесть критических точек, лежащих в основе безопасного и эффективного применения лекарственных средств:
• способ введения;
• выведение из организма;
• механизм действия;
• побочные эффекты;
• дозировка;
• взаимодействие с другими медпрепаратами.
Рассматривая каждый из этих вопросов, вы со своим врачом сможете убедиться, что делаете наилучший выбор из сотен доступных препаратов для лечения сердечно-сосудистых заболеваний.
Способ введения
Сердечно-сосудистые препараты обычно поступают в организм одним из трех способов: инъекционно (внутривенно, подкожно или внутримышечно), чрескожно (через пластырь на коже) и перорально (в виде таблеток или эликсиров).
Каждый подход имеет свои преимущества и недостатки, которые влияют на безопасность или эффективность лекарства. Например, способ приема часто оказывает большое влияние на время, необходимое, чтобы лекарство подействовало. Внутривенное введение, как правило, обеспечивает мгновенное начало действия, в то время как при пероральном приеме требуется значительное время, прежде чем будет отмечен первый эффект. Некоторые, но не все, очень важные лекарства доступны с помощью различных способов введения. Например, амиодарон, лекарственный препарат, используемый для лечения нарушений ритма сердца, может вводиться внутривенно или перорально в зависимости от срочности и конкретной проблемы, которую необходимо лечить. А вот аспирин принимать можно только перорально.
Выведение из организма
Лекарства должны выводиться из организма. Наиболее распространенные пути выведения зависят от почек (экскреция с мочой) и печени (метаболизм препарата с последующим выведением с мочой или калом).
Почему вы должны принимать одни лекарства каждые восемь часов, а другие – только раз в день? Это зависит от того, как быстро препарат выводится из вашего организма, что включает в себя понятие периода полувыведения препарата. Период полувыведения препарата – это время, необходимое для эффекта препарата (часто измеряемый уровнем в крови) для снижения до половины достигнутого самого высокого уровня. Чем больше полувыведение, тем больше интервал между дозами.
Для того чтобы продлить время полувыведения препарата, фармацевтические компании часто разрабатывают препараты длительного действия. Эти препараты обычно столь же эффективны, что и их аналоги краткосрочного действия, но гораздо более удобны. При всех прочих равных условиях большинство пациентов предпочитают удобство препаратов, которые нужно принимать один раз в день. Если вы принимаете таблетки каждые шесть или восемь часов, может быть, вы сможете упростить себе жизнь. Спросите своего врача, можно ли вам принимать препарат длительного действия.
Механизм действия
Как препарат производит желаемый эффект? Некоторые лекарства взаимодействуют с естественно возникающими процессами организма, что может способствовать сердечно-сосудистым заболеваниям. Например, разжижители крови (антикоагулянты) влияют на систему кровесвертывания организма, предотвращая образование тромбов, образующихся в местах, которые могут повредить пациенту. Другие препараты усиливают действие природных защитных веществ. Например, считается, что некоторые лекарства, предназначенные для повышения ЛПВП («хорошего») холестерина, предотвращают сердечные заболевания. Понимание того, как действуют лекарства – их механизм действия, – важно, потому что помогает нам определить, какие препараты, скорее всего, пойдут на пользу. Пациентам с генетической склонностью к тромбообразованию могут помочь антикоагулянты. Пациент, предрасположенный к коронарной болезни сердца, судя по низкому уровню ЛПВП, может быть хорошим кандидатом для приема препарата, повышающего уровень ЛПВП холестерина.
Побочные эффекты
Все лекарства имеют побочные эффекты. Чтение вкладышей лекарственных препаратов может быть устрашающим. Список возможных побочных эффектов простирается в диапазоне от посинения кожи (амиодарон) до серьезных повреждений мышц (статины) и почечной недостаточности (ингибиторы АПФ). К счастью, самые серьезные побочные эффекты встречаются редко. Когда пациенты испытывают нечто, что они считают ненормальным, они ищут в Интернете, могут ли их симптомы относиться к лекарствам, которые они принимают. Для общих жалоб, таких как головная боль, желудочно-кишечные расстройства, трудно определить, виноват ли в этом препарат. Просто не прекращайте принимать лекарство, если у вас возникли подобные проблемы, в следующий раз обратите внимание, когда вы принимаете его, и посмотрите, повторяются ли эти симптомы. Если повторяются, сообщите об этом врачу, так как, может быть, настало время попробовать другой препарат.
Препараты неблагоприятно сказываются по-разному. Целенаправленный побочный эффект – это проблема, вызванная тем же механизмом действия, ответственным за главную пользу этого препарата. Например, антикоагулянт, даже принимаемый в правильной дозировке, может вызвать аномальные кровотечения. Нецеленаправленный побочный эффект возникает, когда препарат препятствует процессу организма, не связанному с полезным механизмом препарата. Классический пример относится к чрезвычайно популярному классу препаратов для снижения давления, такому как ингибиторы АПФ. Приблизительно у 5 % пациентов эти препараты вызывают сухой, но раздражающий и продолжительный кашель, потому что лекарства взаимодействуют с представителем ферментной системы, известным как брадикинин. Ингибиторам АПФ не требуется влиять на брадикинин, чтобы снизить кровяное давление, поэтому кашель является нецеленаправленным побочным эффектом.
Каждый раз, когда врач прописывает лекарство, он (или она) должен спросить у вас о лекарственной аллергии. Аллергические реакции, еще одна важная категория неблагоприятных последствий препаратов, бывают непредсказуемыми побочными эффектами, вызываемыми механизмами, похожими на те, что отвечают за общую аллергию, такую как астма и сенная лихорадка. Аллергические реакции на препараты могут быть умеренными, как, например, сыпь на коже, но также и очень серьезными и даже опасными для жизни. Наиболее опасная аллергическая реакция анафилаксия включает крапивницу и отек языка и горла; это может привести к обструкции дыхания или смерти. Если у вас есть анафилактическая реакция на препарат, вы должны проинформировать каждого врача, участвующего в вашем лечении. Многие пациенты, у которых бывает анафилактическая реакция, носят браслет, предупреждающий медицинский персонал об этой опасности.
Часто пациенты путают побочные реакции с аллергическими реакциями. Пациенты будут рассказывать нам, что у них аллергия на определенный препарат, но при дальнейших расспросах выясняется, что то, что они испытывают, является обычным целенаправленным эффектом, а не является истинной аллергией. Если препарат действительно вызывает реакцию, проведите небольшое детективное расследование с вашим врачом, чтобы определить, является ли это аллергией или стандартным побочным эффектом. Если это аллергия, то вам может потребоваться избегать всех лекарств этого класса, в то время как обычные побочные эффекты часто бывает легко устранить уменьшением дозы препарата.
Дозировка
Безопасное использование лекарственных средств требует определения правильной дозировки, что не всегда бывает простой задачей. Для большинства лекарств более высокая доза приносит большую пользу, но также может усиливать побочный эффект. Общим принципом хорошей медицинской практики – использование минимальной дозировки, которая является эффективной. Врачи выбирают наименьшую эффективную дозу с помощью приема, называемого титрованием: мы начинаем с малой дозы и оцениваем результат. Например, мы можем прописать препарат, понижающий давление, в начальной дозе. Через несколько дней или недель пациент возвращается, и мы измеряем его давление. Если давление все еще остается слишком высоким, мы увеличиваем дозу. С некоторыми видами лекарств, включая статины от холестерина, для этого может понадобиться несколько визитов к врачу.
Титрование дозы дает дополнительную пользу.
АРТРИТ, БОЛЕУТОЛЯЮЩИЕ И РИСК ДЛЯ ВАШЕГО СЕРДЦАВ каждой аптеке и супермаркете есть прилавок, заполненный обезболивающими, многие из них для облегчения болей в суставах от артрита. Перед тем как боль в колене убедит вас купить большой флакон, содержащий тысячу таблеток, вам стоит обратить внимание на свое сердце. В то время как популярные анальгетики снижают боли в суставах, существуют опасения по поводу их побочного действия на сердечно-сосудистую систему.Начиная с 2004 г., когда с рынка был изъят виокс (Vioxx), врачи, пациенты и государственные структуры питают сомнения о безопасности нестероидных противовоспалительных препаратов (НПВП) для сердечно-сосудистой системы. К обычным НПВП относятся напроксен (алив, Aleve; напросин), ибупрофен (Мотрин; адвил), диклофенак (Вольтарен) и целекоксиб (Целебрекс). Действующие вещества этих лекарств вызывают повышенную свертываемость крови, повышение артериального давления, ухудшение функции почек, а также задержку в организме воды и соли. Увеличивают ли такие изменения риск инфаркта, сердечной недостаточности и инсульта – остается неясным. Но многие эксперты считают, что люди с анамнезом диагностированных ранее сердечно-сосудистых заболеваний, вероятно, сталкиваются с наибольшим риском при приеме НПВП.Различные НПВП имеют различные профили риска. Обсервационные исследования (слабые доказательства) показывают, что напроксен может давать наименьший риск для больных сердечно-сосудистыми заболеваниями, а диклофенак – наибольший, остальные лекарственные средства – промежуточный риск. Кроме того, некоторые из этих препаратов (ибупрофен и напроксен) могут влиять на действие аспирина, уменьшая его способность препятствовать тромбообразованию. Если у вас есть заболевание сердца и вы страдаете от болей в суставах или мышцах, мы советуем прежде, чем принимать НПВП, попробовать другую стратегию – физиотерапию, похудение, контрастный душ. Если это не сработает, попробуйте ацетаминофен (тайленол). А напроксен вы должны принимать в минимальной дозировке, что облегчит ваши симптомы на самый короткий период времени. Этот поэтапный подход к лечению боли от артрита сможет помочь свести к минимуму риск для сердца.
Если вы испытываете побочные эффекты, врач может снизить дозу препарата до той, которую вы переносили. Будьте терпеливы во время подбора дозы препарата врачом. Отсутствие эффекта при низкой дозировке не означает, что препарат не будет в конечном счете работать. Дайте ему время.
Общая, а иногда и смертельная проблема – неправильный подбор дозы препарата, если у пациента имеется почечная недостаточность, а препарат выводится почками. Ежегодно тысячи людей с больными почками гибнут или получают повреждения почек, когда им назначают лекарства, которые при наличии почечной недостаточности должны использоваться только в малых дозах. Аналогичным образом у пациентов с хроническими заболеваниями печени быстро развиваются токсические уровни препаратов, метаболизирующихся в печени, если их врач не сможет эффективно снизить дозу. Если у вас есть проблемы с печенью или почками, напоминайте об этом вашему врачу каждый раз, когда получаете новый рецепт.
Взаимодействия с другими лекарствами
Проблема взаимодействия препаратов представляет собой одну из самых коварных областей современной медицины. Сегодня редкий пациент принимает только одно лекарство. В самом деле, нет ничего необычного в том, что вам одновременно прописано пять или более препаратов, причем разными врачами. Врач-кардиолог пациента прописывает три лекарства, семейный врач – еще два, и гастроэнтеролог добавляет еще один препарат. Затем пациент попадает в отделение неотложной помощи с болью в пояснице и получает еще одно лекарство. Ни один врач не контролирует общий список лекарств, и многие не знают, что прописывают их коллеги. Риск взаимодействия препаратов резко возрастает по мере возрастания числа рецептов.
Тут и нужно взять на себя ответственность. Крайне важно, чтобы вы вели список всех ваших активных предписаний и лекарств, продаваемых без рецепта. Представляйте этот список на каждом приеме врача. Ваш врач оценит помощь, а вы защитите себя от опасности несочетаемости лекарств.
Как же взаимодействуют лекарства, причиняя вред? Наиболее распространенной является проблема вмешательства одного лекарства в метаболизм другого. Это особенно характерно для препаратов, которые метаболизируются в печени, где группа ферментов, известных как цитохром Р450, отвечает за усвоение многих лекарственных препаратов. Некоторые препараты вызывают сверхактивность этих печеночных ферментов, увеличивая таким образом темпы выведения других лекарственных препаратов; это снижает их концентрацию в крови и эффективность.
Особенно драматический случай такого рода лекарственных взаимодействий произошел в общежитии одного колледжа во время вспышки менингита. Врачи прописали антибиотик рифампин студентам, которые имели контакт с заболевшими менингитом соучениками, чтобы предотвратить развитие у них этой угрожающей жизни болезни.
В течение нескольких недель в общежитии произошла вспышка нежелательной беременности.
Что же случилось? Рифампин вызвал повышенную активность ферментов печени Р450, которые метабилизировали (разрушали) пероральные контрацептивы, но молодых женщин не предупредили, что этот антибиотик может снизить эффективность их противозачаточных таблеток.
Пищевые добавки и лекарства, продающиеся без рецепта, также могут вызвать нежелательные лекарственные взаимодействия. Печально известным примером является БАД зверобоя, широко используемое безрецептурное средство от депрессии, – хотя и признанный неэффективным Национальным институтом здоровья, зверобой повышает активность ферментов печени Р450, существенно изменяя метаболизм многих важных препаратов, в том числе лекарств, применяемых от сердечных заболеваний. Больным сердечными заболеваниями нельзя принимать зверобой.
Эти примеры иллюстрируют лишь некоторые из лекарственных взаимодействий. Они отмечают, почему так важно, чтобы вы, ваш врач и ваш фармацевт тщательно проверяли каждый препарат, который вы принимаете, в поиске общих лекарственных взаимодействий.
Где можно получить полезную информацию?
Учитывая комплексный характер лекарств, а также постоянное внедрение новых медпрепаратов, как можно быть в курсе всего нового? Существует много источников информации, но не все из них являются надежными. Каждый препарат имеет одобренный органами здравоохранения листок-вкладыш, который является полным описанием всей информации, известной о лекарстве. Листки-вкладыши написаны научным языком и предназначены для медицинской аудитории, но некоторые склонные к науке пациенты могут читать вкладыши для самообразования. Сборник листков-вкладышей, называемый Настольным справочником врача (НСВ), доступен всем врачам. Вы можете купить экземпляр НСВ, но он непонятен и труден для чтения.
Многие пациенты обращаются к Интернету для получения информации о лекарственных средствах. Лекарственные вкладыши, как правило, доступны в Интернете в виде PDF-файлов, и это хорошее начало. Многие веб-сайты содержат информацию о лекарственных препаратах, но, к сожалению, они значительно различаются по надежности. Будьте осторожны. Одного из источников информации всегда следует избегать: веб-сайты производителей лекарственных препаратов. Таких сайтов предостаточно. Фактически, если вы введете название препарата в поисковик, то сможете найти сайт производителя лекарств в верхней части списка. Такие веб-сайты предназначены для продвижения лекарства на рынок и являются недостоверными источниками информации.
Получите информацию от своего врача. Когда врач выписывает вам новый препарат, обсудите причины, по которым он решил применить именно это лекарство. Не стесняйтесь спросить, как долго это лекарство на рынке и как много известно о последствиях его долгосрочного применения. Вдумчивые практики считают новые средства (как правило, это лекарства, утвержденные за последние пару лет) более рискованными, чем те, что имеют большой послужной список, поскольку редкие побочные эффекты могут и не возникать до тех пор, пока препарат не будет использоваться в течение длительного времени многочисленными и разнообразными слоями пациентов. Конечно, в некоторых случаях вполне можно использовать и новый препарат, так как он имеет явные преимущества для конкретного пациента. Не бойтесь принимать новый препарат, но и не стесняйтесь спросить вашего врача, почему он назначил именно это лекарство.
В последние годы уже начали требовать от производителей лекарственных препаратов представлять руководство для лечения препаратами, которые, по их мнению, будут использоваться более безопасно, если потребители будут располагать большей информацией о них. Руководство для лечения дают пациентам ясное, легко понятное резюме о рисках и выгодах каждого препарата, наряду с рекомендациями по его безопасному применению. Если вы получаете препарат вместе с руководством для лечения, прочитайте его внимательно.
Статины: номер один
Если бы мы оценивали лекарства для сердца так, как спортивные репортеры оценивают баскетбольные команды колледжей, статины были бы первым номером. С годовым оборотом, превысившим 26 миллиардов долларов, статины являются самым продаваемым сердечно-сосудистым препаратом в мире и продлили жизнь миллионам больных. Мы предоставили всесторонние обсуждение статинов в главе 3. Здесь просто даем вам общие сведения.
Статины сравнительно недавно пополнили нашу аптечку, с конца 1980-х гг. Когда диета и изменение образа жизни не в состоянии снизить уровень холестерина ЛПНП, мы обращаемся к статинам для снижения его уровня в крови. Около 80 % холестерина организма вырабатывается в печени, и статины снижают уровень «плохого» холестерина, заставляя печень выводить больше холестерина из крови.
Сегодня у нас имеется семь различных препаратов статинов. Они имеют тенденцию снижать уровень холестерина ЛПНП на 20–50 %, в зависимости от выбора препарата и его дозы. Хотя аторвастатин (Липитор, Lipitor) и розувастатин (крестор, Crestor) являются наиболее сильными статинами, это не означает, что они лучшие. Пациента, которому требуется только небольшое снижение холестерина ЛПНП, можно лечить с помощью недорого дженерика, такого как симвастатин (Зокор, Zocor). К сожалению, многие врачи назначают определенный статин, потому что знают дозировку или знакомы с представителем компании, производящей этот препарат. Если ваш врач прописывает вам статин, спросите, подходит ли он вам наилучшим образом и будет ли он доступен в виде дженерика.
РЕЦЕПТ СТАТИНА – НЕ БЕСПЛАТНЫЙ БИЛЕТЕсли вы принимаете статин, это не означает бесплатный билет, чтобы есть все, что угодно, перестать делать физзарядку и не посещать врача. Статины не дают зеленый свет плохим привычкам, но они действуют заодно с хорошими привычками. Для многих людей лучшая стратегия для снижения холестерина ЛПНП включает в себя сочетание здорового для сердца поведения и статинов. После того как вы перейдете на статины, вам нужно отслеживать уровень холестерина ЛПНП. Некоторые исследования показывают, что до половины пациентов, которых лечат статинами, не достигают целевого уровня ЛПНП. Обязательно обращайтесь к врачу по крайней мере один раз в год для липидной панели. Знайте свой целевой уровень холестерина. Работайте со своим врачом, чтобы достичь его.
Почему врачи с таким энтузиазмом относятся к статинам? Ответ выходит за рамки их способностей снижать холестерин. Мы с распростертыми объятиями принимаем статины, потому что они предотвращают инфаркт и инсульт и спасают жизнь. Если у вас был инфаркт или инсульт, вы обязательно должны принимать статины. Если у вас высокий уровень холестерина ЛПНП, а диета и изменение образа жизни не возымели на вас благотворного действия, вы просто обязаны принимать статины. Эти два утверждения не вызывали ожесточенных споров среди врачей. Но уровень шума резко возрастает, когда кардиологи дискутируют о применении статинов у лиц с нормальным уровнем холестерина ЛПНП.
Споры возникают отчасти из-за недавнего исследования, известного как «Юпитерское испытание», в котором статины были протестированы у почти 18 тысяч людей с нормальным уровнем холестерина ЛПНП. СМИ охарактеризовали участников испытания «здоровыми», но они ни в коей мере не были здоровы. У них был увеличенный уровень воспаления в организме, который определялся с помощью анализа крови на С-реактивный белок. У этих людей с нормальным уровнем ЛПНП, но при наличии воспалительного процесса статины снижали риск развития инфаркта и инсульта, а также необходимость шунтирования коронарной артерии или стентирования.
Некоторые врачи предлагали, может быть только наполовину в шутку, просто добавлять статины в питьевую воду. Конечно, мы не можем поддержать эту идею. Статины – это лекарства, и их следует использовать для лечения людей с сердечно-сосудистыми заболеваниями и людей с особым риском развития таких заболеваний. На основе результатов «Юпитерского испытания» мы действительно назначаем статины больным с пограничным уровнем показателей холестерина ЛПНП и с высоким уровнем воспаления. Интересно, что, кроме снижения уровня ЛПНП, статины уменьшают и воспаление, подтверждая основание для назначения статинов этим пациентам.
Как и любое лекарство, статины имеют побочные эффекты. В то время как многие врачи беспокоятся о возможности повреждения печени, не было ни одного случая серьезного повреждения печени исключительно из-за статинов. Если вы принимаете статины, вам не нужно сдавать рутинный анализ крови, чтобы проверить печень. Но если у вас возникли сильные мышечные боли, особенно если они сопровождаются чайным цветом мочи, немедленно звоните своему врачу. В редких случаях статины вызывают тяжелые повреждения мышц (рабдомиолиз), требующие госпитализации. Когда мышечные боли средней тяжести, изменение дозы или переход на другой статин смогут облегчить симптомы. Не отказывайтесь от статинов из-за небольшого мышечного дискомфорта.
Как самые популярные лекарства для сердца в мире, статины зачастую являются темой слухов и инсинуаций. Статины связывают со всеми видами заболеваний, начиная от диабета и болезней почек, кончая различными раковыми новообразованиями. Вот истина: статины ассоциируются с незначительным увеличением риска развития диабета, но их польза для сердечно-сосудистой системы перевешивает этот риск. Статины не вызывают почечную недостаточность. Статины не вызывают рак, а некоторые исследования даже предполагают, что статины могут предотвратить развитие некоторых видов рака. И наконец, в отличие от других слухов, статины действительно работают у женщин.
Используемые надлежащим образом, статины спасают жизнь. Если ваш врач прописывает вам статин, примите это как хорошую новость – у вас есть лекарство, которое поможет предотвратить у вас инфаркт и продлит вам жизнь.
Аспирин: кому он нужен?
Примерно в 400 г. до н. э. Гиппократ впервые описал использование коры ивы для снятия головной боли и снижения жара. Кора ивы содержит салициловую кислоту, близкий химический родственник современному аспирину. Более двадцати веков спустя, в 1897 г., немецкий химик Феликс Хоффман синтезировал ацетилсалициловую кислоту, которая была названа аспирином работодателем Хоффмана, компанией «Байер АГ» (Bayer AG). В течение нескольких лет аспирин стал одним из наиболее успешных в мире лекарств. Польза аспирина для сердечно-сосудистой системы не была описана до 1960-х гг., когда британский фармаколог сэр Джон Вэнс определил механизм, ответственный за благотворный эффект аспирина, оказываемый на сердечно-сосудистую систему. За свою новаторскую работу Вэнс был удостоен Нобелевской премии в 1982 г. Сегодня 50 миллионов американцев принимают одну таблетку аспирина в день. К сожалению, для многих из них это ошибка.
Как действует аспирин?
Аспирин ингибирует эффект сильной группы натуральных веществ, называемых простагландинами. Один из этих циркулирующих факторов, тромбоксан А2, играет ключевую роль в коагуляции. Когда артерия повреждена, первая линия обороны организма от чрезмерного кровотечения – это образование пробки из тромбоцитов, или «белого сгустка», что первоначально останавливает потерю крови. Для эффективного затыкания дыры тромбоциты – мелкие фрагменты клеток, циркулирующие в крови, – должны прилипнуть друг к другу, а тромбоксан А2 является важным фактором, который делает тромбоциты «липкими», вызывая их слипание в месте повреждения кровеносного сосуда и останавливая кровотечение. Аспирин же из-за ингибирования образования тромбоксана А2 снижает способность тромбоцитов к слипанию и образованию «белых сгустков».
Это влияние аспирина на тромбоциты и свертывание крови происходит при очень низких дозах, значительно меньших, чем те, которые требуются для облегчения боли. Типичная доза, используемая для пациентов с больным сердцем, 81 миллиграмм (одна таблетка детского аспирина), принимается один раз в день. Антикоагуляционное действие аспирина является постоянным и необратимым, длящимся в течение всей жизни тромбоцитов (около одной недели) до производства костным мозгом новых тромбоцитов.
Антитромбоцитарное и антикоагуляционное действие аспирина полезно некоторым пациентам с заболеваниями сердца из-за поддержания просвета артерий открытым. Основная причина ишемической болезни сердца – это атеросклероз, накопление жировых бляшек в коронарных артериях. Это может уменьшить кровоток в артериях, что вызывает боль в груди при физической нагрузке. Однако наиболее катастрофические, связанные с бляшками события, такие как инфаркт и инсульт, вызываются надрывом или разрывом атеросклеротической бляшки, при этом вещества, находящиеся в бляшке, попадают в кровоток.
Тромбоциты стекаются к поверхности разорвавшейся бляшки, первоначально образуя богатый тромбоцитами «белый сгусток». Белый сгусток быстро перерастет в большой «красный сгусток» (тромб). Тромб может полностью заблокировать приток крови через артерию, что ведет к инфаркту или инсульту. Аспирин предотвращает первоначальную тромбоцитовую пробку и усиливает механизм организма растворения пробки из тромбоцитов, таким образом предлагая защиту от инфарктов и инсультов.
Аспирин у пациентов с больным сердцем: инфаркты и вторичная профилактика
В 1960—1970-х гг. врачи начали использовать аспирин для предотвращения тромбообразования у пациентов с заболеваниями сердца. Серия рандомизированных контролируемых исследований показала однозначную его пользу для пациентов-сердечников. Польза аспирина была наивысшей у пациентов с самыми тяжелыми заболеваниями и гораздо менее очевидной у людей с более низким риском.
В 1988 г. итальянское исследование с участием 17 тысяч пациентов показало, что применение аспирина пациентами, страдающими от острого инфаркта, снижает риск смерти на 23 % в течение следующих шести недель. Другие хорошо организованные рандомизированные контролируемые испытания подтвердили эти выводы. Это привело к повсеместной практике немедленного применения таблеток аспирина любым больным с подозрением на инфаркт. Очень важно принять таблетку аспирина без оболочки во время сердечного приступа. Большинство отделений неотложной помощи также просят пациента разжевать и проглотить таблетку, чтобы усилить быстроту абсорбции. Не пользуйтесь покрытым энтеросолюбильной оболочкой аспирином для лечения подозреваемого инфаркта; покрытие предназначено для задержки высвобождения аспирина, пока таблетка не достигнет тонкого кишечника, что происходит лишь через несколько часов после приема. Когда начинается сердечный приступ, вам нужен аспирин в вашей крови сразу. Хотя аспирин в энтеросолюбильной оболочке может быть полезнее для желудка и для обычного использования, для лечения подозреваемого инфаркта нужно воспользоваться обычным аспирином.
Веские доказательства высококачественных исследований подтверждают пользу непрерывного применения аспирина большинством пациентов с диагностированной ишемической болезнью сердца. Пациенты с уже существующей ишемической болезнью сердца включают тех, у кого было шунтирование, крупная блокировка коронарных артерий, обнаруженная при катетеризации сердца, коронарные стенты или диагностированная закупорка артерий ног или сонных артерий. Всех больных с уже диагностированным сердечным заболеванием называют пациентами вторичной профилактики, потому что целью терапии является недопущение рецидива или второго критического случая. Метаанализ шестнадцати основных испытаний показал, что аспирин вызывает на 19 % снижение риска возникновения новых серьезных коронарных событий во вторичной профилактике у пациентов. Это исследование также показало 18 %-ное снижение риска инсульта. Вывод очевиден: если у вас есть ишемическая болезнь сердца, вы должны быть на аспирине, если только у вас нет еще одного заболевания, при котором прием аспирина слишком рискован, такого как язва желудка в активной форме. Для большинства пациентов – за исключением тех, кто со стентами в коронарной артерии, – 81 миллиграмм в день – это правильная доза.
Аспирин в первичной профилактике
Пациенты считаются больными первичной профилактики, если у них имеются факторы риска развития сердечных болезней, такие как высокий уровень холестерина или гипертония, но они еще не пострадали от инфаркта или инсульта. Прием аспирина этими пациентами вызывает больше споров. Широкий метаанализ пациентов первичной профилактики показал, что аспирин не снижает риска смерти или инсульта, но в результате его приема было 12 %-ное уменьшение риска серьезного события, такого как инфаркт. Эта статистика звучит благоприятно, но есть одна проблема.
Среди пациентов первичной профилактики соотношение абсолютных событий было очень низким, и только у 1 из 200 пациентов с сердечно-сосудистыми заболеваниями ежегодно; это сопоставимо с частотой 1: 15 у некоторых пациентов высокого риска вторичной профилактики. Эти цифры означают, что вы должны лечить более тысячи пациентов первичной профилактики на протяжении года, чтобы предотвратить одно сердечно-сосудистое событие.
Если вы пациент первичной профилактики (нет диагностированной болезни сердца, нет инсульта в анамнезе), вы можете спросить: «Почему бы мне не принимать аспирин в любом случае, даже если польза невелика? В конце концов, мы все знаем, что аспирин безопасен, верно?» Не торопитесь. Аспирин, как и все лекарства, имеет свои риски. В метаанализе пациентов первичной профилактики было показано, что риск геморрагического инсульта (кровоизлияния в мозг) увеличивается на 32 %, хотя фактическое число событий было очень маленьким, всего у 1 на 250 пациентов ежегодно. У пациентов первичной профилактики риск развития серьезных кровотечений, не связанных с мозгом, также возрос почти на 50 %, с абсолютным риском примерно у 1 из 1000 пациентов в год.
Мы можем объединить все эти выводы в анализ соотношения между риском и выгодами аспирина у пациентов первичной профилактики. На каждые 10 тысяч пациентов, получавших лечение в течение одного года, будет меньше на 6 основных коронарных событий и на 2 инсульта из-за тромбообразования, но ценой 1 дополнительного удара из-за кровоизлияния в мозг и 3 других эпизодов серьезного кровотечения. На основании этих наблюдений аспирин не годится для всех; мы оставляем его для первичной профилактики больных с высоким риском развития коронарных событий, таких как, например, курильщики или больные сахарным диабетом, имеющие другие факторы риска – высокое кровяное давление.
Давайте сравним эти цифры с аналогичными расчетами у пациентов вторичной профилактики. У пациентов с уже существующей ишемической болезнью сердца на каждые 10 тысяч пациентов, леченных на протяжении года, должно быть на 100 меньше основных коронарных событий, на 46 меньше инсультов всех типов и на 29 меньше смертей. Число тяжелых кровотечений, вызванных приемом аспирина, у этих пациентов вторичной профилактики составляет около 5 на 10 тысяч больных. Очевидно, баланс выгоды в сравнении с риском сильно склоняется в пользу аспирина для пациентов, которые уже пострадали от сердечно-сосудистых катастроф. Фактически чем выше риск, тем больше польза. Таким пациентам мы рекомендуем принимать одну таблетку детского аспирина в день.
Нужен ли вам аспирин?
Когда нужно ежедневно принимать таблетку детского аспирина:
• в анамнезе инфаркт, стентирование коронарной артерии, или ангиопластика, или шунтирование;
• ишемическая болезнь сердца, обнаруженная при сердечной катетеризации;
• стенокардия;
• блокирование других артерий (бедра или сонной);
• в анамнезе определенный тип инсульта (ишемический инсульт);
• в анамнезе транзиторная ишемическая атака (ТИА, или микроинсульт).
Нужен ли вам аспирин? Если вы пациент первичной профилактики, то ответ, как правило, «нет». Но вам следует обсудить этот вопрос с вашим врачом, прежде чем купить (или выбросить) флакон с аспирином. Между тем, если вы пациент вторичной профилактики, у кого уже произошла сосудистая катастрофа, уменьшение вероятности инфаркта, инсульта и смерти уменьшает в размерах небольшое увеличение вероятности кровотечения от приема аспирина.
И еще одно, последнее замечание касательно аспирина: у пациентов вторичной профилактики аспирин работает одинаково хорошо как у женщин, так и у мужчин. Не важно, какого вы пола, если у вас есть заболевание артерий сердца или других частей тела, аспирин может спасти вам жизнь.
Клопидогрель: «Супераспирин»
Поскольку аспирин оказался настолько полезным при инфаркте и для пациентов вторичной профилактики, фармацевтические компании стремятся разработать более эффективную антитромбоцитарную терапию. Самое важное лекарство из новых блокаторов тромбоцитов – клопидогрель (Плавикс). Клопидогрель является своего рода супераспирином, очень эффективно предотвращающим скопление тромбоцитов, особенно при его использовании в сочетании с аспирином. В 2011 г. клопидогрель стал вторым самым продаваемым лекарственным препаратом в мире после статина липитора (аторвастатин). Как и у аспирина, эффект клопидогреля длительный, полное выведение из организма происходит через пять – семь дней. Поскольку клопидогрель более эффективен, чем аспирин, в предотвращении скопления тромбоцитов и вероятность того, что клопидогрель будет вызывать как мелкие, так и крупные кровотечения, больше, поэтому решение о его применении должно приниматься индивидуально. У пациентов с низким риском тромбообразования недостатки зачастую превышают выгоду.
Но для пациентов с самым высоким риском клопидогрель зарекомендовал себя весьма эффективным в хорошо разработанных рандомизированных контролируемых испытаниях.
В испытании методов лечения лиц, перенесших инфаркт, 12 тысяч перенесших инфаркт пациентов было рандомизировано на прием одного аспирина или аспирина в сочетании с клопидогрелем. Прием аспирина с клопидогрелем в течение от трех до двенадцати месяцев после инфаркта уменьшал комбинированный риск смерти, инфаркта и инсульта на 20 % по сравнению с приемом одного только аспирина. Неудивительно, что к тому же отмечалось 38 %-ное увеличение риска развития кровотечений, но большинство их были неопасными для жизни. В численном выражении на каждые 10 тысяч пациентов, леченных им до одного года после инфаркта, клопидогрель предотвратил около 200 основных сердечно-сосудистых событий (в том числе 40 смертей), вызвав около 100 крупных кровотечений, 30 из которых были угрожающими для жизни. После публикации этих данных в 2002 г. добавление клопидогреля к аспирину в течение двенадцати месяцев после инфаркта стало стандартным способом лечения. Клопидогрель также зарекомендовал себя эффективным у пациентов, поступивших в больницу с тяжелой или ухудшающейся стенокардией, состоянием, известным как острый коронарный синдром.
Пациентам после коронарного стентирования клопидогрель также рекомендуется для регулярного приема. Стенты – это небольшие устройства из проволочной сетки, предназначенные для поддержания просвета артерий открытыми длительный срок. По сравнению с баллонной ангиопластикой, старой процедурой расширения просвета артерий с помощью небольших воздушных баллончиков, стенты более эффективны в предотвращении повторного сужения артерий (рестеноз). Однако проволочная сетка стента является чужеродным материалом, активирующим тромбоциты в организме, что может привести к образованию сгустка внутри стента в течение нескольких дней или недель после процедуры. Когда в стенте образуется сгусток (тромбоз стентов), результат может быть катастрофическим, потому что сгусток часто затрудняет приток крови, что приводит к инфаркту. Проблема тромбоза стентов представляла собой такую сложность, что до разработки таких препаратов, как клопидогрель, стентирование было невыполнимым. Сегодня двойная антитромбоцитарная терапия (аспирин плюс клопидогрель) резко сократила, но не устранила полностью проблему тромбоза стентов.
Клопидогрель принимают все пациенты после стентирования для предотвращения тромбоза стента. Для пациентов, получающих металлический стент без покрытия, современные методики предлагают лечение клопидогрелем по крайней мере три месяца. Современные нормативы рекомендуют двенадцать месяцев терапии для пациентов, получивших более новые стенты с лекарственным покрытием. Поскольку тромбоз стентов может произойти много месяцев или даже лет спустя после установки стента с лекарственным покрытием, некоторые врачи лечат таких пациентов более длительный период. Независимо от типа стента и когда пациент прекращает принимать клопидогрель, аспирин после стентирования нужно принимать всю жизнь. У пациентов, которые перестали принимать аспирин, возникает поздний тромбоз стентов – иногда спустя годы после первичного стентирования. Прием клопидогреля после стентирования настолько важен, что кардиологи неохотно проводят стентирование больным, которые вызывают сомнения, что будут принимать выписанный им клопидогрель.

До того как клопидогрель сможет блокировать тромбоциты, он должен быть химически изменен печенью. Теперь мы признаем, что у многих людей плохой обмен веществ, то есть они получают меньший антитромбоцитарный эффект клопидогреля, потому что их печень не сразу преобразовывает его в активную форму. Хотя генетический тест и может определить, какой у пациента обмен веществ, пока неясно, сумеет ли этот тест помочь нам лучше лечить своих пациентов.
Пока мы используем генетический тест только у пациентов, которые страдают тромбозом стентов, несмотря на прием клопидогреля. Чтобы обойти проблему плохого лекарственного метаболизма, был одобрен новый препарат с аналогичным механизмом действия (прасугрель или эффиент), но его применение остается спорным, потому что он, по всей видимости, вызывает более интенсивное кровотечение, чем клопидогрель. Третий препарат, тикагрелор (брилинта, Brilinta), был одобрен в 2011 г. и имеет явное преимущество – короткое действие, что делает его подходящим пациентам, которым, возможно, потребуется прекратить терапию из-за хирургической операции или кровотечения.
Как и у аспирина, самым главным осложнением клопидогреля является кровотечение. Препарат оказывает гораздо более сильный эффект на тромбоциты, нежели аспирин, поэтому неудивительно, что он также имеет большую тенденцию провоцировать кровотечение. Синяки на коже – это распространенная жалоба среди пациентов, принимающих клопидогрель, но может возникнуть и более серьезное кровотечение. Около 3 % пациентов испытывают умеренное или тяжелое кровотечение от клопидогреля.
Если вы принимаете клопидогрель и вам необходима операция, вы и ваши врачи должны разработать план, чтобы обеспечить вам безопасность.
ПРЯМАЯ РЕКЛАМА ПОТРЕБИТЕЛЮПочти каждый американец, который смотрит телевизор, начиная от кабельной телесети спортивно-развлекательных программ, кончая кулинарным каналом, не может не знать о плавиксе (клопидогрель). Причина этого заключается в прямой рекламе потребителю. Только две страны в мире, США и Новая Зеландия, разрешают прямую рекламу лекарственных средств. Эта форма рекламы лекарственных средств была впервые разрешена в 1997 г., и фармацевтические компании вскоре поняли, что она может резко повысить объем продаж. Сегодня это многомиллионная индустрия с рекламой лекарственных средств, представляемой в газетах, журналах, телевизионных роликах, и надоедливыми всплывающими вставками в Интернете. Конечно, рекламные акции сосредоточиваются на дорогих брендовых препаратах, отталкивая потребителей подальше от высококачественных дешевых дженериков. Многие рекламодатели применяют обманные приемы, используя звуки, изображения и видеоролики, чтобы отвлечь внимание потребителей, если упоминаются побочные эффекты.Так называемая осведомленная в болезнях реклама представляет собой особенно коварный тип рекламы, направленной на потребителя. Эти рекламные кампании проводят актеры, описывающие относительно общие серии симптомов, и они предназначены, чтобы убедить пациентов, что у них есть определенные неполадки в здоровье, такие как «синдром беспокойных ног». Пациентам рекомендуется «обсудить симптомы с врачом», и если они это делают, то часто покидают кабинет с новым рецептом для лечения болезни, которой у них вполне может и не быть. Критики называют этот тип рекламы «медицинским словоблудием».Наш совет? Держите телевизионный пульт под рукой и выключайте телевизор, когда передают рекламу лекарств. Не полагайтесь на телевизионных актеров, принимая решение о своем лечении.
Для плановой операции мы прекращаем принимать клопидогрель за пять дней до оперативного вмешательства. Экстренная хирургия представляет собой серьезную проблему из-за того, что пациенты, подвергавшиеся стентированию, не прекращают прием клопидогреля, что может привести к острому тромбозу стентов, а хирургическое вмешательство – вызвать опасное кровотечение во время операции. В каждом случае решение следует принимать индивидуально, при сотрудничестве кардиолога, хирурга и пациента.
Стоимость клопидогреля существенна, но эта ситуация скоро изменится. Действие патента на плавикс истекает в 2012 г., а цены на брендовые медикаменты, как правило, падают на 80 % или более в течение первых двух лет, когда эти препараты доступны в виде дженериков.
Несколько более новых клопидогрель-подобных веществ также получат одобрение в течение ближайших нескольких лет, но они будут дорогими и должны вначале продемонстрировать свое превосходство над клопидогрелем, чтобы преуспеть на рынке. Поэтому представляется вероятным, что клопидогрель обречен на роль оплота для препаратов для лечения сердечно-сосудистых заболеваний на протяжении многих лет в будущем.
КЛОПИДОГРЕЛЬ И ПРОТИВОЯЗВЕННЫЕ ПРЕПАРАТЫ: БЕЗОПАСНОЕ ЛИ ЭТО СОЧЕТАНИЕ?Мы должны беспокоиться о побочных эффектах и взаимодействии с другими лекарствами каждого лекарственного препарата. Эти два вопроса возникли одновременно в случае клопидогреля, который может вызывать желудочное кровотечение и ингибиторов протонного насоса, класс препаратов, которые предотвращают язвы желудка.Клопидогрель является мощным антитромбоцитарным агентом и вызывает желудочное кровотечение у 2–4 % пациентов. В связи с этим врачи подумали, что было бы целесообразно назначать клопидогрель совместно с лекарством, которое защитит желудок от возможного кровотечения. Большинство врачей предпочитают использовать для этой цели ингибиторы протонного насоса (эзомепразол, омепразол, лансопразол и др.). Но затем всплыли отчеты, предполагающие, что эти препараты снижают эффективность клопидогреля, тем самым повышая риск инфаркта. Врачам порекомендовали избегать комбинирования ингибиторов протонного насоса и клопидогреля.Многие врачи выразили сомнение в заявлении в реалистичности этого заключения. К счастью, в октябре 2010 г. в крупном рандомизированном контролируемом исследовании было установлено, что ингибиторы протонного насоса снижали риск кровотечения, связанный с применением клопидогреля, не снижая его полезности для сердца. Ответ на это один: если пациенту требуется клопидогрель и у него в анамнезе есть язва или желудочно-кишечное кровотечение, добавить защиту ингибиторов протонного насоса необходимо и безопасно.
Варфарин и другие антикоагулянты: от крысиного яда до спасающего жизнь лекарства
Развитие одного из самых важных в мире разжижителей крови началось с ветеринарной загадки. В 1920 г. американские и канадские фермеры заметили странную новую болезнь, поражающую их скот. Заболевшие животные истекали кровью, и многие погибали после незначительных хирургических процедур. Канадские ветеринары в блестящей серии наблюдений показали, что скот со склонностью к кровотечениям питался донником, в котором содержится природный антикоагулянт. Ученые из Университета Висконсина выделили и очистили варфарин, активный ингредиент в доннике, который вызывал кровотечение, а потом нашли идеальный способ его применения – вывели его на рынок в качестве крысиного яда. Крысы, которые проглатывали наживку, приправленную варфарином, умирали от кровотечения. В качестве крысиного яда это лекарство завоевало мгновенную популярность.
В 1954 г. варфарин стал человеческим лекарством, продаваемым под брендом кмадин (Coumadin) как антикоагулянт для лечения и предотвращения тромбообразования. Препарат получил значительное общественное внимание, когда был введен президенту Дуайту Эйзенхауэру после инфаркта, который случился у него в 1955 г. В течение ближайших пяти десятилетий варфарин стал уникальным и незаменимым препаратом для пациентов с заболеваниями сердца.
Эффект варфарина как антикоагулянта обусловливается его способностью блокировать витамин K, используемый печенью для производства белков, которые вызывают свертывание крови. В отличие от аспирина и клопидогреля действие варфарина не связано с тромбоцитами. Варфарин является гораздо более мощным веществом, препятствующим свертыванию крови, по сравнению с аспирином и клопидогрелем.
Варфарин широко используется для предотвращения образования тромбов у больных с фибрилляцией предсердий. У таких пациентов значительно повышен риск инсульта, вызываемый тромбообразованием в атриуме (верхней камеры сердца); когда кусочек сгустка отрывается, он может перемещаться по кровотоку к мозгу, где блокирует артерию и провоцирует инсульт. Из-за предотвращения формирования тромбов в атриуме варфарин более чем на 50 % снижает вероятность инсульта у пациентов с фибрилляцией предсердий.
Другими пациентами, принимающими варфарин, являются те, у кого механические (металл и пластик) искусственные клапаны сердца, и те, у кого образовались тромбы в венах нижних конечностей. Пациентам с механическими клапанами сердца прием варфарина на протяжении всей жизни необходим для предотвращения образования тромбов на клапане, вызывающих разрушительный паралич или неправильную функцию клапана. Пациенты, у которых тромбы развиваются в нижних конечностях (тромбоз глубоких вен), принимают варфарин для растворения сгустков, которые могут оторваться и вызвать потенциально смертельную легочную эмболию (сгустки крови в легких). У звезды тенниса Серены Уильямс недавно образовался такой кровяной сгусток, и ей потребовался курс терапии варфарином для предотвращения рецидивов.
Хотя варфарин и является необходимым лекарственным средством в современной медицине, его чрезвычайно сложно применять с точки зрения безопасности, так как он взаимодействует с десятками других лекарств, которые либо увеличивают, либо уменьшают его антикоагулянтные свойства. Если вам рекомендован варфарин, то вы должны сообщить своему врачу обо всех прописанных вам препаратах, а также всех принимаемых средствах, продающихся без рецепта. Кроме того, поскольку варфарин воздействует на витамин К, который содержится в зеленых листовых овощах, ваш рацион заметно влияет на действие варфарина. Это не проблема для пациентов, которые придерживаются рациона со стабильной смесью пищевых продуктов, содержащих витамин К, но резкие изменения в рационе питания могут привести к слишком малому или слишком большому эффекту разжижения крови.
Мы часто берем анализы крови для контроля эффекта варфарина. Некоторые пациенты «лабильны», что означает, что их дозировка настолько нестабильна, что им требуются еженедельные анализы крови для контроля антикоагуляционного эффекта. Если принять слишком мало варфарина, может образоваться опасный сгусток. Если же принять слишком много, можно спровоцировать серьезное кровотечение. В некоторых случаях больные могут проверять, подходит ли им та или иная доза, в домашних условиях, подобно тому как больные диабетом проверяют уровень сахара в крови. Спросите у своего врача, подходит ли вам вариант домашнего мониторинга варфарина. Чтобы облегчить установление первоначальной дозировки, ученые разработали генетический тест для улучшения оценки начальной дозы. Однако многие врачи считают его нецелесообразным. В настоящее время мы не рекомендуем повседневное использование этого теста.
И наконец, через пятьдесят пять лет после варфарина, в 2010 г., получил одобрение официальной медицины новый антикоагулянт. Препарат дабигатран (Прадакса, Pradaxa) действует по другому, нежели варфарин, принципу и дает более надежный антикоагуляционный эффект при использовании его в единственной утвержденной дозе. Дабигатран следует принимать два раза в день, при этом никакого анализа крови, чтобы контролировать его антикоагуляционный эффект, не требуется.
Большие рандомизированные контролируемые исследования показали, что дабигатран так же эффективен, как и варфарин, для предотвращения инсульта с равнозначным риском кровотечения. К сожалению, разработчики этого препарата установили очень высокую цену за него. Другие химические родственники дабигатрана приближаются к официальному одобрению, так что конкуренция может снизить цену. Если вам хорошо подходит варфарин и не требуется частого тестирования, мы советуем вам продолжать использовать этот препарат. Если, однако, вы находитесь в поиске стабильной дозы варфарина, возможно, стоит обсудить дабигатран с вашим лечащим врачом.
Бета-блокаторы: старые, но хорошие
Как вы узнали из главы 9, наш организм генетически запрограммирован реагировать на стрессовые ситуации усилением производства адреналина. Врачи давно признали, что ответ «бей или беги» не всегда полезен, особенно для пациентов с заболеваниями сердца. Соответственно, фармацевтические компании стремились создать препараты, которые будут блокировать эффект адреналина в организме, и они наконец преуспели в начале 1960-х гг., создав пропранолол (индерал). Пионер в этой области исследований, шотландский ученый сэр Джеймс У. Блэк стал лауреатом Нобелевской премии в области медицины в 1988 г. за этот выдающийся труд.
БРЕНДЫ ПРОТИВ ДЖЕНЕРИКОВ: ЧТО ЛУЧШЕ?Пациенты часто спрашивают, рекомендуем ли мы дженерики или патентованные препараты. Законы требуют испытаний биоэквивалентности дженериков – препараты-дженерики должны давать в крови уровень от 80 до 125 % брендового продукта. Несмотря на это требование, дженерики действительно создают потенциальные проблемы.Пациенты часто жалуются на то, что дженерики, как им кажется, менее эффективны, чем их фирменные эквиваленты. Кроме того, у непатентованных лекарственных препаратов возникают убедительно подтвержденные документально проблемы качества. Критики отмечают, что многие дженерики сейчас производятся за границей, иногда в странах третьего мира, где контроль проблематичен. Однако дженерики часто стоят крошечную долю патентованных лекарств, и многие страховые компании требуют более высокую доплату с брендовых продуктов.Итак, когда же приемлемы дженерики? Для наиболее часто используемых препаратов небольшая разница уровня в крови вряд ли будет препятствовать производимому эффекту, поэтому дженерики вполне подходят. Однако при использовании определенных важных препаратов, которые имеют узкое поле безопасности, предпочтительнее брендовые продукты. Примеры в этой категории включают дигоксин (ланоксин) и варфарин (кумадин).Но по большей части дженериков не стоит бояться.
С тех пор на рынок было выведено почти двадцать бета-блокаторов, хотя лишь немногие из них используются сегодня. Бета-блокаторы незаменимы в лечении четырех общих сердечных заболеваний: стенокардии, инфаркта миокарда, застойной сердечной недостаточности (ЗСН) и сердечной аритмии.
Для стенокардии механизм действия легко понять. Когда вы подвергаетесь физическим нагрузкам, ваше сердце бьется учащенно, и сердечная мышца сокращается более энергично, чтобы перекачивать больше крови для мышц. Такое увеличение частоты и силы сокращений не проблема для здоровых людей. Но при имеющейся закупорке коронарных артерий увеличенная нагрузка на сердце превышает способность суженных коронарных сосудов отвечать. Стенокардия возникает, когда сердечная мышца не получает достаточного коронарного кровотока, способого удовлетворять ее потребностям. Блокируя увеличение частоты пульса и мышечных сокращений, бета-блокаторы позволяют пациентам переносить физические нагрузки без развития болей в груди.
При повреждении сердечной мышцы в результате инфаркта она становится особенно чувствительной к воздействию адреналина. В 1983 г. шведские рандомизированные контролируемые исследования впервые показали, что лечение больных бета-блокатором в течение трех месяцев сразу после инфаркта, к всеобщему удивлению, снижает смертность на 36 %. Более того, случаи повторного инфаркта в течение этого периода также сокращались примерно на одну треть.
Сегодня использование бета-блокаторов после инфаркта считается настолько важным, что федеральные власти применяют процент пациентов, получающих бета-блокаторы после инфаркта, в качестве показателя успешной работы больницы.
Применение бета-блокаторов в лечении сердечной недостаточности имеет необычную историю. Когда бета-блокаторы появились впервые, врачи признавали потенциальную опасность введения таких препаратов больным с ослабленной сердечной мышцей и застойной сердечной недостаточностью. В конце концов, если сердце ослаблено, уменьшение частоты и силы сердечных сокращений, как ожидается, ухудшит ЗСН и может даже вызывать смерть. Первый опыт подтвердил, что у некоторых пациентов развилась острая сердечная недостаточность после начала приема бета-блокатора. Вкладыш первого препарата бетаблокатора предупреждал, что этот препарат может ускорить сердечную недостаточность, и предостерегал врачей от назначения таких препаратов пациентам с диагностированной ЗСН.
Несмотря на предупреждения, бесстрашные врачи, и снова в Скандинавии, предположили, что бета-блокаторы могут реально помочь при ЗСН, а не усугублять ее. Метаанализ свидетельствует о том, что они были правы, но многие американские врачи до сих пор относятся к бета-блокаторам крайне скептически. Затем в 1999 г. рандомизированное контролируемое исследование под руководством шведских врачей показало, что версия метопролола (топрол XL) длительного действия, как ни удивительно, снижает смертность на 34 % у пациентов с умеренной и тяжелой застойной сердечной недостаточностью. Случаи госпитализации также сократились. Исследование было прекращено досрочно, поскольку полезность этого препарата была настолько явной, что продолжать испытания сочли неэтичным. К концу этого года исследования пациенты, принимающие бета-блокаторы, чувствовали себя лучше (было меньше симптомов сердечной недостаточности). Хотя некоторые бета-блокаторы, как было показано, обладали такой же полезностью, карведилол в конечном счете стал самым распространенным препаратом, применяемым пациентами с сердечной недостаточностью. Дженерик карведилол недорог и имеет достаточно долгий период полувыведения, чтобы позволить его прием два раза в день.
Каким образом бета-блокаторы улучшают результаты лечения пациентов с сердечной недостаточностью? Наиболее приемлемое объяснение заключается в том, что больные с ЗСН имеют избыток адреналина в кровотоке. Это реакция организма на сердечную недостаточность, попытка компенсировать ЗСН путем стимулирования более энергичных сокращений сердечной мышцы. К сожалению, такое стимулирование приносит не только пользу. Клетки сердечной мышцы перевозбуждаются и постепенно отмирают в результате постепенного изнашивания сердечной мышцы, в конечном счете приводящей к смерти пациента. Блокируя адреналиновое перевозбуждение, бета-блокаторы предотвращают потерю мышечных клеток, и сердце постепенно укрепляется.
Бета-блокаторы также широко используются для лечения некоторых нарушений сердечного ритма, особенно фибрилляции предсердий. При такой болезни верхние камеры сердца бешено бьются, посылая слишком много электрических импульсов в желудочки, главные насосные камеры. Это приводит к быстрому и прерывистому сердцебиению, что некомфортно и подвергает риску нормальную функцию сердца.
Бета-блокаторы не допускают чрезмерного числа электрических импульсов, проходящих через желудочки, тем самым замедляя сердце и позволяя ему функционировать более нормально. Как правило, врачи пытаются сократить пульс в покое при фибрилляции предсердий у пациентов до 80 или менее ударов в минуту.
Иногда бета-блокаторы используются для предотвращения других нарушений сердечного ритма, в том числе наиболее серьезных проб лем, таких как желудочковая тахикардия и фибрилляция желудочков, – и то и другое представляет опасность для жизни. Бета-блокаторы также применяются у пациентов, у которых имелась расслаивающая аневризма, разрыв аорты, что может нарушить приток крови к различным органам или привести к смерти. Снижая сократительную силу сердца, бетаблокаторы предотвращают разрыв и помогают заживить аорту.
Изначально введенные в качестве гипотензивных средств, бета-блокаторы теперь считаются устаревшими препаратами для лечения высокого кровяного давления – они предлагают меньшую защиту от осложнений гипертонии, таких как инсульт, чем другие антигипертензивные препараты. Тем не менее врачи часто не спешат менять старые привычки, так что бета-блокаторы по-прежнему широко используются для лечения гипертонии. В отсутствие застойной сердечной недостаточности, стенокардии или недавнего инфаркта мы не рекомендуем бетаблокаторы в качестве первостепенных лекарств от гипертонии. Мы, в частности, избегаем препарата атенолол (тенормин) для лечения гипертонии, потому что исследования показывают, что он не дает защиты от осложнений, возникающих от высокого кровяного давления.
Назначение бета-блокаторов в фиксированной дозе всем пациентам является одной из наиболее распространенных ошибок практикующих врачей. Доза бета-блокатора должна быть скорректирована для достижения желаемого ответа, как правило путем мониторинга сердечного ритма. Кроме того, некоторые бета-адреноблокаторы удаляются из кровообращения почками или печенью и, следовательно, должны использоваться с осторожностью у пациентов с нарушением функции почек или проблемами с печенью.
Как и все лекарственные средства, бета-блокаторы способны вызывать осложнения. Они могут чрезмерно снижать пульс, в результате чего возникает либо головокружение, либо понижается давление. Блокируя адреналин, бета-блокаторы часто вызывают общую усталость и апатию, удваивая состояние, которое называется «бетаблокаторной депрессией».
БЕТА-БЛОКАТОРЫ И СТРАХ ПУБЛИЧНЫХ ВЫСТУПЛЕНИЙБета-блокаторы оказывают существенные и зачастую спасающие жизнь эффекты на сердечно-сосудистую систему. Но многие люди используют бета-блокаторы по совершенно другой причине – чтобы справиться со своим страхом публичных выступлений. Поскольку эти препараты блокируют реакцию «бей или беги», бета-блокаторы могут предотвратить сердцебиение, потливость и тремор рук и общую панику, которая сопровождает выступления перед публикой. Но помните: все лекарства имеют побочные эффекты. Бета-блокаторы урежают пульс и снижают кровяное давление, и это может вызвать обморок у человека с уже замедленным сердцебиением или низким давлением. Кроме того, у астматиков бета-блокаторы могут спровоцировать астматический приступ; многие ингаляторы, используемые астматиками, чтобы облегчить дыхание, на самом деле являются бета-агонистами, противоположностью бета-блокаторов. В связи с тем, что бета-блокаторы являются сильнодействующим лекарством с потенциальными побочными эффектами, мы, как правило, не рекомендуем использовать их для того, чтобы справиться с волнением перед выступлением. Но если вы загнаны в угол и чувствуете, что должны попробовать применить бета-блокаторы для этой цели, соблюдайте следующие правила:• проконсультируйтесь с вашим врачом;• используйте наименьшую доступную дозу;• устройте репетицию дома (вы ведь не хотите выступить с речью, которая запомнится только потому, что вы упадете в обморок на ее середине).
Некоторые бета-адреноблокаторы попадают в мозг, в результате чего возникают ночные кошмары, а иногда депрессия. Сужение дыхательных путей может вызвать хрипы у восприимчивых пациентов, хотя неуместный страх этого негативного эффекта не дает некоторым врачам назначать бета-блокаторы пациентам, которым они могли бы быть полезны. Однако некоторые пациенты с бронхиальной астмой или другими хроническими заболеваниями легких просто не могут принимать бета-блокаторы. Хотя бета-блокаторы и применяются при хронических заболеваниях для лечения застойной сердечной недостаточности, эти препараты могут привести к развитию острой сердечной недостаточности, особенно когда такая терапия проводится впервые. Мужчины могут испытывать эректильную дисфункцию, но это легко исправить, если прекратить прием лекарств. И наконец, некоторые бета-адреноблокаторы могут несколько повышать уровень глюкозы у диабетиков.
Ингибиторы АПФ: помощь сердцу перекачивать кровь
Ингибиторы ангиотензин-превращающего фермента (АПФ) первоначально получали из змеиного яда, выделяемого разновидностью ямкоголовой змеи, обитающей в Южной Америке. Сегодня ингибиторы АПФ формируют один из самых важных классов лекарственных средств для пациентов с заболеваниями сердца. В этой группе множество препаратов, в том числе лизиноприл (принивил), каптоприл (капотен), эналаприл (вазотек) и несколько других, обладающих практически одинаковыми эффектами.
Введенные в 1980-х гг., большинство ингибиторов АПФ теперь доступны как дженерики. Ингибиторы АПФ защищают организм от производства гормона, называемого ангиотензином, который вызывает сжатие артерий. Поскольку ингибиторы АПФ заставляют артерии расслабляться, они снижают кровяное давление. Неудивительно, что ингибиторы АПФ были изначально предложены как понижающие давление лекарства и по-прежнему широко используются для этой цели.
Вскоре после появления этих лекарств кардиологи узнали, что их можно использовать при несколько иных проблемах с сердцем. Застойная сердечная недостаточность (ЗСН), серьезное заболевание, при котором способность сердца перекачивать кровь снижается, часто возникает из-за повреждений после инфаркта. Рандомизированные клинические испытания показали, что больные с ЗСН жили дольше при длительном лечении ингибиторами АПФ. Ингибиторы АПФ также улучшали симптомы пациентов, такие как одышка и усталость, снижая необходимость в госпитализации.
Для пациентов, недавно перенесших инфаркт, который вызвал снижение сердечной функции, ингибиторы АПФ действительно предотвращают ухудшение функции сердца и последующее развитие застойной сердечной недостаточности. Прием ингибиторов АПФ пациентами с ЗСН или недавним серьезным сердечным приступом настолько же важен, как и бета-блокаторов.
В дополнение к улучшению результатов лечения больных с ЗСН ингибиторы АПФ по-прежнему широко используются как гипотензивное средство. Эти препараты обусловливают умеренное снижение артериального давления при одиночном использовании, но более поразительное снижение в сочетании с низкой дозой диуретика. Это сочетание так эффективно в лечении гипертонии, что многие производители составляют комбинированные препараты, которые включают в себя оба класса. Одним из наиболее распространенных таких препаратов является дженерик, известный как лизиноприл-ГХТЗ, – сочетание ингибитора АПФ лизиноприла и диуретика гидрохлоротиазида.
ЛЕКАРСТВА ПОСЛЕ ИНФАРКТАЕсли вы пережили инфаркт, у вас есть одна первостепенная цель: профилактика повторного инфаркта. Каждый раз, когда происходит инфаркт, сердечная мышца отмирает. Если вы потеряли достаточное количество сердечной мышцы, ваше сердце не может работать эффективно и у вас развивается застойная сердечная недостаточность. У нас есть широкий спектр приемов терапии для предотвращения инфаркта, в том числе изменение образа жизни и рациона, физические упражнения, отказ от курения, стентирование, шунтирование и, конечно, лекарства. Мы знаем, какие лекарства улучшают прогноз после инфаркта. Но, что удивительно, не все больные получают правильные предписания. Если вы или член вашей семьи выписываетесь из больницы после инфаркта, сверьте прописанные вам лекарства с этим списком:• аспирин;• клопидогрель;• бета-блокатор;• статин;• ингибитор АПФ.После инфаркта вы почти всегда должны принимать по крайней мере три препарата из этого списка лекарств. Убедитесь, что вы принимаете правильные лекарства, чтобы избежать каpдиологического блока интенсивной теpапии.
Синергетический эффект между ингибиторами АПФ и тиазидными диуретиками особенно полезен при лечении гипертонии.
Хотя эти лекарства безопасно используются миллионами пациентов, ингибиторы АПФ могут вызвать серьезные побочные эффекты. Сниженная функция почек является наиболее частым осложнением применения ингибиторов АПФ, но эта проблема почти всегда обратима, если препарат отменяют. Наиболее уязвимыми пациентами в этом отношении являются те, у которых уже до начала лечения была нарушена функция почек. Но главное, когда ингибиторы АПФ принимаются длительный срок пациентами, у которых уже имеется сниженная функция почек, темпы снижения функции почек замедляются. По этой причине толковые врачи используют ингибиторы АПФ в лечении пациентов с заболеваниями почек, постепенно корректируя дозу и одновременно контролируя функции почек.
Второй связанной с почками проблемой является увеличение в крови уровня калия; это обычно происходит у пациентов с уже существующими проблемами с почками, порождая необходимость следить за обычными анализами крови при начале применения ингибитора АПФ. Пациенты, принимающие ингибиторы АПФ, никоим образом не должны принимать добавки с калием.
Редкий, но очень опасный побочный эффект ингибиторов АПФ – это отек Квинке или ангионевротический (аллергический) отек, гигантская крапивница. Это расстройство характеризуется отеком губ или языка, иногда сопровождающимся нарушением проходимости верхних дыхательных путей; оно может быть смертельным. Ангионевротический отек, как правило, происходит в течение первой недели лечения с ингибиторами АПФ. К счастью, в большинстве случаев он прекращается без лечения, если препарат немедленно отменить, но пациенты с таким отеком обязательно должны обращаться за медицинской помощью. Если у вас была такая реакция в прошлом, вы должны носить браслет, предупреждающий врачей об отеке Квинке в вашем анамнезе при приеме ингибиторов АПФ.
Как мы уже писали ранее, кашель является обычным, хотя и обратимым побочным эффектом ингибиторов АПФ. Это не опасно, но зачастую кашель настолько надоедлив, что пациенты просят отменить препарат. По неизвестным причинам у пациентов азиатского происхождения кашель, вызываемый ингибиторами АПФ, возникает чаще, чем у других. Головокружение при резком вставании, также известное как постуральная гипотензия, может возникать при приеме любого гипотензивного лекарства, в том числе и ингибиторов АПФ.
БЛОКАТОРЫ АНГИОТЕНЗИНОВЫХ РЕЦЕПТОРОВ: НОВЫЕ И УСОВЕРШЕНСТВОВАННЫЕ?Признавая ограничения ингибиторов АПФ, фармацевтические компании стремятся разрабатывать новые лекарственные препараты с аналогичным действием, но с меньшими побочными эффектами. Это привело к разработке блокаторов ангиотензивных рецепторов, или БАР. Подобно ингибиторам АПФ, эти препараты понижают артериальное давление и снимают у пациентов симптомы сердечной недостаточности.Хотя БАР стоят дороже, чем ингибиторы АПФ, они нисколько не лучше их. В клинических испытаниях и ингибиторы АПФ, и БАР приносят существенную пользу пациентам с заболеваниями сердца. За исключением кашля, побочного эффекта БАР, остальные побочные эффекты схожи с побочными эффектами ингибиторов АПФ. Тем не менее из-за активной рекламной кампании со стороны производителей БАР стали самыми продаваемыми в мире препаратами от высокого давления. Не поймите нас превратно – это хорошее лекарство. Но если ингибитор АПФ работает у вас и не вызывает раздражающего кашля, нет смысла покупать дорогой БАР ему на замену.
Лекарства для сердца
Если у вас диагностирована ишемическая болезнь сердца и имеются факторы риска ее развития, есть вероятность, что вы принимаете по крайней мере одно из лекарственных средств, рассмотренных в этой главе. В совокупности эти препараты предотвратили миллионы инфарктов и спасли бесчисленное множество жизней. Поэтому прием сердечных лекарственных средств – это не признание поражения с вашей стороны. Но непонимание своих лекарств – вашей потребности в них, их побочных эффектов и потенциальных рисков – подвергает вас опасности. Всегда держите список своих лекарств для сердца в бумажнике или кармане. Вы знаете, как действует каждое из ваших лекарств? Если нет, обязательно узнайте на приеме у своего врача в следующий раз.
RX: ЛЕКАРСТВА ДЛЯ СЕРДЦАВедите список всех ваших лекарств, в том числе лекарств, продаваемых без рецепта и пищевых добавок.Каждый раз, когда вы получаете новый рецепт, спрашивайте:• Какой эффект этого лекарства?• Каковы обычные побочные эффекты?• Как это лекарство взаимодействует с лекарствами, которые я уже принимаю? Экономьте свои деньги: спросите о дженериках. Если у вас диагностирована ишемическая болезнь сердца, об• судите свои лекарства с врачом. Вы должны принимать по крайней мере два из этих лекарств:• статин или другой препарат, понижающий уровень холестерина;• аспирин;• клопидогрель;• бета-блокатор;• ингибитор АПФ.
Назад: Раздел третий Склеиваем разбитое сердце
Дальше: Глава 12 Стенты в сравнении с коронарной хирургией: для человека с молотком все похоже на гвоздь

