Книга: Сердце. Справочник кардиопациента
Назад: Глава 9 Как отличить правду от вымысла: разбираемся в медицинских научных фактах
Дальше: Раздел третий Склеиваем разбитое сердце
Глава 10
Какие сердечные тесты вам необходимы?
Общая картина
Ваш сосед Боб, у которого слегка избыточный вес и который проводит большую часть лета, «упражняясь» со своей газонокосилкой, хвастается, что прошел ежегодный стресс-тест. Ваш коллега по работе прошел медкомиссию и удостоверился в здоровье своего сердца на основании КТ сердца. Актеры в телевизионных рекламных роликах радостно обсуждают свой анализ на холестерин, заявляя, что популярные хлопья зерновых улучшили у них уровень холестерина. Эти люди довольны, даже самодовольны, когда сообщают о своих хороших анализах. Возможно, вам следует разделить с ними это самодовольство и составить график медицинских анализов. Но какие сердечные анализы, если они вам нужны, будут для вас правильными?
Начиная от высокотехнологичной трехмерной компьютерной томографии, которая показывает состояние сердечных артерий в считаные минуты, кончая измерением общего холестерина, которое позволяет определять ваш риск будущего инфаркта, у нас есть тесты, чтобы проверить как каждый аспект состояния вашего сердца, так и ваши факторы риска развития сердечных болезней. С каждым проходящим годом наш перечень сердечных тестов растет. Иногда новые тесты содержат ценную информацию, такую как переход от измерения общего холестерина к современным стандартам оценки различных холестеринов и липидных фракций. В других случаях наши «достижения» создают разногласия и даже увеличивают риск пациента, что мы еще обсудим в связи с рутинным КТ-сканированием сердца.
Мы опираемся на данные для разработки стратегии тестирования, которая подходит для вашего состояния сердца. Мы не назначаем дорогих или рискованных анализов просто для вашего успокоения; мы сами вас успокоим, когда сядем поговорить. Когда мы выбираем медицинские тесты, мы держим в уме ключевые принципы – принципы, которые и вам следует применять. Первостепенное значение их в следующем: вы должны делать медицинский анализ только в том случае, если результат теста повлечет за собой изменение, которое обезопасит или улучшит ваше здоровье. Если вы испытываете боль в груди от напряжения – классический симптом болезни коронарных артерий, на очереди тест для оценки ваших сердечных артерий. В то же время нагрузочное стресс-тестирование у людей, не имеющих симптомов сердечных болезней, – обычная практика – это в основном плохая идея.
Прежде чем вы подвергнетесь тестированию здоровья сердца, воспользуйтесь нашим руководством, чтобы определить, нужен ли вам тот или иной тест. Не давайте статьям в СМИ определять ваш режим тестирования. Вам не нужно КТ сердца только потому, что эту процедуру сделал президент Обама (и ему, по всей видимости, этот тест был вовсе не нужен). Воспользуйтесь нашими научно обоснованными рекомендациями, чтобы выйти за рамки заголовков в прессе и разработать программу, которая обеспечивает необходимую вам информацию, не создавая путаницы, не подвергая вас ненужному риску и не опустошая ваш кошелек.
Неправильный тест, медицинская катастрофа и трансплантация сердца
Один неверный шаг – ненужный тест для дополнительного доказательства того, что ее сердце в порядке, – поставил Дженис Левин на опасную тропу и нанес ее сердцу такой большой ущерб, что ей потребовалась пересадка сердца.
Пятидесятидвухлетняя медсестра Дженис была озабочена, когда у нее возникла боль в груди. При гипертонической болезни и нескольких лишних фунтах на талии, она заметила случайные короткие приступы боли где-то в левом плече. Незадолго до этого приступив к осуществлению программы физических упражнений и диеты, она решила проверить, отчего у нее возникла боль в груди.
Врач Дженис поставил диагноз «атипичная боль в груди, скорее всего опорно-двигательного происхождения». Типичная боль в груди, возникающая из-за ишемической болезни сердца, проявляется в ощущении давления, которое возникает от напряжения и исчезает после отдыха. Боль Дженис не вписывалась в этот профиль сердечных заболеваний. Ее врач изначально предпринял все нужные действия. Он выполнил физическое обследование, которое показало, что все в норме, за исключением небольшого повышения кровяного давления. Анализы крови показали благоприятный профиль холестерина и низкий уровень С-реактивного белка, маркера воспаления. ЭКГ Дженис тоже была в норме.
Ее врач был прав в своем диагнозе нетипичной, или не связанной с сердцем, боли в груди. Дженис требовалось не более чем успокоение и план, как справиться с ее факторами риска; с потерей веса и физическими упражнениями кровяное давление будет падать, а риск сердечных заболеваний уменьшится еще больше, хотя он и так был достаточно низким. Но Дженис получила гораздо, гораздо больше, чем разговор с врачом и ободрение.
Решив сделать дополнительный шаг, доктор Дженис назначил коронарное КТ-ангиографическое обследование, чтобы исключить возможность закупорки коронарной артерии. Это относительно новый тест, популярность которого быстро растет, когда создаются изображения сердечных артерий с помощью КТ-сканера новейшего типа.
Дженис не почувствовала прямых осложнений от КТ сердца. Контрастный краситель не повлиял на ее почки (как это иногда случается), и она не почувствовала излучения (эквивалентного более чем ста рентгенографий грудной клетки), когда оно проникло в ее сердце и изобразило ее артерии. К сожалению, исследование показало, что у нее, возможно, имеется ишемическая болезнь сердца. Две артерии были умеренно заблокированы. Кальций в третьей артерии не дал врачам заглянуть внутрь, и они подумали, что артерия, наверное, сильно заблокирована.
Уже на пути, полном дорогих и все более инвазивных тестов, врачи назначили Дженис еще одно исследование – катетеризацию сердца. Это звучало разумно, когда врачи объяснили Дженис, что они хотят быть уверенными, чтобы успокоить ее.
В ходе исследования врачи поместили катетеры (пластиковые трубки) в сердце, чтобы впрыснуть контрастный краситель и визуализировать интересующую их артерию. Ангиограмма показала, что блокировка, видимая на коронарной КТ-ангиографии, была незначительной и не нуждается в лечении. Но тут процедура опасно вышла из-под контроля. У Дженис возникла внезапная и сильная давящая боль в груди. Частота сердечных сокращений резко возросла, а ее кровяное давление резко упало. Следующее изображение артерий Дженис показало, что один из катетеров, помещенных в ее сердце, разорвал аорту, основной кровеносный сосуд, несущий кровь по организму. Это потенциально смертельное осложнение. Разрыв аорты Дженис задел и левую главную коронарную артерию, наиболее важную артерию, подающую кровь к сердцу. Это мешало кровотоку в артерии и немедленно вызвало угрожающий жизни сердечный приступ.
Почти без сознания Дженис была срочно доставлена в операционную для экстренной операции на открытом сердце. Врачи провели шунтирование коронарной артерии, направив необходимый приток крови вокруг разорванной артерии к лишенной крови сердечной мышце. Дженис пережила операцию и была выписана из больницы через две недели. Этот эпизод вызвал значительное повреждение сердца, сократив сердечные функции в два раза. Но по крайней мере, она была жива.
К сожалению, через шесть месяцев после экстренной операции шунтирование Дженис закончилось неудачей. Ей вставили стенты, чтобы открыть просвет ее артерий, но это тоже не сработало. У врачей иссяк набор обычных вариантов. Дженис нужно было новое сердце. Ее направили в Кливлендскую клинику, где мы провели срочную пересадку сердца. Мы бы сказали, что Дженис хорошо перенесла пересадку. Но когда рассмотрели историю ее болезни, трудно сказать, что такой исход болезни был благоприятным.
Дженис начала обследоваться с нормальным сердцем и атипичными симптомами, не имеющими никакого отношения к ее сердцу. Она прошла тесты, которые ей были не нужны и привели к рискованным процедурам. Хотя риск настоящей катастрофы был маленьким, она все-таки произошла. Случай с Дженис был описан в крупном медицинском журнале, иллюстрируя опасность неправильного использования сложных медицинских тестов (КТ сердца) и подчеркивая необходимость осмотрительности в применении новых технологий в сфере медицинской помощи. Медицинские тесты могут быть мощным диагностическим инструментом, но при неправильном использовании они способны нанести серьезный вред. Больше тестов и больше процедур – не всегда лучше.
Основные тесты, которые вы должны пройти
Когда мы обсуждаем тесты для оценки уровня здоровья сердца, мы делим их на две категории: тесты, которые оценивают факторы риска развития сердечных заболеваний, и тесты, которые определяют фактическое наличие проблем с сердцем. Как правило, мы рекомендуем некоторые тесты, определяющие факторы риска, практически всем, оставляя обследование для выявления проблем с сердцем тем пациентам, у которых мы имеем все основания подозревать проблемы с сердцем.
Тесты на факторы риска – это простые, недорогие и с очень низким риском анализы. Они включают в себя измерение кровяного давления, скрининг ожирения с индексом массы тела, липидную панель (тест на холестерин), а у пациентов с риском развития диабета – определение уровня глюкозы в крови.
Измерение кровяного давления
Что это такое:
• измерение давления крови на стенки артерий.
Кто должен проходить этот тест:
• все взрослые по крайней мере один раз в два года;
• те, у кого есть артериальная гипертензия или сердечно-сосудистые заболевания, – каждые несколько месяцев.
Каждый взрослый человек должен знать свое кровяное давление. Этот тест простой и неинвазивный. Мы надеваем манжету на предплечье и, по мере того как манжета наполняется и опустошается, получаем две цифры, которые отражают кровяное давление. Верхняя цифра – это систолическое артериальное давление, давление в ваших артериях, когда сердце сокращается или сжимается. Нижняя цифра – это диастолическое давление, давление в ваших артериях, когда сердце отдыхает между сокращениями. Мы говорим вам кровяное давление, называя сначала систолическое. Поэтому артериальное давление 120 на 80 (120/80) означает, что систолическое давление составляет 120, а диастолическое – 80.
Если систолическое давление 140 или выше или диастолическое 90 или выше, у вас повышенное кровяное давление, также называемое гипертонией. Систолическое давление от 121 до 139 или диастолическое давление от 81 до 89 определяется как прегипертензия. Прегипертензия – это призыв к действию, предупреждение, что у вас есть возможность предотвратить развитие полноценной гипертонии. Нормальное кровяное давление меньше или равно 120/80.
Должны ли вы проверять свое давление дома, или в спортзале, или в аптеке? Это не обязательно, если ваше кровяное давление было в норме на приеме у вашего врача. Однако, если у вас высокое кровяное давление, измерение его дома может подтвердить, что образ жизни и лекарственная терапия работают.
Если вы решили измерять свое артериальное давление дома, у нас есть несколько советов, обеспечивающих получение точных показаний. Не измеряйте давление непосредственно сразу после пробуждения; артериальное давление имеет тенденцию быть выше всего утром. Точно так же подождите не менее 30 минут, прежде чем измерять давление, если вы только что делали физические упражнения или употребили что-то, содержащее кофеин.
Когда вы готовы измерять артериальное давление, посидите спокойно пару минут. Затем получите первый показатель. Подождите 2 или 3 минуты, а потом еще раз измерьте, чтобы подтвердить первый результат. Ведите журнал показателей своего давления и возьмите его с собой на следующий прием врача.
ГИПЕРТЕНЗИЯ БЕЛОГО ХАЛАТАВы немного нервничаете, когда идете на прием к доктору? Если да, то вы не одиноки. У многих из нас визит к врачу вызывает эмоциональный стресс, и ваш организм реагирует активацией ответа «бей или беги». Он высвобождает адреналин и другие гормоны в кровь, повышая артериальное давление. Мы называем это вызываемое визитом к врачу повышение артериального давления артериальной гипертензией белого халата.Если ваш врач определяет, что у вас высокое кровяное давление, основываясь на показаниях во врачебном кабинете, убедитесь, что это не просто артериальная гипертензия белого халата. Купите собственный прибор для измерения кровяного давления и проверьте свое давление дома в менее напряженной обстановке. Если у вас артериальное давление в покое дома нормальное (120/80 или меньше), у вас артериальная гипертензия белого халата. Хотя артериальная гипертензия белого халата не требует лечения, многие исследования предполагают, что пациенты с артериальной гипертензией белого халата не вполне нормальны и у многих разовьется устойчивая гипертония в течение нескольких лет, особенно если они не придерживаются здорового образа жизни. Если у вас имеется артериальная гипертензия белого халата, контролируйте свое артериальное давление (часто измеряйте давление, занимайтесь физическими упражнениями, придерживайтесь правильного питания), чтобы свести к минимуму шанс развития реальной гипертонии в будущем.
Скрининг ожирения и ИМТ
Что такое индекс массы тела:
• ИМТ является оценкой веса, которая принимает в расчет рост (вес в килограммах, разделенный на рост в метрах в квадрате).
Кто должен знать свой ИМТ:
• все.
Как вы знаете из главы 5, ИМТ помогает определить, есть ли у вас избыточный вес или вы страдаете ожирением. В большинстве случаев можно сказать, есть ли у вас избыточный вес, просто глядя в зеркало. Но врачи все чаще используют ИМТ в дополнение к оценке веса. Вы можете определить свой ИМТ путем ввода данных о своем росте, весе, возрасте и поле на сайте www.nhlbisupport.com/bmi. Идеальный ИМТ от 20 до 25. ИМТ от 25 до 30 почти всегда означает, что человек имеет избыточный вес. ИМТ больше 30 соответствует медицинскому определению ожирения.
Если у вас хорошо развита мускулатура, то у вас может быть слегка повышенный ИМТ, но без излишнего жира. В то же время если вы признаете, что у вас избыточный вес, то можете пользоваться своим ИМТ для справки при снижении веса. Вам не нужно проверять ваш ИМТ (или ваш вес) ежедневно, но пересчитайте свой ИМТ по крайней мере раз в год или при значительном изменении веса.
Липидный профиль / холестериновый тест
Что это такое:
• анализ крови, который включает в себя определение общего холестерина, холестерина ЛПНП, холестерина ЛПВП и уровня триглицеридов.
Кто должен делать:
• каждый взрослый, начиная с двадцатилетнего возраста.
Все взрослые должны делать анализ липидов. Холестерин ЛПНП – самый важный показатель. Мы предлагаем делать липидную панель каждые пять лет, начиная с двадцатилетнего возраста. Если какиелибо показатели у вас ненормальные или если у вас диагностировали сердечно-сосудистое заболевание, делать этот тест нужно ежегодно. Большинство пациентов, принимающих статины, должны делать липидную панель каждые шесть месяцев. Сегодня только половина молодых взрослых делает скрининг холестерина. Найдите время в своем расписании и сдайте этот простой анализ крови. Это может спасти вашу жизнь.
Измерение сахара в крови натощак
Что это такое:
• анализ крови на глюкозу, выполняемый у человека, который не ел по крайней мере восемь часов.
Кто должен делать:
• пациенты с диагностированным диабетом и лица с абдоминальным ожирением, что является фактором риска сахарного диабета.
Большинству людей без диабета не требуется регулярного скрининга глюкозы в крови.
C-РЕАКТИВНЫЙ БЕЛОК: ВАМ НУЖЕН НОВЫЙ АНАЛИЗ КРОВИ?Когда дело доходит до анализов крови, связанных с сердцем, С-реактивному белку (СРБ) уделяется много внимания. Сторонники утверждают, что мы должны измерять уровень СРБ у всех больных и использовать результаты, чтобы руководствоваться при проведении терапии, разработанной для предотвращения ишемической болезни сердца. Имеются и не менее активные противники обычного тестирования СРБ.СРБ в крови дает общее представление о воспалении, происходящем в организме. При наличии воспаления уровень СРБ поднимается. Поскольку ишемическая болезнь сердца является воспалительным процессом, она связана с увеличением уровня СРБ. Человек с высоким уровнем СРБ сталкивается с повышенным риском будущих сердечно-сосудистых заболеваний. Как и при любом тесте, вопрос заключается в том, что делать с результатами тестирования. Как мы можем их использовать, чтобы улучшить здоровье?Мы измеряем уровень СРБ у некоторых, но не у всех пациентов. В частности, мы используем показатель уровня СРБ, чтобы принять решение за или против выписывания рецепта на статины у пациентов с риском сердечно-сосудистых заболеваний, но с нормальным или слегка повышенным уровнем холестерина в крови. Крупное клиническое испытание показало, что пациентам с высоким показателем уровня СРБ и нормальным уровнем ЛПНП полезна терапия статинами.Если у вас диагностирована ишемия или повышен холестерин ЛПНП, статины вам нужны в любом случае, и анализ на СРБ может быть излишним. Не требуйте этого анализа только потому, что он привлек внимание средств массовой информации. Вместо этого спросите у вашего врача, не поможет ли этот тест составить ваш план лечения.
Однако те, кто имеет избыточный вес и абдоминальное ожирение, сталкиваются с высоким риском развития сахарного диабета, и мы рекомендуем таким лицам ежегодный анализ крови на глюкозу для раннего выявления диабета. Норма глюкозы в крови натощак менее 100 мг/дл.
Терминология анализов
Прежде чем мы перейдем к обсуждению более продвинутых сердечно-сосудистых тестов, нам необходимо обсудить некоторые ключевые термины, с которыми вам придется пройти долгий путь, чтобы помочь определить, является ли медицинский тест правильным для вас.
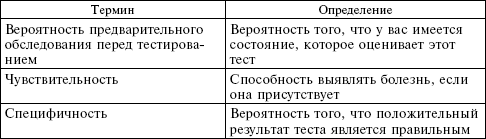
Вероятность предварительного обследования перед тестированием
Мы должны назначить расширенный тест (который опасен, дорого стоит или предполагает облучение), только если высока вероятность, что этот тест может привести к изменениям в диагностике и к более эффективной терапии. Например, врач неотложной помощи может сделать рентген руки вашего сына, если она распухла и чрезвычайно чувствительна после столкновения в футбольном матче. В этом случае существует большая вероятность того, что рука сломана и требует гипсования. Если же у вашего ребенка только небольшой синяк и он чувствует себя достаточно хорошо, чтобы продолжить игру, и вы, и врач неотложной помощи будете считать, что в рентгене нет необходимости. Вероятность предварительного обследования перед тестированием, что рука сломана, низкая, и подвергать вашего сына рентгену неэффективно как с экономической точки зрения, так и с точки зрения вероятности изменения исхода болезни.
Какой же должна быть вероятность обнаружения отклонений с помощью тестирования, прежде чем мы дадим направление на анализ? Это зависит от теста, его рисков и стоимости. Измерение артериального давления не связано с риском, и стоимость его минимальная, поэтому мы делаем это каждому. Липидная панель не имеет практически никакого риска, и ее стоимость очень небольшая, значит, мы рекомендуем этот тест для всех взрослых. При этом катетеризация сердца для проверки сердечных артерий является инвазивной и дорогой и она должна выполняться только тогда, когда мы предполагаем высокую вероятность выявления ишемической болезни сердца, что может потребовать стентирования или шунтирования.
Чувствительность
Чувствительность теста относится к способности обнаружить болезнь, если у человека имеются ее симптомы. Практически ни один тест не является на 100 % чувствительным. Но вы хотите убедиться, что тест имеет чувствительность, которая достаточно высока, чтобы позволить вашему врачу поставить правильный диагноз.
Специфичность
Специфичность – это вероятность того, что положительный результат теста правильный и человек действительно имеет симптомы, которые мы повергаем оценке. Опять же, мы хотим, чтобы этот показатель был высоким. Когда тест положительный, но у человека нет заболевания, мы называем результат ложноположительным. При этом наше ошибочное предположение, что у человека есть проблемы, может привести к дальнейшему тестированию и инвазивным процедурам. Именно это и произошло с Дженис Левин. Тест, в результате которого много ложноположительных результатов, считается тестом, который имеет низкую специфичность.
Какие нужно задать вопросы, прежде чем делать какой-либо сердечный тест
Правильно примененные сердечные тесты выявляют заболевание, дают возможность рано начать лечение, предотвращают инфаркты и сохраняют жизнь. Но если они также используются слишком часто, то могут подвергать больных ненужному риску. Прежде чем делать какие-либо медицинские анализы помимо измерения артериального давления и липидного профиля, получите ответы на шесть вопросов, чтобы убедиться, что этот тест вам необходим.
Наличие какого заболевания мы ищем?
Какова вероятность правильности данных предварительного обследования, что это заболевание у пациента имеется?
Какова чувствительность теста (способность обнаружить заболевание) для конкретного пациента?
Какова специфичность теста для конкретного пациента (вероятность того, что положительный результат теста правильный)?
Каковы риски теста?
Какая польза от такого тестирования?
• Как он изменит лечение?
• Это улучшит здоровье пациента?
Дополнительный скрининг сердечно-сосудистой системы у бессимптомных пациентов
Все должны знать свое давление, уровень холестерина в крови и ИМТ. Но нужна ли вам дополнительная информация? Если у вас нет диагностированной болезни сердца, полезно было бы пройти стресстест или КТ для того, чтобы убедиться, что ваши артерии в порядке? Ответ почти всегда «нет». Возникают серьезные разногласия, когда речь заходит о скрининге сердечно-сосудистой системы у бессимптомных пациентов. Должны ли мы учитывать факторы риска для оценки вероятности того, что у человека есть ишемическая болезнь сердца, или же должны получить дополнительные визуальные исследования, или делать стресс-тест всем и всегда, чтобы определить, нет ли у них ишемической болезни сердца?
Американская коллегия кардиологов и Американская кардиологическая ассоциация рекомендуют использовать подсчет баллов факторов риска у бессимптомных пациентов, оставляя более сложное и инвазивное тестирование только для тех, у кого имеются конкретные признаки и симптомы ишемической болезни сердца. Мы можем получить хорошее представление о вероятности того, что пациент уже имеет или у него будет развиваться ишемическая болезнь сердца, на основании простых показателей, таких как возраст, пол, курение, артериальное давление, липидные показатели, наличие диабета и семейного анамнеза. Некоторые группы суперэнергичных фанатичных лекарей, большинство из которых материально заинтересованы, назначают высокотехнологичные визуализированные исследования, чтобы определить наличие атеросклероза практически у всех бессимптомных пациентов. Мы на стороне Американской коллегии кардиологов и Американской кардиологической ассоциации в том, что было бы безответственно, вредно и дорого подвергать каждого взрослого ряду визуализированных исследований сердечно-сосудистой системы. Уровень ложноположительных результатов у бессимптомных пациентов достаточно высок, так что большинство пациентов без симптомов, но с ненормальными визуальными анализами не имеют какого-либо существенного коронарного заболевания, которое выявляется с помощью катетеризации сердца.
Вспомните, почему мы назначаем медицинские анализы в первую очередь. Как отмечают редакторы престижных «Архивов внутренней медицины», мы не назначаем анализы, «чтобы удостовериться», «на всякий случай» или «просто, чтобы знать». Мы назначаем анализы, чтобы руководствоваться ими в лечении. Эти редакторы поэтому рекомендуют руководствоваться принципом «лучше меньше, да лучше»: «Если тест не является достаточно точным для изменения руководства лечением в конкретных условиях, его делать не стоит».
Скажем, мы осматриваем шестидесятилетнего пациента, у которого нет боли в груди или иных симптомов болезни сердца. Но у него есть факторы риска, включая диабет, высокое давление и повышенный уровень «плохого» холестерина. Мы будем рекомендовать полезный для сердца рацион, физические упражнения, медикаментозное лечение его высокого давления и статин для снижения у него уровня холестерина ЛПНП. Некоторые практикующие врачи также назначают КТ сердца, чтобы определить, нет ли у него на самом деле ишемической болезни. Этот тест требует внутривенного введения контрастного вещества (которое может вызывать аллергические реакции и проблемы с почками) и воздействия радиации (что увеличивает долгосрочный риск рака). Кроме того, это анализ дорогой.
Предположим, мы назначаем КТ, и этот анализ показывает, что у пациента действительно есть ишемическая болезнь сердца. Мы все равно назначили бы полезный для сердца рацион, физические упражнения, лечение высокого давления и статин – именно то, что мы рекомендовали, основываясь на его факторах риска. У этого бессимптомного пациента КТ никак не изменило терапии, не улучшило прогноза. На самом деле оно облегчило его бумажник – страховые компании редко покрывают стоимость этого теста от 500 до 1000 долларов.
Конечная цель скрининга бессимптомных людей на ишемическую болезнь сердца – предотвратить клиническое течение заболевания и смерть, и у нас сейчас нет доказательств, что скрининг предлагает какие-либо выгоды для бессимптомных пациентов. Наши коллеги в других областях медицины сделали аналогичные наблюдения: скрининг-тесты не предотвращают смертность ни от меланомы, ни от рака простаты. Почему именно так? Две ключевые проблемы – это избыточная диагностика и избыточное лечение. Тесты могут сказать нам, есть у человека заболевание, но они не могут сказать нам, умрет ли этот человек, если его оставить в покое, именно от этой болезни. Поэтому мы проводим дополнительные проверки и процедуры у всех с положительным скринингом, подвергая их риску. Мы не можем рекомендовать рутинную визуализацию сердечных артерий у людей, когда нет доказательств, подтверждающих ее пользу.
Теперь вернемся к отдельным тестам. Воспользуйтесь этим разделом, чтобы понять, какие тесты рекомендует ваш врач. Прежде чем вы пройдете какой-нибудь тест, помните, что нужно получить ответы на шесть ключевых вопросов, чтобы помочь определить, является ли этот тест правильным для вас.
Электрокардиограмма
Что она измеряет:
• сердечный ритм и скорость.
Кому следует это делать:
• всем, у кого бывает боль в груди или подозревается болезнь сердца.
Один из старейших тестов в современной медицине, электрокардиограмма (ЭКГ), остается полезным на протяжении более чем столетия после ее разработки. Вы не сможете пройти по коридору кардиологической клиники, чтобы не встретиться с лаборантом, везущим портативный аппарат ЭКГ.
ЭКГ состоит из двенадцати отдельных электрических сигналов, записанных с разных местоположений. Это обеспечивает двенадцать разных изображений электрической активности сердца, почти как осматривание скульптуры с разных сторон для того, чтобы оценить все произведение. Если вы находитесь в больнице, ваш монитор ЭКГ обычно показывает два или три из этих изображений, предоставляя достаточно информации для врачей и медсестер, чтобы знать, есть ли у вас изменения пульса и ритма.
Что мы можем узнать из ЭКГ? Электрокардиограмма может подтвердить, что естественный водитель сердечного ритма функционирует нормально, что электрическая система сердца проводит импульсы в обычном порядке. Если электрический импульс задерживается или блокируется во время проведения через сердце, то у пациента диагностируется блокада сердца и ему может потребоваться имплантируемый кардиостимулятор. Если сердцебиение неровное, присутствует аритмия; ЭКГ может определить, влияет ли это отклонение на верхние отделы сердца (предсердия) или нижние отделы сердца (желудочки).
Мы диагностируем фибрилляцию предсердий, наиболее распространенную аритмию предсердий, когда наблюдаем на ЭКГ быстрые и нерегулярные импульсы. ЭКГ также показывает, когда пациент страдает от желудочковой тахикардии, потенциально смертельного состояния, в котором нижние отделы сердца (желудочки) бьются слишком быстро. Мы можем также использовать ЭКГ для выявления желудочковых экстрасистол (ЖЭС), одного из наиболее распространенных видов сердечной аритмии. Когда-то думали, что они представляют собой серьезное нарушение, теперь мы знаем, что большинство ЖЭС не серьезны и не угрожают жизни, хотя могут вызывать учащенное сердцебиение, наличие дополнительных ударов сердца.
Поскольку аритмии часто происходят случайно, мы иногда назначаем тест, называемый «холтеровским монитором», чтобы зафиксировать аритмию, которую можем пропустить на рутинной тридцать второй ЭКГ. «Холтеровский монитор» состоит из ЭКГ электродов и портативного регистратора, который пациент носит 24–48 часов. Пациенты ведут дневник, описывая симптомы, так чтобы мы смогли соотнести ЭКГ с нарушениями симптоматики. Иногда аритмия возникает настолько редко, что «холтеровский монитор» не может зафиксировать эпизод за этот период. В таких случаях мы вооружаем пациента регистратором событий, устройством, которое носят в течение нескольких дней или даже недель. Всякий раз, когда чувствует симптомы, пациент активирует регистратор для отображения этого события на ЭКГ.
ЭКГ – это наш самый важный инструмент в диагностике сердечного приступа (инфаркта миокарда). Когда пациент доставляется в отделение неотложной помощи с болью в груди, ЭКГ должна быть снята в течение 5 минут.
Характерные изменения на ЭКГ позволяют нам диагностировать острый инфаркт и, возможно, указывают на необходимость экстренной катетеризации сердца для того, чтобы открыть просвет заблокированной коронарной артерии. Если изменения на ЭКГ являются менее заметными, мы можем принять пациента в больницу для анализов крови и мониторинга, чтобы исключить инфаркт.
После тяжелого сердечного приступа ЭКГ, как правило, остается измененной навсегда. Это создает проблему для некоторых пациентов, потому что во время следующего попадания в отделение неотложной помощи врач может неправильно истолковать старые изменения на ЭКГ как показатель нового инфаркта. Если у вас был сердечный приступ (инфаркт), рекомендуется иметь при себе (в бумажнике) миниатюрную версию своей ЭКГ, чтобы дать врачам возможность сопоставить новую ЭКГ с прежней.
Сегодня ЭКГ остается важнейшим инструментом в диагностике сердечных заболеваний, давая возможность врачам диагностировать нарушения сердечного ритма, инфаркт и целый ряд других заболеваний. Она недорогая, и ее можно снять в течение нескольких минут практически в любой обстановке. Хотя и заменяемая более современными тестами для некоторых состояний, обычная ЭКГ, вероятно, будет использоваться следующие сто лет.
ЭХОКГ И СУДОВЕРФЬВ мае 1953 г. у двух шведских ученых, врача и физика, возникла потрясающая идея. Что, если звуковые волны могут отражаться от сердца, а эхо отраженных звуковых волн использовать для построения зрительного образа работающего сердца? Они нанесли визит на местную судоверфь в Мальмё, Швеция, где компания получила инструмент, в котором используются ультразвуковые или высокочастотные звуковые волны, для испытания материалов на производственные дефекты. Используя все свое обаяние, ученые убедили компанию дать им взаймы ультразвуковое оборудование на выходные.Доктор Инге Эдлер поместил промышленное ультразвуковое устройство на грудь пациента и посмотрел на экран. Он был поражен! Он мог видеть отражение структуры бьющегося сердца. Никто никогда ничего подобного не видел. В тот момент и родилась эхокардиография. Ученые были вынуждены вернуть ультразвуковое оборудование в конце выходных, но вскоре у кардиологов были свои эхо-машины. Шесть десятилетий после этого открытия у нас ультразвуковое оборудование лучше, чем на средней верфи, а эхокардиография является одним из наших важнейших тестов в лечении сердечно-сосудистых заболеваний.
Эхокардиография
Что она оценивает:
• структуру сердца, способность сердца перекачивать кровь и функции клапанов.
Кто должен проходить исследование:
• все с проблемами сердечных клапанов или с шумом в сердце, снижением сердечной функции или с сердечным приступом (инфарктом) в анамнезе.
Оборудование для ЭхоКГ заметно эволюционировало за те десятилетия, что прошли с того времени, когда Эдлер впервые разместил промышленное ультразвуковое оборудование на грудной клетке пациента. Современные эхо-машины производят невероятно подробные снимки отделов сердца, клапанов и других сердечных структур. Как правило, передающая камера, размером с кулак, называемая преобразователем, помещается у пациента на груди, посылая и получая высокочастотные звуковые волны. Поскольку звуковые волны плохо передаются по воздуху, мы покрываем преобразователь желеобразной жидкостью, чтобы обеспечить хорошую передачу ультразвуковой энергии на стенку грудной клетки. Пациенты переворачиваются на левый бок, чтобы приблизить сердце к грудной стенке. Лаборант ЭхоКГ крепко прижимает преобразователь в разных местах, чтобы получить разные виды сердца; эта процедура может вызывать небольшой дискомфорт. Ультразвуковые волны отражаются от структур сердца назад к преобразователю, а сложная электронная система производит движущееся изображение четырех отделов сердца: правого и левого предсердия, правого и левого желудочка. Из них левый желудочек наиболее важный, так как он функционирует как основная насосная камера сердца. Поскольку ультразвуковое изображение сердца является движущимся изображением, мы можем оценить сокращение конкретных сердечных стенок и определить области повреждения от сердечного приступа (инфаркта). Расположение аномалии в движении сердечной стенки указывает врачу-кардиологу конкретное место предыдущего повреждения от инфаркта или других заболеваний.
Если вы хотите запомнить хоть один показатель из вашей ЭхоКГ, это должна быть ваша фракция выброса (ФВ), которая отражает общую функцию левого желудочка, вычисленная в процентах по крови, которую он выталкивает во время каждого сердцебиения. В норме около 60 % крови выбрасывается из левого желудочка в течение одного сокращения сердца; нижний предел нормальной фракции выброса составляет примерно 50 %. Фракция выброса в диапазоне 35–45 % считается умеренной дисфункцией, а значения менее 35 % говорят о более серьезных нарушениях. У больных с застойной сердечной недостаточностью или приобретенными пороками сердца мы пристально следим за ФВ с течением времени с периодическим выполнением ЭхоКГ. У пациентов с сердечной недостаточностью низкая или пониженная ФВ может указывать на необходимость дополнительной лекарственной терапии или заставляет нас вставлять имплантируемый дефибриллятор сердца для устранения опасного сердечного ритма, который часто встречается у пациентов с тяжелыми сердечными повреждениями. У пациентов с приобретенным пороком сердца снижение фракции выброса часто указывает на то, что настало время для операции на сердечном клапане для его восстановления или замены.
Эхокардиография играет уникальную роль в диагностике проблем сердечных клапанов. Мы оцениваем структуру и движение клапанов сердца с использованием адаптации ультразвукового обследования сердца, известного как допплеровская эхокардиография. Допплеровская эхокардиография и новомодная физика позволяют определить наличие и размер кровотока, проходящего через клапаны сердца, и интенсивность их сужения. Эти наблюдения помогают нам решать, когда рекомендовать операцию на сердечном клапане.
Хотя мы можем получить достаточно хорошее эхо-изображение у большинства пациентов, некоторые факторы ограничивают качество эхокардиографического обследования, в том числе расстояние между преобразователем на грудной клетке и сердцем. Пациенты, страдающие ожирением, и больные с хронической обструктивной болезнью легких (ХОБЛ) создают серьезные проблемы. Для улучшения качества изображения врачам нужно найти способ поместить преобразователь в жидкую среду поближе к сердцу. Пищевод, проходящий прямо за задней стороной сердца, является для этого идеальным местом. Размещая маленькие ультразвуковые датчики в местах, предназначенных для прохождения по пищеводу, врачи изобрели процедуру, названную трансэзофагальной эхокардиографией. Мы выполняем этот тест, когда нам нужны изображения структур сердца с высоким разрешением. Например, если обычная ЭхоКГ показывает, что клапан «протекает», но мы никак не можем определить, достаточно ли он «протекает», чтобы потребовалась хирургическая операция, мы можем выполнить трансэзофагальную ЭхоКГ, чтобы получить изображение лучшего качества. Мы успокаиваем пациента седативными средствами и проводим местную анестезию горла, а затем вводим эхо-датчик через рот в пищевод и направляем его к сердцу. Изображения, которые мы получаем, обеспечивают невероятно подробные снимки сердечных структур. Хотя пациенты часто испытывают опасения по поводу этого тестирования, большинство из них не находят процедуру особенно неприятной. В большинстве случаев качество диагностической информации стоит минимального дискомфорта.
Эхокардиография является необходимым инструментом для современных кардиологов и кардиохирургов. Одна из самых важных причин, почему эхокардиография настолько популярна, – это возможность производить подробные изучения сердца без облучения. Как знает любая женщина, которая была беременна, ультразвук безопасен. Нет никаких известных побочных эффектов ультразвуковой энергии того типа и интенсивности, которые используются в эхокардиографии.
Несмотря на свою огромную ценность, эхокардиография слишком часто используется во многих сердечно-сосудистых практиках. Поскольку процедура щедро компенсируется, многие врачи приобрели эхо-машины для своих кабинетов и выполняют ультразвуковое обследование без надлежащих клинических причин для этого. Пациенту трудно судить, насколько эхо-обследование для него целесообразно, но мы призываем вас спрашивать прямо, почему данное исследование вам назначается и как его результаты повлияют на ваше лечение в будущем.
Стресс-тест
Что он оценивает:
• вероятность того, что у человека имеется закупорка коронарных артерий.
Кто должен проходить этот тест:
• пациенты с болью в груди и умеренным риском ишемической болезни сердца;
• пациенты, перенесшие инфаркт (перед возобновлением полной активности и физических упражнений).
После стандартной ЭКГ стресс-тесты, вероятно, наиболее распространенные исследования, используемые для пациентов с диагностированной или подозреваемой ишемической болезнью сердца. В простейшей форме нагрузочный тест включает ходьбу по беговой дорожке, в то время как врач или лаборант контролирует непрерывную ЭКГ, чтобы увидеть, как работает сердце при физической нагрузке.
Как мы проводим стандартный стресс-тест
Мы следуем стандартному алгоритму, когда создаем нагрузку на сердце. Наиболее распространенный подход, известный как протокол Брюса, начинается с беговой дорожки, установленной на 2,7 километра в час и 10-градусный наклон. С трехминутными интервалами мы увеличиваем как скорость беговой дорожки, так и наклон, заставляя сердце работать под большей нагрузкой. Протокол Брюса включает десять дискретных этапов, достигая самой высокой скорости до 12 километров в час и наклона 28 градусов. Ни один из пациентов не достигает 10-го этапа, уровня, зарезервированного для спортсменов мирового класса. Пациенты в хорошей форме, как правило, достигают 4-го или 5-го этапа, где скорость бывает от 6,8 до 8 километров в час, соответственно с наклоном 16 или 18 градусов. Для людей с серьезными недостатками способности к физическим нагрузкам мы изменяем протокол Брюса начиная с 2,7 километра в час, но с нулевым наклоном.
Врачи используют различные критерии, позволяющие определить, когда нужно прекращать стресс-тест. Возьмите с собой на стресс-тест теннисные туфли. Но не волнуйтесь, никто не позволит вам продолжать идти, пока вы не рухнете от усталости в лужу пота. Некоторые врачи предпочитают «ограниченный симптомами» тест, когда пациент упражняется как можно дольше, останавливаясь, только если появляется боль в груди (но не до утомления). Другие испытательные лаборатории заканчивают тест, когда пациент достигает целевого пульса, как правило, 85 % от максимальной прогнозируемой частоты сердечных сокращений для возраста и пола пациента. Этот показатель снижается с возрастом – пожилой пациент просто не может достичь частоты сердечных сокращений, которой он мог бы достичь в более молодом возрасте.
Будь тест на беговой дорожке ограничен симптомами или частотой сердечных сокращений, главной его целью является нагрузка на сердце, чтобы определить, присутствует ли блокирование коронарных артерий. Стресс-тест имеет три возможных результата: положительный, отрицательный или сомнительный. Мы считаем, что стресс-тест будет положительным (аномальным), если во время физической нагрузки происходят какие-то изменения ЭКГ, которые обычно ассоциируются с присутствием блокады коронарных артерий. В определении, является ли тест положительным, врач может также рассмотреть вопрос, испытывает ли пациент боль в груди, похожую на симптомы, которые стресс-тест должен был изначально оценивать. Однако, строго говоря, только наличие изменений ЭКГ, а не симптомов считается убедительным доказательством ненормального стресс-теста.
Положительные результаты показывают, что непроходимые коронарные артерии не могут обеспечить достаточного притока крови для удовлетворения потребностей сердца. Если не возникает боли в груди и изменений ЭКГ, мы говорим, что тест отрицательный (нормальный). У нас остается третья категория, сомнительная, результата стресс-теста с легкими изменениями ЭКГ, которых не совсем достаточно, чтобы окончательно судить о том, что имеется закупорка коронарных артерий.
Недостатки стресс-теста
Стресс-тесты часто неточны. Понимание их недостатков необходимо для хорошо информированных больных, потому что неправильный тест может привести к серьезным непреднамеренным последствиям. Вспомните наши предыдущие обсуждения терминологии анализов. Мы можем применить эти принципы, чтобы определить недостатки стресс-теста и знать, когда его уместно применять.
У пациентов со значительной блокадой коронарных сосудов будет только около 65 % положительных (аномальных) стресс-тестов; это означает, что чувствительность теста составляет лишь 65 %. Таким образом, 35 % пациентов с сильной блокировкой коронарных сосудов будут иметь отрицательный стресс-тест, точнее, ложноотрицательный. И, наоборот, при положительном стресс-тесте этот результат является правильным только в примерно 70 % случаев. Значит, специфичность стресс-теста составляет 70 %. Для 30 % пациентов с положительным стресс-тестом, у которых потом определят отсутствие закупорки коронарных артерий, результат стресс-теста ложноположительный.
Как вы помните из истории Дженис Левин, ложноположительный результат является наиболее проблематичным типом ошибки, поскольку может привести к дополнительному тестированию и серьезным осложнениям.
Поскольку стресс-тест имеет относительно низкую чувствительность и специфичность, мы должны применять его с осторожностью. Но врачи назначают стресс-тесты слишком часто в ситуациях, когда такой тест не принесет никакой пользы. Возьмем сорокапятилетнего мужчину без симптомов с нормальным уровнем «плохого» холестерина и нормальным давлением, который решил проконсультироваться со своим врачом перед началом осуществления программы физических упражнений. Врач настаивает на нагрузочном тесте, чтобы убедиться, что энергичные физические упражнения безопасны для пациента.
Стресс-тест не в норме, и врач и пациент сталкиваются с дилеммой – как быть дальше?
В этой ситуации большинство врачей выбирают катетеризацию сердца, которая, как правило, не показывает никакой блокады. Сияющий врач сообщает хорошую новость, и пациент успокаивается. Но давайте на минуту вернемся назад. Пациент прошел ненужный и инвазивный анализ (к счастью, без осложнений), который стоит тысячу долларов. Врачи повторяют этот сценарий сотни тысяч раз в год.
Вспомните, ведь полезность теста определяется его чувствительностью, его спецификой и претестовой вероятностью того, что у пациента есть именно такое заболевание. Проблема с этим конкретным пациентом состоит в низкой претестовой вероятности ишемической болезни сердца. Без симптомов и факторов риска наш сорокапятилетний мужчина имеет менее чем 2 %-ную вероятность ишемической болезни сердца, но он все равно подвергся стресс-тесту. К счастью, все закончилось хорошо. Допустим, однако, что мы сталкиваемся с 100 такими, как он, мужчинами. На основании их профилей факторов риска только у двоих на самом деле будет блокирование коронарных артерий. Но если мы проведем стресс-тесты у всех ста, у тридцати из них стресс-тест будет положительным (аномальным). Почему? Вы помните, что специфичность стресс-теста лишь 70 % (30 % ложноположительных результатов). Кроме того, с чувствительностью 65 % только у одного из двоих мужчин, который, собственно, и имеет болезнь, будет положительный стресс-тест. Следовательно, если мы подвергнем стресстесту 100 сорокапятилетних мужчин, которые не имеют симптомов и факторов риска, 31 человек будет иметь положительный результат, но только у одного из них на самом деле будет закупорка коронарных артерий; для остальных тридцати результат неправильный. Что еще хуже, многие из этих пациентов впоследствии будут проходить дополнительные ненужные процедуры, такие как катетеризация сердца.
Теперь давайте рассмотрим противоположный пример, стресс-тест у человека с большой вероятностью заболевания коронарных артерий. Делать такой тест этому человеку имеет смысл, верно? Не верно! Возьмем пятидесятипятилетнего человека с болью в груди во время физической нагрузки. Он курит, у него диабет, высокий уровень холестерина и высокое давление. Его претестовая вероятность ишемической болезни превышает 80 % до того, как его поставили на беговую дорожку для стресс-теста. Если у нас 100 таких мужчин, 80 из них будут иметь ишемическую болезнь сердца. Опираясь на то, что мы уже знаем о чувствительности и специфичности стресс-теста, эта процедура будет правильно диагностировать коронарную болезнь сердца у пятидесяти двух, не будет в состоянии обнаружить эту болезнь у двадцати восьми и даст ложноположительный результат еще у шести – не слишком хорошие показатели, учитывая, что, основываясь только на симптомах и факторах риска, мы уже знали, что у 80 % из этих людей коронарные артерии блокированы.
Из этих двух примеров вы можете сделать вывод, что стресс-тест плохо работает у пациентов как с низкой претестовой вероятностью блокирования коронарных сосудов, так и с высокой претестовой вероятностью ишемической болезни сердца. Стресс-тест является наиболее ценным для пациентов с промежуточной вероятностью ишемической болезни сердца. Примерно половина таких пациентов на самом деле будет иметь болезнь, а половина – нет. Если стресс-тест положительный, мы часто продолжаем тестирование, потому что стресс-тест вне нормы повышает вероятность определения ишемической болезни сердца. У пациентов с нормальным стресс-тестом вероятность наличия ишемической болезни слабая.
Хотя стресс-тест редко бывает необходим для пациентов без симптомов или пациентов с высокой вероятностью заболевания, существуют некоторые исключения. Мы рекомендуем проведение стресстеста для людей определенных профессий, где внезапный сердечный приступ может подвергнуть риску других людей, таких как пилоты коммерческих авиалиний и водители школьных автобусов. Для всех остальных ограничиваем проведение стресс-теста пациентами с симптомами и средней вероятностью ишемической болезни сердца.
Стресс-тест после инфаркта
После инфаркта мы проводим пациенту модифицированный стресстест. Полный ограниченный симптомами тест, который доводит пациента до 85 % прогнозируемого максимального пульса, не считается безопасным в первые несколько дней или недель после инфаркта, но модифицированный стресс-тест, который прекращается, когда пациент достигает 70 % максимального пульса, оказался весьма полезным. Мы пользуемся этим тестом, чтобы убедить и себя и пациента, что ему будет безопасно покинуть больницу и вернуться к нормальной повседневной деятельности. Для большинства людей общие виды деятельности, такие как ходьба, прием ванны или сексуальная активность, редко повышают ЧСС более чем на 70 % прогнозируемого максимума. Поэтому успешное завершение стресс-теста, ограниченного 70 % прогнозируемого максимального пульса, говорит о том, что у человека после выписки не будут возникать боль в груди или другие симптомы. Затем, примерно через шесть недель после сердечного приступа, мы выполняем полный стресстест, ограниченный симптомами, и прекращаем его по достижении 85 % максимального прогнозируемого пульса, чтобы убедиться, что пациент может участвовать в деятельности без ограничений.
Стресс-тест после шунтирования или стентирования
Некоторые врачи назначают регулярные ежегодные стресс-тесты больным с диагностированной ишемической болезнью сердца, которые подвергались ангиопластике (стентированию) или шунтированию, чтобы определить, не возобновилась ли ишемия. Мы не рекомендуем такой подход. Ежегодный стресс-тест у таких пациентов даст несколько ложноположительных результатов, что приведет к ненужной катетеризации сердца, а в некоторых случаях к ненужной ангиопластике. Кроме того, поскольку все пациенты после ангиопластики или шунтирования и так должны принимать аспирин и препараты для снижения уровня холестерина и давления, положительный стресс-тест не станет руководящим принципом в лекарственном лечении. Подход бдительного ожидания после шунтирования или стентирования более благоразумный, чем повторный ежегодный стресс-тест. Мы тщательно интервьюируем этих пациентов о наличии или отсутствии симптомов и оставляем стресс-тест для тех, у кого снова возникает боль в груди.
Специальные стресс-тесты
Радионуклидный стресс-тест
Несколько десятилетий назад, признавая недостатки стандартного стресс-тестирования, ведущие ученые разработали методы для повышения точности результатов стресс-теста. Мониторинг ЭКГ во время теста на беговой дорожке – косвенный подход для выявления дефицита притока крови к сердечной мышце, поэтому искали способ непосредственной визуализации перфузии крови в сердечных стенках. В конце концов появились методики, использующие радиоактивные изотопы, как наиболее точный метод, чтобы «увидеть» кровоток в сердечной мышце.
Известная как радионуклидный стресс-тест, эта процедура начинается с нагрузки на беговой дорожке (иногда на велотренажере) как стандартный стресс-тест. Потом на пике нагрузки пациенту внутривенно вводят небольшое количество радиоактивного изотопа (трейсер) и немедленно помещают его в сканирующее устройство. Трейсер, проходя по крови, попадает в коронарные артерии, потом радиоактивный изотоп добирается до сердечной мышцы. Чем больше приток крови к сердцу, тем больше радиоактивного изотопа собирается в этой области сердца. Области с нарушением кровотока во время выполнения физических упражнений не воспринимают трейсер и на авторадиограмме изображаются в виде «холодных» точек.
Существует две основных причины, почему у человека могут появляться холодные места при первом радионуклидном сканировании. Во-первых, в области, где трейсер воспринимается мало или вообще не воспринимается, может находиться шрам от старого инфаркта. В этом случае, если у сердечной мышцы в этой зоне нет живой ткани, трейсер вообще никогда не будет восприниматься. И наоборот, холодное место на первом сканировании, возможно, представляет собой область живой мышцы со снижением кровотока от закупорки коронарных сосудов. В этом случае сердечная мышца жива, но не получает достаточного притока крови во время нагрузок, чтобы воспринимать радиоактивный изотоп.
Для того чтобы провести различие между этими двумя возможностями, мы проводим второе сканирование после того, как пациент восстановится от физических нагрузок, чтобы посмотреть, что происходит в любой области, где был дефицит притока крови во время первого сканирования. Если холодное пятно представляет собой постоянное повреждение сердечной мышцы (старый инфаркт), на втором сканировании продолжает демонстрироваться отсутствие поглощения трейсера в этой зоне. Если, однако, холодное пятно представляет собой живую ткань, которая недостаточно снабжается кровью во время нагрузки, такое холодное место заполняется трейсером при повторном сканировании. Мы называем постоянные холодные места «постоянным» дефектом, а область, которая воспринимает трейсер при повторном сканировании, «обратимым» дефектом. Дифференциация основных и обратимых дефектов является очень ценной как для кардиологов, так и для кардиохирургов. Восстановление кровотока посредством стента или шунтирования не пойдет на пользу при постоянном дефекте, но, скорее всего, окажет существенную помощь, если дефект является обратимым.
Позитронно-эмиссионная томография
Иногда мы обманываемся радионуклидным стресс-тестом. В некоторых случаях закупорка коронарных сосудов бывает настолько серьезной, что такая область сердца выглядит как постоянный дефект при повторном сканировании, хотя сердечная мышца в этой области жива. Выявление таких областей очень важно, поскольку восстановление кровотока посредством шунтирования может привести к восстановлению функционирования сердечной мышцы. Если мы подозреваем такой сценарий, то проводим еще один тип радионуклидного сканирования, известный как позитронно-эмиссионная томография (ПЭТ). Этот тип сканирования определяет живые ткани в сердце, даже если их кровоснабжение плохое. Область с плохой циркуляцией крови, но с усилением поглощения специального ПЭТ-трейсера представляет собой живую сердечную мышцу, которая может нормально сокращаться, если снабжается кровью. Мы используем такой вид сканирования у пациентов с сильно сниженной функцией сердца, чтобы определить, улучшит ли функцию сердца увеличение коронарного кровотока путем стентирования или операции шунтирования.
Эхо-стресс-тест
Мы также можем использовать для повышения точности стресстеста эхокардиографию. Мы производим ЭхоКГ в покое, затем следуют нагрузки на беговой дорожке или велотренажере с повторной ЭхоКГ, выполняемой во время пика нагрузок. Эхо-стресс-тест выискивает участки сердечной мышцы, которые в покое работают хорошо, но плохо сокращаются во время нагрузки, лучше, нежели визуализация кровотока в ядерном стресс-тесте. Сердечная мышца с ограниченным кровоснабжением не сокращается энергично при физической нагрузке во время упражнений. Поэтому области, которые плохо сокращаются во время физической нагрузки при прохождении ЭхоКГ, скорее всего, снабжаются кровью заблокированной коронарной артерией.
Химический стресс-тест
При разработке радионуклидного и эхо-стресс тестов возникла дилемма: как быть с больными, которые не могут заниматься физическими упражнениями из-за артрита или других ограничений? Решение включает в себя применение препаратов, имитирующих эффекты физических упражнений, процедуры под названием химический стресстест. Подробности о том, как действуют эти препараты, не важны, но есть несколько проблем, которые вы должны понять. Один из препаратов, используемых при химическом стресс-тесте, может вызывать обострение астмы, поэтому обязательно сообщите своему врачу, если у вас имеется болезнь легких. Кроме того, кофеин может блокировать эффекты препаратов, поэтому не пейте напитков с кофеином за 24 часа до начала теста. Если вы курите, не используйте никотинсодержащие продукты (в том числе бездымный табак) за 8—12 часов перед тестом. Имейте в виду, что стресс-тест с нагрузкой превосходит по точности химический стресс-тест, так что не отказывайтесь от физических упражнений, если только вы действительно лишены возможности ходить по беговой дорожке или использовать велотренажер.
Лучше ли радионуклидный и эхо-стресс тесты?
Превосходят ли радионуклидный и эхо-стресс тесты старомодный тест, основанный на ЭКГ? Да, но это превосходство очень скромное. В сравнении друг с другом эхо– и радионуклидный стресс-тесты являются одинаково точными при условии, что команда, выполняющая каждый тест, квалифицированная и опытная. Некоторые больницы и поликлиники больше полагаются на один или другой. Если вам нужен стресс-тест, пройдите тот, который ваши врачи проводят повседневно. Самое главное, не думайте, что любой из этих тестов непогрешим. И эхо-, и радионуклидный стресс-тесты несколько лучше, чем регулярные ЭКГ-стресс-тесты, но и они часто бывают неточными.
Мы можем свести к минимуму ошибки при направлении на эти тесты нуждающихся в них пациентов. Но, как и в случае со стандартным стресс-тестом, врачи чрезмерно прибегают к радионуклидному и эхо-стресс тестам. Стимул для чрезмерного использования прежде всего экономический; оба типа исследований щедро оплачиваются. В самом деле, тестирование настолько прибыльно, что многие кардиологи получают значительную часть доходов от этих процедур визуализации.
Существуют и другие важные минусы, которые следует рассмотреть. Радионуклидные исследования подвергают пациентов радиации, достаточной, по мнению некоторых экспертов, чтобы значительно повысить риск развития рака. Как при эхо-, так и при радионуклидном стресс-тесте ложноположительный результат может привести к дальнейшим процедурам, а некоторые из них – инвазивные, как, например, катетеризация сердца. Будьте осторожны и тщательно обсудите преимущества и недостатки прохождения стресс-тестов, особенно если данное исследование выполняется в кабинете вашего врача. Вы должны быть особенно осторожны с повторными радионуклидными исследованиями, потому что они подвергают вас более высоким кумулятивным дозам радиации с соответствующим увеличением риска развития рака.
Катетеризация сердца
Что она оценивает:
• закупорку коронарных артерий.
Кому она требуется:
• пациентам с болью в груди, которая предположительно возникает от ишемической болезни сердца;
• пациентам с инфарктом определенного типа.
Каждый год в Соединенных Штатах мы проводим более 2 миллионов сердечных катетеризаций. Для пациента, подвергающегося катетеризации сердца в первый раз, подобное предложение может показаться страшным – вводить длинные трубки (катетеры) в отделы сердца и коронарные артерии. Однако пациенты, которые прошли эту процедуру, скажут вам, что это не так уж неприятно.
Перед катетеризацией мы даем пациентам легкое успокоительное. Затем впрыскиваем местный анестетик в паховую область (или запястье, если собираемся воспользоваться лучевой артерией на запястье, чтобы получить доступ к артериям туловища). После того как это место онемеет, мы вставляем в артерию различные типы трубок (катетеры) и продвигаем их под рентгеновским контролем в сердце и его артерии.
КАТЕТЕРИЗАЦИЯ СЕРДЦА, АНГИОПЛАСТИКА И СТЕНТИРОВАНИЕ: НОГА ИЛИ РУКА?Десятилетиями мы полагались на бедренную артерию в ноге в качестве нашего стандартного подхода, чтобы попасть в систему кровообращения и доставить катетеры к сердцу. Хотя этот подход и обычный, он имеет недостатки. При этой процедуре возникают некоторые неудобства. Кроме того, пациенты должны соблюдать осторожность после процедуры, часто приходится лежать часами, чтобы не задеть место укола в ноге. Это может быть очень неудобно, особенно для людей с болью в пояснице. Даже с мерами предосторожности в результате этой процедуры примерно у 1 из каждых 200 пациентов возникает кровотечение из бедренной артерии или ближайшей вены.В целях повышения безопасности пациентов и комфорта европейские кардиологи теперь выполняют большую часть процедур катетеризации сердца и стентирования через запястье. Введение катетеров в радиальную артерию на запястье (это артерия, где можно почувствовать пульс) снижает риск кровотечений до 1 % и менее. Однако эта процедура является более сложной для кардиолога. Она к тому же подразумевает воздействие радиации на больший участок организма, хотя ученые подсчитали, что увеличение излучения эквивалентно двадцати рентгенографиям грудной клетки, что представляет лишь небольшой риск для пациента. Мы поражены быстротой восстановления при процедуре через лучевую артерию. Если пациенту провели катетеризацию утром, к обеду он выглядит абсолютно нормально (за исключением бактерицидного пластыря на запястье).Сегодня в Соединенных Штатах таким методом проводится менее 10 % всех процедур по сравнению с 60 % в Европе. Если вам запланировали процедуру катетеризации или стентирования, спросите своего кардиолога, нельзя ли сделать это через запястье. Вы должны также осведомиться, имеет ли ваш врач опыт в проведении такого рода процедур.
Мы часто начинаем процедуру катетеризации с получения изображения левого желудочка, главной насосной камеры сердца. Мы впрыскиваем содержащий йод контрастный краситель в перекачивающий кровь желудочек и записываем рентгеновское «кино», показывающее, как сердце втягивает и выбрасывает краситель. Хотя сердце выбрасывает весь краситель за несколько сокращений, это короткое видео предоставляет нам достаточно информации, чтобы оценить функции сердца и рассчитать ФВ. Мы также получаем некоторое представление о функции митрального и аортального клапанов, хотя сердечные клапаны лучше обследовать с помощью ЭхоКГ.
ПЕРВАЯ КОРОНАРНАЯ АНГИОГРАФИЯ: СЕРИЯ СЧАСТЛИВЫХ СОБЫТИЙЭра обычной катетеризации сердца с коронарной ангиографией (рентген сердечных артерий) началась случайно. 30 октября 1958 г. безвестный и своенравный врач-кардиолог Кливлендской клиники, доктор Мейсон Сонис выполнял катетеризацию сердца, чтобы изучить у пациента порок аортального клапана (эхокардиография тогда еще не была доступна). В то время было запрещено вводить контрастный краситель в коронарные артерии. Врачи считали, что ввод йодсодержащего контрастного вещества в коронарные артерии вызовет фибрилляцию желудочков, смертельную аномалию сердечного ритма.Во время процедуры катетер доктора Сониса случайно скользнул в просвет правой коронарной артерии как раз в тот момент, когда он вводил контрастный краситель. Он выпустил краситель непосредственно в артерию. В ужасе доктор Сонис приготовился сделать разрез и открыть пациенту грудь, чтобы спасти его жизнь. Его помощники с волнением смотрели на монитор. С помощью красителя получилась ясная картина состояния коронарной артерии пациента. Тут сердце стало замедляться и в конце концов остановилось. Катастрофа!Но мгновение спустя сердце забилось снова. Больной пришел в себя и демонстрировал хорошее самочувствие.Большинство врачей того времени вздохнули бы с облегчением, радуясь, что не убили пациента, и поклялись бы больше никогда не повторять эту ошибку. Но только не Сонис. Поняв, что может получать четкие изображения коронарных артерий без вреда для пациентов, он начал сознательно вводить краситель в сердечные артерии для диагностики ишемической болезни сердца. Он убедил других в безопасности такой процедуры и ее возможностях для диагностики. Благодаря его усилиям произошла революция в медицине. И его счастливая ошибка пошла на пользу миллионам людей.
Процедура, впервые предложенная доктором Сонисом, теперь известна как коронарная ангиография. Специальным образом искривленные катетеры вставляются через пах, проходят через аорту и попадают в просвет коронарной артерии. Кардиолог впрыскивает контрастный краситель в коронарную артерию, одновременно делая рентгенографию сердца. Хотя современные контрастные красители гораздо менее токсичны, чем материал, используемый доктором Сонисом, они иногда заставляют сердце биться медленнее. Выполняющий катетеризацию может поэтому попросить вас покашлять, что помогает вывести краситель из коронарных сосудов и восстановить нормальный сердечный ритм. Типичная катетеризация сердца занимает от 15 до 30 минут, хотя подготовка и добавляет еще около получаса. После процедуры катетеры вынимаются, и врач держит артерию под давлением, чтобы остановить кровотечение. В некоторых случаях мы вставляем в артерию специальный тампон, чтобы предотвратить кровотечение.
Для интерпретации коронарных ангиограмм мы просматриваем видеоизображения и оцениваем тяжесть блокирования, выражаемую процентом сужения просвета. Таким образом, мы говорим, что полностью заблокированная артерия имеет 100 %-ный стеноз, а частично заблокированная артерия может иметь 50 %-ный стеноз. В большинстве случаев блокирование менее 75 % не считается ограничивающим кровоток, потому что боль в груди при физической нагрузке (стенокардия) обычно не возникает до тех пор, пока блокирование артерии не составит 75 % или более. Визуальное определение сужения просвета артерий бывает неточным и субъективным, и существует значительное непостоянство в толкованиях у разных наблюдателей. По этой причине, когда возможно и, в частности, если у вас есть проблемы, получите второе мнение относительно толкования вашей коронарной ангиограммы.
Хотя и инвазивная (она включает в себя прокол артерии и проталкивание катетеров до сердца), катетеризация сердца в современную эпоху вполне безопасна.
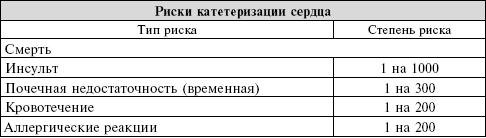
Аллергические реакции на контрастный краситель являются редкостью. В легких случаях у пациентов развивается сыпь. В более тяжелых случаях отек горла может вызвать закупоривание трахеи, что требует неотложных мер. Предварительная обработка антигистаминами и кортизоном может предотвратить некоторые из этих реакций. Те, у кого имеется аллергия на моллюсков, сталкиваются с повышенным риском развития аллергии на контрастный краситель. Если у вас есть аллергия на моллюсков или была реакция на предыдущий рентгеновский тест, в котором применялся краситель, сообщите об этом своему врачу.
Контрастный краситель способен также вызвать повреждение почек. Это осложнение обычно является обратимым процессом, но может задержать вашу выписку из стационара. Факторы, предрасполагающие к проблемам с почками, включают диабет, уже существующие болезни почек и обезвоживание. У пациентов с высоким риском мы часто применяем внутривенные вливания на протяжении ночи перед катетеризацией сердца, и почти все центры делают внутривенное вливание жидкости в течение нескольких часов после процедуры, чтобы вымыть из организма краситель. Врач может свести к минимуму ваш риск проблем с почками путем ограничения объема контрастного вещества, используемого во время процедуры. Обязательно сообщите своему врачу, если у вас диабет или проблемы с почками, и спросите, сможет ли он ограничить ваш контакт с потенциально вредным контрастным веществом.
Врачи выполняют слишком много катетеризаций сердца. Некоторые кардиологи предпочитают проводить ангиографию у большинства пациентов с болью в груди, независимо от того, типичны или нетипичны такие симптомы для стенокардии. Кардиологи, которые быстро переключаются на выполнение катетеризации, часто пугают своих пациентов предупреждениями о страшных последствиях, если катетеризацию не выполнить незамедлительно.
В действительности не каждому пациенту с болью в груди требуется катетеризация сердца. Срочная катетеризация необходима только больным, страдающим от острого инфаркта. Большинству остальных пациентов мы рекомендуем более осознанно принимать решения. Не позволяйте, чтобы вам поспешно делали процедуру, которая, возможно, и не нужна. Если у вас постоянная боль в груди, особенно если вы не госпитализированы, задайте вопросы о риске и пользе такой процедуры. Если у вас возникли сомнения, не стесняйтесь обратиться за вторым мнением. Не забывайте, что катетеризация сердца и стентирование коронарных артерий при стабильной стенокардии у пациентов не снижают риск смерти или инфаркта, так что вы можете потянуть время, чтобы обсудить все варианты со своим кардиологом или семейным врачом.
КТ сердца
Мы, американцы, любим нашу компьютерную томографию (КТ). Сейчас в Соединенных Штатах выполняется более 80 миллионов КТ в год, причем сканирование сердца представляет большую долю этой цифры.
СЛИШКОМ МНОГО КАТЕТЕРИЗАЦИЙ СЕРДЦАКогда у пациента обширный инфаркт, срочная катетеризация сердца с оценкой состояния коронарных артерий крайне необходима. Цель в том, чтобы открыть заблокированную артерию как можно скорее, и мы на самом деле считаем время от «двери до надувного баллона», что составляет число минут с того момента, как пациент попадает в дверь больницы, до тех пор, пока мы не вставим и не надуем баллон ангиопластики, чтобы открыть проем заблокированной артерии. Потерянные минуты убивают клетки сердечной мышцы, а быстрая катетеризация спасает жизнь.Мы не делаем такого блага, когда выполняем избирательную (несрочную) диагностическую катетеризацию сердца у больных с предполагаемой, но не подтвержденной ишемической болезнью сердца. Исследователи Университета Дьюка недавно делали критический обзор избирательных катетеризаций сердца почти у 400 тысяч пациентов. В каждом случае врачи сочли, что доказательства ишемической болезни сердца были достаточно сильными, чтобы оправдать эту инвазивную процедуру. Как часто они были правы? В 38 % случаев. У чуть более одной трети пациентов была обструктивная коронарная болезнь сердца.Мы можем лучше? Да. Перед назначением катетеризации сердца нам нужна вдумчивая и честная оценка вероятности того, что у человека действительно есть коронарная болезнь сердца. Есть ли характерная боль в груди? Есть ли у человека факторы риска развития ишемической болезни сердца? Поможет ли неинвазивный стресстест принять решение? Как ваш врач, так и вы должны задать несколько вопросов, прежде чем отправиться в лабораторию катетеризации сердца.
Внешне здоровые люди, не имеющие симптомов сердечных заболеваний, выстроились в очередь для радиационной КТ, ища доказательства, что у них в груди не скрывается тихий убийца. КТ, или компьютерная томография, использует рентгеновские лучи и сложные компьютеры для создания трехмерного, с высоким разрешением изображения организма. В то время как КТ десятилетиями использовали для проверки мозга, легких, органов брюшной полости, КТсканирование работающего сердца – относительно новое явление.
Основная проблема с КТ сердца состоит в том, что мы не уверены в том, как результаты анализа должны повлиять на лечение. Некоторые врачи утверждают, что обнаружение ишемической болезни сердца заставит их добавить к лечению статин или аспирин. Другие используют этот тест, чтобы определить, необходима ли катетеризация сердца. До сих пор у нас нет веских доказательств, чтобы поддерживать какую-либо из этих практик. И мы не имеем доказательств того, что КТ сердца повлечет изменения в лечении, предотвратит инфаркты или продлит жизнь. Несмотря на эти ограничения, КТ-сканирование сердца распространяется, как лесной пожар, и, как лесной пожар, производит значительные повреждения.
Врачи используют сканер КТ для двух разных типов тестов сердца: сканирования кальция и коронарной КТ-ангиографии.
Сканирование кальция
Коронарные бляшки, как правило, накапливают кальций, этот процесс описывается термином «склерозирование артерий», устаревшим названием ишемической болезни сердца. Одно из первых применений КТ сердца, сканирование коронарного кальция, определяет кальций в сердечных артериях. Чем больше кальция в коронарных сосудах, тем больше бляшек и болезней. Опираясь на нормы для своего возраста и пола, пациенты получают оценку коронарного кальция, который может быть в диапазоне от 0 (нет кальция) до более чем 400 (кальцинаты иногда связаны с блокированием коронарных сосудов).
Пациенты с повышенным показателем кальция, как правило, имеют повышенный риск инфаркта. Следовательно, им требуется больше усилий для изменения факторов риска. Но в целом мы рекомендуем такие шаги, как отказ от курения, регулярные физические упражнения, средиземноморская диета, соответствующие лекарства, – независимо от показателя кальция. Поэтому мы должны спросить, как высокий показатель кальция изменяет привычки пациента и течение болезни. Если человек уже следует здоровому образу жизни и посещает хорошего врача, ответ: он их никак не меняет.
Тем не менее у сканирования коронарного кальция появилась армия фанатичных приверженцев. Приобретая собственные томографы, кардиологи-предприниматели активно рекламируют оценку коронарного кальция. Многие пациенты проходят ежегодные тесты для того, чтобы отслеживать содержание кальция в коронарных сосудах. Такое последовательное или повторное сканирование не имеет никакого смысла, и его следует избегать. Наихудшим злоупотреблением являются рекламные щиты, рекламирующие такие вещи, как «особые услуги в День святого Валентина», предлагающие скидку, если вы проходите сканирование «вместе с вашим любимым(ой)». Такая псевдореклама шарлатанского средства от всех болезней в сочетании с отсутствием данных, свидетельствующих в пользу сканирования, уже оттолкнула толковых кардиологов, понимающих эту технологию. Наши рекомендации: пока воздержитесь от этого теста.
Коронарная КТ-ангиография
С помощью коронарной КТ-ангиографии врачи получают изображение коронарных артерий с использованием специализированного высокоскоростного КТ-сканера с высоким разрешением, а не с помощью катетеризации сердца. Вместо введения контрастного красителя непосредственно в коронарные сосуды краситель вводят внутривенно и получают изображения КТ, когда краситель проходит по коронарным артериям.
МЕДБРАТ СЕРДЕЧНОГО ОТДЕЛЕНИЯ ОКАЗАЛСЯ НА ОБЛОЖКЕ ЖУРНАЛА «ТАЙМ»Сорокадевятилетний дипломированный медбрат Майкл Факельман помог тысячам пациентов оправиться от болезни сердца. Благодарные пациенты и члены их семей узнавали его в коридорах больницы и осыпали благодарностями. Но национальное признание Факельман получил, когда у него самого обнаружились проблемы с сердцем.1 сентября 2005 г. Факельман-пациент, а не Факельман-медбрат оказался на обложке журнала «Тайм».Бывший пловец, Факельман регулярно занимался физическими упражнениями и придерживался здоровой диеты. Когда один врачкардиолог из Кливлендской клиники попросил Факельмана сделать ему одолжение и поучаствовать в тестировании КТ-сканера нового типа, он согласился. Он ожидал, что тест покажет изображение идеально чистых коронарных артерий. Вместо этого тест показал сильное блокирование его левой передней нисходящей коронарной артерии. Врачи оценили такое состояние как «близкое к инфаркту». Факельман перенес ангиопластику и стентирование, чтобы открыть просвет заблокированной артерии.В своей статье в журнале «Тайм» автор Кристина Горман прокомментировала: «Одолжение Факельмана, возможно, спасло ему жизнь». Это подразумевает большую сюжетную линию и, несомненно, повышает энтузиазм к увлечению высокотехнологичным тестированием. Но был бы у Факельмана в действительности инфаркт?В самом ли деле КТ спасла ему жизнь? Нужно ли торопиться и платить от 500 до 1000 долларов за одно из таких передовых сканирований?Нет. Стентирование коронарной артерии у бессимптомных людей не спасает им жизнь и не предотвращает инфаркта, хотя, как в случае с Дженис Левин, такие процедуры могут вызывать серьезные осложнения. Сопротивляйтесь своей тяге к привлекательной высокотехнологичной медицине. Если у вас нет симптомов болезни сердца, вам не нужна коронарная КТ-ангиография. А если у вас действительно есть боли в груди или диагностированное сердечное заболевание, это, возможно, вовсе не нужный вам тест. На данный момент коронарная КТ-ангиография является тестом, ищущим твердые доказательства.
Без прокола в паху и без катетеров, вводимых в сердце, этот тест является менее агрессивным, чем стандартная катетеризация сердца. Высокотехнологичный и менее инвазивный: что не нравится?
Мы расскажем вам. Изображения, производимые при этом тесте, широко варьируются по качеству, но они никогда не бывают такими же ясными и четкими, как изображения, получаемые при стандартной коронарной ангиографии. Как следствие, сканирование часто приводит к ложноположительным результатам, когда блокировка бывает неправильным диагнозом или переоценивается степень ее тяжести. Присутствие коронарного кальция затрудняет интерпретацию сканирования, к тому же сканирование невыполнимо у пациентов с нерегулярным сердечным ритмом, таким как фибрилляция предсердий. Несмотря на эти ограничения, сторонники данного метода утверждают, что он имеет низкий процент ложноотрицательных результатов и потому полезен в исключении коронарной болезни сердца у пациентов с низким риском.
Критики, включая нас самих, указывают на широкое распространение и ненадлежащее использование этой технологии для скрининга пациентов с низкой претестовой вероятностью заболевания, за счет чего увеличиваются расходы на здравоохранение. Кроме того, ложноположительный результат вызывает чрезмерное количество ненужных катетеризаций сердца. И хотя этот тест с низким уровнем риска, это не значит, что риска вообще нет. Коронарная КТ-ангиография дает радиоактивное облучение. У первых коммерческих устройств радиационная доза была эквивалентна пяти – семи процедурам катетеризации сердца. В последнее время в ответ на критику производители внедряют современные сканеры, в которых доза облучения существенно уменьшена, но многие по-прежнему пользуются сканерами первого поколения. И наконец, имейте в виду, что, когда коронарная КТ-ангиография предполагает блокирование, которое, возможно, нуждается в лечении, вам все равно необходима стандартная катетеризация сердца и ангиография, чтобы подтвердить полученные результаты.
Подводим итог: будьте осторожны, если врач советует вам коронарную КТ-ангиографию. Задавайте следующие вопросы. Потребуется ли вам катетеризация сердца помимо этого? Повлияют ли результаты тестирования на ваше медикаментозное лечение? Как тест будет способствовать улучшению вашего здоровья? Получите второе мнение, прежде чем войти в сканер.
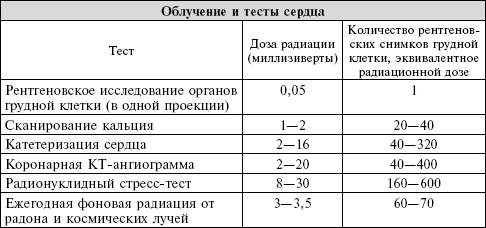
РАДИАЦИЯ И ТЕСТЫ СЕРДЦА: ПОЛУЧЕНИЕ ВЫСОКОЙ ДОЗЫ ОБЛУЧЕНИЯРадиационное облучение может вызывать рак. Это означает, что медицинские обследования, связанные с визуализацией и проводимые для улучшения вашего здоровья, могут попутно увеличить риск рака. За последние тридцать лет радиационное воздействие на взрослых американцев в среднем увеличилось в два раза, в основном в результате шестикратного увеличения облучения для получения медицинских изображений. Американцы получают самую большую дозу медицинского облучения в мире, на визуализацию сердца приходится около одной трети всего облучения.В сфере сердечно-сосудистых заболеваний радионуклидный стресстест и КТ сердца являются крупнейшими источниками облучения. Во всех этих тестах может использоваться доза облучения, эквивалентная нескольким сотням рентгенографий грудной клетки и, как правило, не менее двойной дозы катетеризации сердца. В зависимости от оборудования больницы и протокола воздействие радиации от сканирования сердца может изменяться в пределах одного порядка и более. Такие тесты не должны использоваться без разбора. Мы возьмем конкретный вопрос с обычной практикой диспансеризации, которая включает повторные стресс-тесты или КТ. В целом существует мало оснований для таких серийных испытаний и сопровождающего их радиационного воздействия.Как сильно тесты визуализации сердца увеличивают риск заболевания раком? Радиация повреждает ДНК в клетках организма. Иногда эти повреждения могут вызывать мутацию, которая приводит к раку. Лучшие последние исследования показывают, что коронарная КТ-ангиография, выполняемая у сорокалетних, в конечном счете вызывает рак у одной из 270 женщин (скорее всего, рак груди) и у одного из 600 мужчин. Риск развития рака на протяжении жизни, связанный с визуализационными тестами, увеличивается также и у пациентов более молодого возраста. Наш совет прост: не существует дозы радиации, которая является полностью безопасной, поэтому мы должны подумать дважды каждый раз, когда назначаем один из таких тестов.Признавая риски, Управление по контролю за продуктами и лекарствами США рассматривает широкий круг инициатив по регулированию медицинского тестирования на основе радиации:• установка стандартных доз радиации для обычных тестов;• требование к производителям раскрывать дозы облучения, связанные с каждым изображением;• создание «медицинской записи облучения» для каждого пациента, ведение учета кумулятивного воздействия облучения (мы уже делаем это для врачей, медсестер и лаборантов, которые проводят такие тесты, так почему бы не сделать это для пациентов тоже?). Но вам не нужно ждать действий Управления по контролю за продуктами и лекарствами США. Отслеживайте свое кумулятивное воздействие радиации с учетом всех тестов с рентгеновским облучением, которые вам делали, и давайте вашему врачу копию каждый раз, когда он назначает вам новый тест. Когда врач предлагает тест с облучением, убедитесь, что это действительно необходимо, и спросите, как его результаты будут влиять на ваше лечение или здоровье.Спросите, был ли этот тест оптимизирован, чтобы ограничить облучение. Будьте особенно осторожны, если у вас ранее уже был подобный тест, убедитесь, что ваш врач имеет веские основания для повторения такого сканирования.
RX: ТЕСТЫ ДЛЯ ВАШЕГО СЕРДЦАВсем нужно проверять следующее:• кровяное давление: по крайней мере каждые два года;• липидную панель: по крайней мере каждые пять лет;• ИМТ и вес: по крайней мере ежегодно.Задайте шесть вопросов перед новомодным или инвазивным тестированием сердца:1. Какую болезнь мы ищем?2. Какова вероятность того, что у меня есть это заболевание?3. Какова способность теста выявить это заболевание, если оно у меня имеется?4. Какова вероятность того, что положительный результат теста является правильным?5. Какие существуют риски такого тестирования?6. Какова польза от такого тестирования (изменение терапии, улучшение здоровья)?Не делайте ежегодно стресс-тесты или КТ сердца.Отслеживайте воздействие радиации.
Назад: Глава 9 Как отличить правду от вымысла: разбираемся в медицинских научных фактах
Дальше: Раздел третий Склеиваем разбитое сердце

