Книга: Учебник для сестёр милосердия
Назад: 6. Наблюдение и уход за больными с нарушением функций почек и мочевыводящих путей
Дальше: 8. Особенности ухода за больными пожилого возраста
7. Отделение интенсивной терапии
Пограничные со смертью состояния возникают как в условиях стационара, так и в быту. Медицинской сестре иногда приходится сталкиваться с состоянием клинической смерти, с предагональным и атональным состоянием больного, и от ее знаний и четкой работы нередко зависит его жизнь.
Агония относится к терминальным состояниям организма и является обратимым этапом умирания. Характеризуется глубоким нарушением функций коры полушарий головного мозга с одновременным возбуждением центров продолговатого мозга. Агонии предшествует предагональное состояние, во время которого отмечаются расстройства гемодинамики и дыхания. Резко падает артериальное давление, прогрессирует угнетение сознания, снижается электрическая активность мозга, нарастает кислородное голодание всех органов и тканей, все более усиливающееся по мере умирания и приближения агонии.
Переходным этапом от предагонального периода к агонии является так называемая терминальная пауза, которая характеризуется внезапным прекращением дыхания и угасанием роговичных рефлексов. Длится терминальная пауза от нескольких секунд до 3 мин., после чего наступает агония. Вначале исчезает болевая чувствительность, угасают все рефлексы, происходит потеря сознания. Основным признаком агонии является нарушение дыхания, которое может быть слабым, редким или, наоборот, коротким с максимальным вдохом и быстрым полным выдохом с большой амплитудой дыхания. При каждом вдохе голова запрокидывается, рот широко раскрывается. Ритм сердечных сокращений постепенно замедляется, пульс становится нитевидным, еле прощупывается, частота его 20–40 в минуту. Артериальное давление снижается до 10–20 мм рт. ст. Иногда могут развиться ригидность затылочных мышц и общие тонические судороги. Происходят непроизвольные мочеиспускание и дефекация. Температура тела резко снижается. Продолжительность агонии зависит от вызвавших ее причин.
Период после прекращения дыхания и сердцебиения называется клинической смертью. Это состояние обратимо, при нем возможно полное восстановление всех функций организма, если в клетках головного мозга не наступили необратимые изменения. Организм больного остается жизнеспособным в течение 4–6 мин. При этом сознание отсутствует, кожные покровы бледны и цианотичны, зрачки предельно расширены. Своевременно принятые реанимационные меры могут вывести больного из этого состояния или предотвратить его. Все лечебные мероприятия должны быть направлены на поддержание и восстановление угасающих функций организма.
7.1. Особенности ухода за тяжелобольными и агонизирующими
В стационаре и на дому у больных могут возникнуть различные осложнения, что значительно отягощает их состояние и может привести к смерти. Исход заболевания во многом зависит от тщательного ухода и наблюдения за больным.
Особенностью ухода за тяжелобольными является постоянное наблюдение за их внешним видом, частотой пульса и уровнем артериального давления. Оставлять тяжелобольных на длительное время без присмотра категорически запрещается. Так как тяжелобольные все время находятся в постели, нужно, чтобы она была удобной и содержалась в чистоте. Желательно тяжелобольных изолировать в одноместную или двухместную палату, где легче обеспечить им покой как в ночное, так и в дневное время.
К особенностям ухода за тяжелобольными относятся также изменение положения тела, своевременная смена белья, подкладывание резинового круга под крестец, протирание кожи каким-либо дезинфицирующим раствором (камфорный спирт, водка, одеколон, раствор для протирания кожи и др.), обработка полости рта и др. Кормить тяжелобольного следует часто, но небольшими порциями, стараясь удовлетворить его желания в пределах назначенной диеты.
Если больной находится в бессознательном состоянии, питательные вещества вводят капельно: внутривенно или через прямую кишку. Пища, вводимая в рот из поильника, должна быть теплой и жидкой. Если нельзя поднимать голову больного, на конец поильника надевают резиновую трубку небольшого диаметра. Ее вводят в рот больного, поднимают и слегка опускают поильник, тогда пища в объеме одного глотка равномерно попадает в рот.
Медицинские сестры должны следить за физиологическими отправлениями больных, так как у них нередко наступает паралич сфинктера прямой кишки и мочевого пузыря и происходят непроизвольные мочеиспускание и дефекация. В таких случаях под ягодицы нужно подложить резиновое судно, а под простыню — клеенку. Если же нательное или постельное белье загрязнилось испражнениями, медицинская сестра должна немедленно сменить его для профилактики пролежней и предотвращения неприятного запаха от больного.
В особенно тщательном наблюдении нуждаются больные, находящиеся в возбужденном состоянии, с бредом и галлюцинациями: они вскрикивают, встают, могут убежать из палаты, выброситься в окно. К постели таких больных прикрепляют специальную сетку и устанавливают индивидуальный сестринский пост. Категорически запрещается при больном говорить о его состоянии, обсуждать тяжесть его состояния и т. д.
Агонирующих больных переводят в отделение интенсивной терапии. В период агонии выраженность всех предшествующих явлений нарастает. При осмотре больного можно отметить отвисание нижней челюсти, заострение носа. Щеки вваливаются, роговица тускнеет, цвет лица становится землисто-серым. Может наступить паралич сфинктеров, вследствие чего происходят непроизвольные дефекация и мочеиспускание.
Все лечебные мероприятия сводятся к восстановлению угасающих функций. Необходимо установить индивидуальный сестринский пост, на который назначают самых опытных и высококвалифицированных медицинских сестер. Находясь неотлучно при больном, медицинская сестра следит за его состоянием, ухаживает за ним и выполняет все назначения врача.
Утром медицинская сестра индивидуального поста должна сделать полный туалет больного: протереть зубы и язык, промыть полость рта, умыть лицо, обтереть все тело, подмыть больного. Затем нужно перестелить постель, расправить простыни и взбить подушки. Перестилать постель и перекладывать больного на дому медицинская сестра должна с помощью родственников.
7.2. Работа и оснащение отделения интенсивной терапии
Организация отделений реанимации является отражением прогрессивного принципа дифференцированного (постадийного) подхода к обслуживанию больных в зависимости от тяжести их состояния. Существуют три основных типа этих отделений: 1) отделения или группы палат для интенсивной терапии послеоперационных больных; 2) специализированные отделения реанимации; 3) отделения анестезиологии и реанимации общего профиля.
Наиболее распространенным типом являются отделения анестезиологии и реанимации общего профиля, предназначенные для проведения реанимационных мероприятий больным в терминальном состоянии. Организация труда персонала отделений анестезиологии и реанимации отличается рядом специфических особенностей, обусловленных чрезвычайной тяжестью состояния обслуживаемых больных, насыщенностью отделения разнообразным медицинским и техническим оборудованием. Продуманная система размещения оборудования и аппаратуры, четкое распределение обязанностей персонала приобретают особое значение, так как от их соблюдения иногда зависит жизнь больного. Сосредоточение больных, находящихся в тяжелом состоянии, в специальных отделениях позволяет обеспечить диагностику и лечение на современном уровне.
В этих отделениях устанавливается система дистанционного наблюдения за больными, включающая:
1) аппаратуру непрерывного контроля за состоянием жизненно важных функций (различные кардиомониторы). В последние годы разработан аппаратный комплекс, который обеспечивает одновременный контроль за состоянием четырех больных посредством измерения и регистрации семи физиологических параметров (ЭКГ, сердечный ритм, частота дыхания, температура тела, артериальное давление, частота сердечных сокращений, пульс). Современные видеомониторные системы не только передают информацию о состоянии основных физиологических функций, но и с помощью микрокомпьютеров производят логический анализ этой информации, своевременно оповещая персонал сигналом тревоги о грозящих или начинающихся неблагоприятных изменениях в состоянии больного;
2) средства телевизионного наблюдения за состоянием больных;
3) средства сигнализации для экстренного вызова медицинского персонала (система больной-медицинская сестра, медицинская сестра-врач).
Отделение интенсивной терапии должно располагаться вблизи круглосуточно действующей операционной и приемного отделения и должно иметь отдельный вход для доставки больных, минуя приемное отделение.
Показания электронных установок не могут в полной мере заменить наблюдения специалистов, так как регистрируемые данные содержат лишь часть необходимых сведений. Кроме того, у больных, находящихся в состоянии возбуждения, или при длительной работе аппарата некоторые показатели могут не соответствовать действительному состоянию, поэтому в палатах интенсивной терапии круглосуточно дежурят медицинские сестры, лаборанты и врачи. Больные находятся в отделении реанимации до полной и стойкой нормализации обменных процессов и жизненно важных функций.
7.3. Организация работы медицинской сестры в отделении интенсивной терапии
Интенсивная терапия — прежде всего неотложное выполнение назначенных врачом экстренных манипуляций и лечебных мероприятий на высоком профессиональном уровне. Для этого требуется четкая организация труда медицинской сестры и высокая ее квалификация. Кроме специальных медицинских знаний, она должна обладать необходимым минимумом технических и лабораторных навыков, уметь пользоваться наркозными аппаратами и кислородными установками. От медицинской сестры, работающей в палате интенсивной терапии, во многом зависит успех лечения. За короткий срок медицинская сестра должна выполнить множество разнообразных срочных манипуляций, лечебных назначений, процедур, подготовить инструментарий и осуществлять непосредственный уход за тяжелобольными.
В отделениях интенсивной терапии часто возникают ситуации, требующие проведения безотлагательных диагностических и лечебных мероприятий, поэтому на посту у медицинской сестры должны быть все необходимые предметы ухода за больными: подголовники, подкладные судна, поильники, пузыри для льда, грелки, клизменные принадлежности, газоотводные трубки, кислородные подушки. Вступая на дежурство, медицинская сестра обязана проверить, чтобы вся аппаратура и оборудование находились в состоянии полной готовности. Аппараты желательно ставить на передвижные тележки. Нужно иметь кардиостимулятор и деревянный щит, подкладываемый под спину больного, если возникла необходимость закрытого массажа сердца.
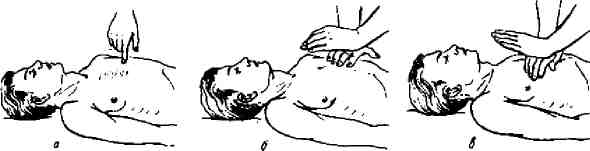
Рис. 25. Техника непрямого (закрытого) массажа сердца: а — место соприкосновения рук и грудины; б, в — правильное положение рук при массаже
Медицинские сестры, работающие в реанимационном отделении, должны быть всегда собранными, быстро ориентироваться в обстановке, правильно оценивать состояние больного, не теряться при его ухудшении, четко выполнять все назначения врача. Следовательно, от медицинской сестры, приступающей к работе в палате интенсивной терапии, требуется не только психологическая перестройка, связанная со сменой обычного ритма работы и навыков, но и пересмотр организационных форм профессиональной деятельности.
Медицинские сестры реанимационного отделения должны в совершенстве владеть такими сложными методами реанимации, как искусственное дыхание и непрямой (закрытый) массаж сердца, сочетая в себе таким образом навыки постовой, процедурной и анестезиологической сестры.
Непрямой (закрытый) массаж сердца (рис. 25). Непосредственная задача непрямого массажа сердца — восстановить циркуляцию крови в организме, т. е. поддержать кровообращение в жизненно важных органах при отсутствии сердечной деятельности. Чем раньше начат массаж сердца, тем лучше эффект. Следует помнить, что от момента остановки сердца до развития в головном мозге необратимых изменений проходит не более 4–6 мин. Именно в этот отрезок времени должны быть начаты и осуществлены реанимационные мероприятия.
Для успешного проведения непрямого массажа сердца необходимо поместить больного на жесткую поверхность. Если внезапная смерть наступила на койке с пружинным матрацем, то нужно положить больного так, чтобы грудной отдел позвоночника пришелся на твердый край матраца, а голова при этом свисала вниз. Снимают с больного рубашку, обнажив область сердца. Медицинская сестра становится сбоку и помещает одну ладонь на нижнюю треть грудины больного, а другую ладонь накладывает на первую. Руки сестры должны быть выпрямлены, а ее плечевой пояс должен находиться над грудной клеткой больного. Массаж осуществляется 50–60 раз в минуту энергичным резким надавливанием на грудину больного с использованием массы своего тела так, чтобы грудина смещалась на 3–4 см к позвоночнику. При этом сердце сдавливается между грудиной и позвоночником и кровь выбрасывается из желудочков в аорту и легочную артерию, т. е. осуществляется искусственное кровообращение. При прекращении давления на грудину она поднимается и сердце наполняется кровью из полых вен. Перелом ребер не является противопоказанием к проведению дальнейшего непрямого массажа сердца. Массаж считается эффективным, если появляются пульсация крупных сосудов в ритме массажа, дыхательные движения и исчезает цианоз, сужаются расширенные до того зрачки (рис. 26).
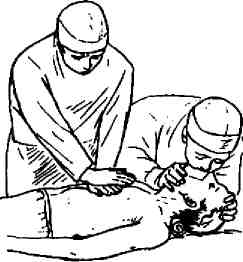
Рис. 26. Одновременное проведение наружного массаже сердца и искусственной вентиляции легких
При неэффективности непрямого массажа переходят к прямому массажу сердца, который производит врач.
Массаж сердца, как непрямой, так и прямой, сопровождается искусственной вентиляцией легких, которая производится с целью периодического замещения в них воздуха при отсутствии или недостаточной естественной вентиляции.
Искусственная вентиляция легких (искусственное дыхание). Показана не только при остановке самостоятельного дыхания, но и при грубых его нарушениях, особенно в предагональном и агональном состояниях.
Существуют два способа искусственного дыхания: рот в рот и рот в нос. Основным условием эффективности искусственного дыхания является максимальная запрокинутостъ головы кзади. При этом корень языка и надгортанник смещаются кпереди и открывают свободный доступ воздуха в гортань. При искусственном дыхании по способу рот в рот медицинская сестра стоит сбоку от больного. Одной рукой она сжимает крылья его носа, другой слегка приоткрывает рот за подбородок, вставляет в ротовую полость больного 8-образный воздуховод, оттесняющий язык и надгортанник, делает глубокий вдох и прижимается своими губами к воздуховоду, а затем делает энергичный резкий выдох, после чего отводит свою голову в сторону. При этом грудная клетка больного заметно расширяется. Такое дыхание продолжают до тех пор, пока не появится самостоятельное дыхание больного.
При искусственном дыхании рот в нос вдувание воздуха производят в носовые ходы больного. Для этого рот больного сестра закрывает ладонью или прижимает нижнюю губу к верхней.
Искусственное дыхание сочетают с непрямым массажем сердца и проводят 12–15 раз в минуту — одно энергичное вдувание на 4–5 надавливаний на грудную клетку. В момент вдувания воздуха массаж приостанавливается не более чем на 3 сек. При сохраненной сердечной деятельности частота вдуваний должна быть большей: 20–25 в минуту. Значительно снижается эффект искусственного дыхания, если голова больного не разогнута, воздух при этом попадает не в дыхательные пути, а в пищевод и желудок, если плохо сжаты крылья носа, ритм дыхания не синхронен с массажем сердца и т. д.
Проведение искусственного дыхания значительно облегчается применением мешка Рубена («Амбу РДА-1»), который представляет собой саморасправляющийся резиновый баллон со специальным клапаном, или меха РДА-1. При сжатии меха или мешка воздух поступает в маску и в легкие больного, а выдох осуществляется в атмосферу. При использовании мешка Рубена необходимо проследить, чтобы верхние дыхательные пути были проходимы, а маска плотно прижата к губам больного.
Медицинская сестра отделения интенсивной терапии вместе с врачом осматривает каждого больного и заводит специальные листы назначения, в которых отмечает выполнение манипуляций. Если назначение врача почему-либо невыполнимо, медицинская сестра в этом же листе должна объяснить причину. В течение всей смены медицинская сестра не имеет права покидать пост, поэтому у старшей медицинской сестры надо заранее получить все необходимое на сутки.
В конце смены медицинская сестра подсчитывает количество выпитой, введенной и выделенной жидкости у каждого больного, записывает эти данные в истории болезни и передает их вместе с другими сведениями сменяющей ее медицинской сестре. На утренней конференции дежурившие ночью медицинские сестры докладывают врачам о состоянии каждого больного, сообщая сведения о температуре тела, диурезе, состоянии сна, поведении больного, изменениях в его состоянии, работе диагностической и лечебной аппаратуры.
Если реанимационные мероприятия не приводят к восстановлению функции кровообращения и дыхания, наступает биологическая смерть. Признаки биологической смерти: полное прекращение дыхания, отсутствие пульса и сердцебиения, мертвенная бледность кожных покровов, расслабление мускулатуры, в том числе опущение вниз нижней челюсти, исчезновение блеска глаз, потеря чувствительности, постепенное охлаждение тела, расширение зрачков и отсутствие их реакции на свет. Позднее наступает окоченение мышц, начинающееся с нижней челюсти и затылка, охватывающее мышцы всего тела через 6–8 ч. и продолжающееся в течение нескольких дней, появляются трупные пятна, вначале на спине, наружных поверхностях плеч.
Правила обращения с трупом. Смерть больного констатирует врач, отмечая в истории болезни точное время ее наступления. Труп раздевают, укладывают на спину с разогнутыми конечностями, подвязывают нижнюю челюсть, опускают веки, накрывают простыней и оставляют в постели на 2 ч. Только после образования трупных пятен медицинская сестра пишет на бедре умершего фамилию, имя и отчество, номер истории болезни, дублируя эти данные на специальной сопроводительной записке в морг, в которой указывает также диагноз и дату наступления смерти. Труп переносят в патологоанатомическое отделение, где производят вскрытие.
Трупы лиц, умерших от особо опасных инфекций (холера, чума и др.), заворачивают в простыни, смоченные раствором сулемы или карболовой кислоты, затем помещают в наглухо закрывающиеся гробы, на дно которых кладут толстый слой опилок, торфа или других веществ, способных поглотить трупные выделения и сжигают.
Вещи умершего и ценности должны быть сданы родственникам под расписку. Это делает старшая медицинская сестра, которая должна проследить, чтобы вещи и ценности были сняты с умершего и записаны в специальную тетрадь; если снять их не удается, это фиксируют в истории болезни. Личные вещи больных, умерших от особо опасных инфекций, после смерти сжигают вместе с трупом.
Назад: 6. Наблюдение и уход за больными с нарушением функций почек и мочевыводящих путей
Дальше: 8. Особенности ухода за больными пожилого возраста

