Книга: Варикоз и варикозная болезнь нижних конечностей
Назад: Трофические изменения при варикозной болезни и варикозе нижних конечностей
Дальше: Рецидивы варикозной болезни и постфлебитического синдрома нижних конечностей
Восстановительные и реконструктивные вмешательства при варикозе и варикозной болезни
Все рассмотренные виды хирургических операций являются по своей сути органоуносящими. Это касается всех видов флебэктомии, производимых традиционными или малоинвазивными способами. Под восстановительными операциями подразумеваются все методы, которые эндоваскулярно или экстраваскулярно корригируют естественный венозный кровоток по направлению к сердцу. Это касается прежде всего коррекции клапанного аппарата магистральных вен глубокой системы.
На последней международной конференции “Новые тенденции в сосудистой хирургии и флебологии”, состоявшейся в Ростове-на-Дону в 2003 г. выявилось два мнения: сторонников восстановительных операций (К.Г. Абалмасов, И.Н. Гришин, И.С. Старосветская) и их противников (А.Н. Кириенко, П.Г. Швальб и др.). Для определения того или иного направления требуется тщательный отбор больных и оценка отдаленных результатов. Особенно это касается больных с постфлебитическим синдромом и варикозной болезнью, обусловленной первичной недостаточностью клапанного аппарата магистральных вен глубокой системы. Вопрос заключается в том, чтобы с помощью восстановительных операций превращать балансирующий кровоток по указанным венам в пульсирующий, т. е. близкий к нормальному. При этом решается вопрос об уменьшении ортостатического давления на дистальные отделы венозной системы, т. е. в области стоп, нижней трети голени двумя путями: 1) восстановление нефункционирующего клапана; 2) создание добавочного клапана, даже если основные клапаны, близко расположенные к устью большой подкожной или малой подкожной вены, функционируют. Вот почему оппоненты этих операций всегда обосновывают свою точку зрения тем, что раз клапан функционирует, то разделение ортостатического давления нецелесообразно. Но с этим согласиться нельзя. Если при восходящем варикозе наступает довольно быстро рецидив заболевания после стандартных операций, то, вероятнее всего, периферическое давление в венах является неадекватно высоким. Это хорошо видно на приведенных схемах (рис. 106).
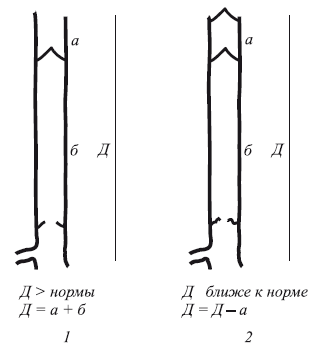
Рис. 106. Схема снижения ортостатического давления (Д) при формировании добавочного клапана:
1 – восходящий варикоз до формирования клапана; 2 – после формирования добавочного клапана
Так, при восходящей форме варикозной болезни создание добавочного клапана проксимальнее хорошо функционирующего клапана должно приводить к снижению ортостатического давления, равного давлению водного столба на расстоянии от добавочного клапана до функционирующего. При нефункционирующем клапане добавочный клапан разделяет ортостатическое давление округленно на две части (т. е. давление на расстоянии от правого предсердия до стопы минус давление на расстоянии от сформированного клапана до правого предсердия, рис. 107. Таким образом, имеется некоторая разница эффективности при восстановлении функции клапана (чаще всего при восходящей форме варикозной болезни) и формировании добавочного клапана при реканализационной форме посттромбофлебитического синдрома. Коррекция клапана или создание “добавочного” клапана по своей задаче совпадают – разделение ортостатического давления.
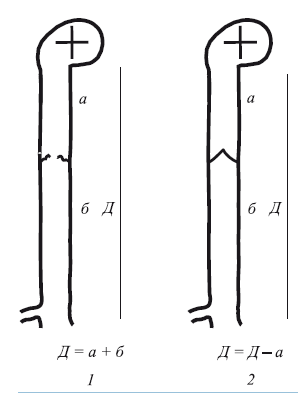
Рис. 107. Ортостатическое давление (Д) от правого сердца до стопы при недостаточности клапана бедренной вены:
1 – до коррекции клапана; 2 – после коррекции клапана
Основной особенностью операции по коррекции клапанной недостаточности или формированию нового клапана, в том числе и имплантации искусственного клапана, является отсутствие градиента давления в области проведения операции. Особенно это проявляется в горизонтальном положении больного (оно практически равно нулю). Именно этот фактор является причиной частого тромбообразования и сомнительности широкого применения внутрисосудистых операций и имплантации клапанного аппарата.
В настоящее время идет постоянный поиск возможности формирования клапана без его внедрения в просвет вены. Существуют две формы создания и коррекции клапанов: экстравазальная и эндовазальная. Более старой является экстравазальная, история ее начинается с операции Псатакиса.
В 1955 г. Псатакис предложил методику создания экстравазального клапана. Суть операции состоит в том, что сухожилие ш. gracilis проводится между подколенной веной и подколенной артерией. Конец ее сшивается с сухожилием m. biceps. При движении сухожилие ритмично сокращается и передавливает вену (рис. 108). На этот промежуток времени ортостатический столб давления уменьшается в 2 раза. Через три года автор опубликовал следующие результаты: язва заживала в 52 %, рецидив – в 48 % случаев. В то же время сочетание этой операции с операцией Линтона-Аскара повышало результаты лечения до 92 %, а рецидив составил всего 8 %. Этими исследованиями показано, что сочетание хотя бы одного восстановленного клапана с устранением горизонтального венозного сброса существенно улучшает результаты хирургического лечения трофических язв, а возвращение пациента к основной работе после полного их заживления отмечалось через 6–8 месяцев. Эту комбинацию операций выполняют редко прежде всего из-за технической сложности.
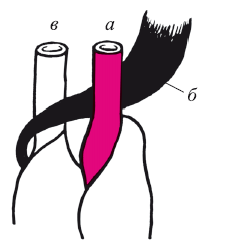
Рис. 108. Схема экстравазального клапана по Псатакису:
а – артерия подколенная; б – сухожилие m. gracilis; в – вена подколенная
Пластика апоневроза по Аскару.
Он предложил создание дубликатуры при ушивании апоневроза во время операции Линтона. Л.И. Клионер модифицировал эту операцию, создавая дубликатуру по типу операции Спасокукоцкого при грыжесечении. Для опорожнения гематом он предложил делать 2–3 надреза под фасцию и вставлять в них резиновые полоски для оттока. Тугой футляр в этой ситуации в какой-то мере корригировал клапанную недостаточность вен глубокой системы на голени (рис. 109).
В настоящее время широко распространена экстравазальная коррекция клапанной недостаточности по А.Н. Введенскому. Суть ее заключается в том, что на магистральную вену в проекции клапана накручивается пластмассовая спиралька длиной 12–15 мм с диаметром меньшим, чем диаметр вены. Обычно выполняются такие операции в двух позициях (рис. 110). При несостоятельности клапанов бедренной вены спираль устанавливается ниже устья впадения большой подкожной вены после предварительной верификации несостоятельности клапана с помощью УЗИ (допплерография и сканирование). На кожу наносятся метки, выделяется магистральная вена со всех сторон и после этого на нее накручивается спираль (рис. 111). У нас имеется опыт коррекции клапанов по А.Н. Введенскому более чем у 150 больных. В позиции бедренной вены выполнено 120 операций. Как правило, коррекция производилась в комплексном лечении варикозной болезни. Методика имеет ряд преимуществ перед другими методами в том, что просвет вены не вскрывается. Ее можно применять при рецидивах варикозной болезни.
Рис. 109. Схема операции Линтона-Аскара. Создание тугой дубликатуры фасции приводит к сдавлению вен глубокой системы и к состоятельности клапанного аппарата
Выполнение этого вмешательства требует большой осторожности из-за возможности повреждения вен при их выделении. Поэтому при проведении такой пластики всегда должен быть наготове весь арсенал хирургических инструментов, шовного материала, а также опытный помощник, который бы спокойно позволил остановить кровотечение специальными приемами. Все больные обычно хорошо переносят операцию. Экстравазальная коррекция клапанного аппарата производится в комплексе с основными методиками, поэтому оценка результатов всегда вызывает некоторые сомнения. Отдаленные результаты вполне удовлетворительные. Противоречивыми являются сведения, представленные А.К. Кириенко с соавторами о том, что через 5 лет почти у 30 % больных после подобных операций наступает рецидив. Поэтому эта группа авторов не является сторонниками проведения таких вмешательств. Тем не менее, мы не видим особых противопоказаний. Неудовлетворительные результаты при таких вмешательствах мы можем связать с тем, что экстравазальная коррекция проводится вслепую, и ее несостоятельность прогнозируется особенностью клапанной недостаточности, равной почти 20–30 %.
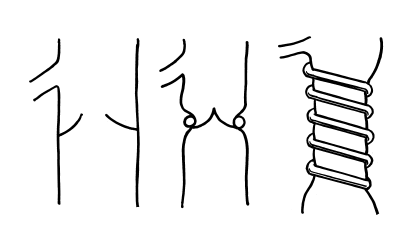
Рис. 110. Коррекция замыкательной функции клапана бедренной вены по А.Н. Введенскому с помощью пластмассовых пружинок
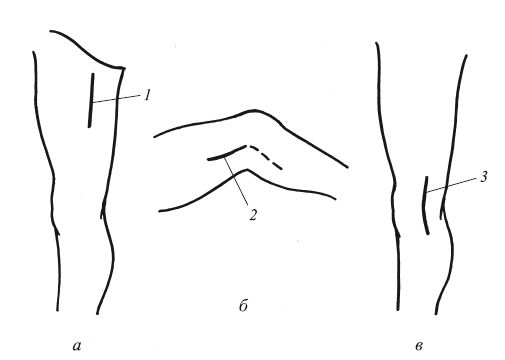
Рис. 111. Типичные хирургические доступы к бедренной вене в верхней трети (а) и подколенной вене в проксимальном отделе (б) и дистальном отделе – задний доступ (в)
Имелись и другие попытки разделения ортостатического давления при постфлебитическом синдроме (рис. 112). Однако они не нашли применения из-за опасности усиления нарушения венозного оттока, хотя результаты после этой операции были благоприятными.
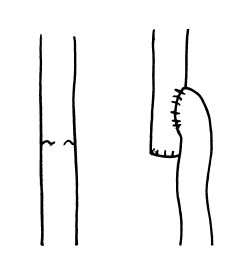
Рис. 112. Схема операции Бронзая-Руссо
Второе направление в корригировании клапанной недостаточности – внутривенозная пластика и формирование искусственного клапана или аутовенозного клапана. Таких методик много, но мы остановимся на наиболее известных.
Аллотрансплантация участка вен с клапаном хорошо изучена в эксперименте В.В. Астапенко, однако случаев ее применения в клинической практике мы не нашли. Попытки реплантации аутовенозных клапанов проводятся, однако отдаленные результаты неизвестны. Прежде всего это связано с тем, что изучение отдаленных результатов затруднено из-за комплексного лечения хронической венозной недостаточности.
В 1965 г. Г.Г. Караванов (г. Львов) предложил оригинальную методику создания аутовенозного клапана из культи большой подкожной вены при лечении постфлебитического синдрома. Суть ее заключается в том, что при обычной флебэктомии сохраняется более 3–4 см устья большой подкожной вены при ее впадении в бедренную. Затем культя зашивается и к ней подшивается кусок тефлоновой ткани объемом приблизительно 0,4 см3. Осторожно, после выделения бедренной вены из тканей выше или ниже впадения (культи) подкожной вены и взятия ее на держалки пинцетом, культя инвагинируется в просвет вены подобно тому, как вворачивается палец перчатки (рис. 113, 114), и поперечно, без проникновения в просвет бедренной вены у основания культи отверстие ушивается. Образуется подвижный выступ в просвете вены, который движется вверх и вниз. Методика Г.Г. Караванова в первой модификации предусматривала ущемление этого подвижного выступа при обратном ретроградном кровотоке (ведь стенки вен плотные при постфлебитическом синдроме).
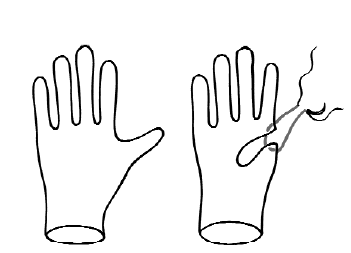
Рис. 113. Схема эффекта инвагинации культи по Г.Г. Караванову на примере резиновой перчатки
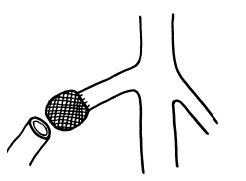
Рис. 114. Схема отсечения культи БПВ по Г.Г. Караванову
Однако такие результаты его не удовлетворили и он усовершенствовал предложенный клапан (вариант второй). Отступив на 1 мм или на уровне ввернутой культи большой подкожной вены с противоположной, т. е. подвижной стороны сформированного клапана, путем прошивания через просвет бедренной вены двумя-тремя стежками производилось сужение просвета бедренной вены. Как бы технически ни усовершенствовалась эта методика, соприкосновение швов с венозным кровотоком и проникающими в просвет бедренной вены швами при резком замедлении тока крови во время срабатывания клапана вызывает возможность тромбообразования и эмболии легочной артерии. Этому способствует и тот факт, что какая бы ни была индифферентная ткань в культе, она всегда приводит к неспецифическому воспалению, что является в какой-то мере угрозой эмболии легочной артерии. В связи с последним, эта методика нами модифицирована. Ее суть заключается в том, что вместо эксплантата используют аутокость, взятую из небольшого разреза в проекции крыла подвздошной кости. Объем костного сегмента – 0,3 см3. Он фиксировался швами, однако прошивание бедренной вены не производилось. Через прилежащие вокруг ткани с частичным захватом стенки бедренной вены накладывалась лигатура, но не затягивалась, только суживался просвет сосуда на 0,5 диаметра. Таким образом снимался хотя бы один из факторов тромбообразования. Проведенные наблюдения показали сравнительно хорошее функционирование вновь созданного клапана. Во всех случаях он был применен при неокклюзионных формах постфлебитического синдрома.
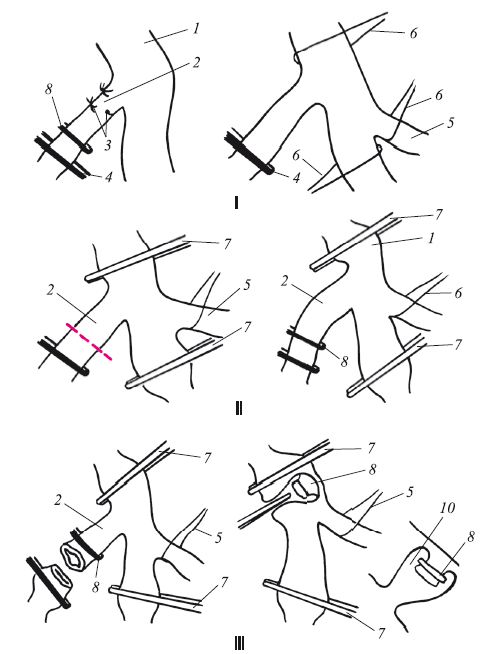
Рис. 115. Поэтапные принципы формирования бесшовного клапана И.Н. Гришина (модификация клапана Г.Г. Караванова):
1 – бедренная вена; 2 – устье большой подкожной вены; 3 – притоки культи большой подкожной вены; 4 – зажим на большую подкожную вену; 5 – глубокая вена бедра; 6 – держалки, подведенные под бедренную вену; 7 – танталовые сосудистые зажимы; 8 – танталовые клипсы; 9 – сформированная культя большой подкожной вены, подготовленная для формирования створки клапана; 10 – культя большой подкожной вены в виде створки инвагинирована в просвет бедренной вены;
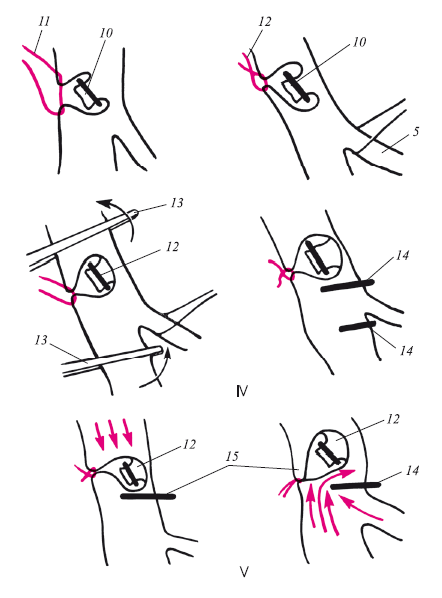
11 – зашивание бедренной вены без входа в ее просвет; 12 – вид шва инвагината; 13 – поворот бедренной вены кпереди для наложения клипсы; 14 — танталовая клипса с пережатием просвета бедренной вены на 1/3 диаметра; 15 – схема функционирования клапана. I–V – этапы операции
Осложнений не отмечено. Позже подобная методика применялась у 2 больных с варикозной болезнью при восходящей форме. Рецидивы варикоза не отмечены. Эта методика во всех случаях применена в комплексном лечении, когда проводилась типичная флебэктомия.
С 1993 г. стали широко применяться телескопические операции, при которых вместо лигирования используются клипсы из тантала. Это явилось теоретической предпосылкой для использования указанных клипс для формирования клапана Караванова в нашей модификации. Суть предложенной методики состоит в следующем (рис. 115).
Первый этап. Этап выделения устья большой подкожной вены с лигированием притоков. Он проводится обычным путем, с высокой степенью деликатности, чтобы не вызвать кровотечение. Тщательно лигируются притоки. Отступив на 5 см, накладывают обычный зажим. Этот зажим будет использоваться в стриппинге вен. На этом первый этап заканчивается.
Второй этап. Подготовка бедренной и глубокой вен для формирования клапана. Проведение этого этапа требует высококвалифицированного сосудистого хирурга (сосудистая техника). Осторожно диссектором обходят приводящий и отводящий отделы бедренной вены. При этом могут встретиться добавочные перфоранты, отходящие непосредственно от бедренной вены. Лучше всего их выделить и лигировать, затем пересечь. В случае их надрыва место кровотечения следует прижать тугим тупфером или свернутой салфеткой на 10–15 мин. Обычно кровотечение останавливается. Редко приходится накладывать нежный атравматический шов. Особенно опасно такое осложнение, как надрыв в области впадения поверхностной вены в бедренную при неосторожном потягивании или манипуляции с культей большой поверхностной вены. Остановку кровотечения в этой ситуации лучше всего контролировать наложением изогнутых танталовых зажимов. Всегда следует помнить, что непережатие глубокой вены бедра или пережатие придавливанием пальцем или тупфером не останавливают кровотечение в таких случаях.
Третий этап. Накладывают клипсу длиной 5 мм, отступив от впадения большой подкожной вены на 2–3 см. Это расстояние обосновано необходимостью инвагинирования культи. В последующем она свободно должна перемещаться на своем основании вверх и вниз. Осторожно пинцетом культя инвагинируется в просвет вены так, как инвагинируется палец резиновой перчатки, т. е. без вскрытия просвета вены.
Четвертый этап. Чтобы инвагинированный клапан обратно не выворачивался, на основание инвагината без проникновения в просвет вены накладываются серозномышечные швы не в продольном направлении вены, а в поперечном так, как это показано на рисунке 114. Первым и вторым пальцами кисти хирурга через стенку бедренной вены проверяется (пальпацией) подвижность инвагината.
Если он подвижен и расположен кверху, то следует считать, что функционировать он будет в достаточной мере. До сих пор остается неясным, как накладывать клипсу на культю большой подкожной вены. Об этом можно судить только на основании накопленных сведений об отдаленных результатах.
Пятый этап. Образование упирательного выступа в просвете бедренной вены для того, чтобы сформированный клапан при ретроградном кровотоке не проваливался книзу и выполнял свою функцию. Этот этап очень ответственный. Наш опыт показывает, что перекрытие вены должно быть не более, чем на 1/3 просвета. Для этих целей вена сосудистыми зажимами по возможности выворачивается таким образом, чтобы противоположная стенка от устья сформированного клапана находилась в противостоянии. В этом месте и накладывается танталовая клипса. Признаком, что она наложена правильно, служит погружение ее за вену. Клипсу лучше всего накладывать выше впадения глубокой вены бедра. Если это впадение высокое, то клипсу можно положить ниже. Сформированный инвагинат играет роль створки. Проводится проба Вальсальвы. Отрицательная проба при натуживании или раздувании легких (если операция проводится под наркозом) говорит о хорошем функционировании клапана.
Таким образом, в просвет вены не проникает ни один шов или элемент клапана. Поэтому такой клапан мы называем бесшовным.
Изучение отдаленных результатов показало эффективность функционирования сформированных бесшовных аутовенозных клапанов. Если взять больных, оперированных еще в 1968 г., то ни у одного из них не было отмечено рецидива варикозной болезни, в том числе и у 3 больных с посттромбофлебитическим синдромом (в течение 6 лет). В последние 6 лет изучены результаты у 9 пациентов. Из них у 2 больных, которым производилась традиционная флебэктомия, отмечен рецидив. У них же в ближайшие сроки была произведена типичная флебэктомия, но с формированием бесшовного аутовенозного клапана на противоположной ноге – рецидива не отмечено. Ультразвуковые исследования показали, что в сроки от 1 до 7 лет после операции функционирование клапана и его замыка-тельная способность вполне хорошие. Рецидивов не отмечено. Трудно еще говорить о целесообразности широкого распространения данной методики, однако в специализированных стационарах вполне обосновано ее применение.
Создание нового клапанного аппарата бедренных вен в настоящее время является проблемой, требующей своего разрешения. Если пересадка аллотрансплантата вены с клапаном не нашла практического применения (В.В. Астапенко), то вопрос аутопересадки участка большой подкожной вены с функционирующим клапаном вполне реален. Такая ситуация может встретиться довольно редко, т. е. она возможна, если варикозная болезнь будет только на одной конечности, а участок вены с клапаном большой подкожной вены можно взять с другой. Вероятнее всего, что такая методика кем-то и выполнялась, но слабо отражена в литературе.
Новым направлением в современной флебологии является создание эксплантатов венозных клапанов. Естественно, что к материалу для создания таких искусственных клапанов должны быть предъявлены очень высокие требования. Прежде всего это касается их антитромботической способности. Первые сведения о таком протезировании сообщает А.В. Гавриленко и соавторы из РНЦХ. Суть их методики заключается в том, что в позицию клапана бедренной вены после ее раскрытия вживляется искусственный клапан, очень напоминающий клапаны сердца (рис. 116). Предварительные результаты подобных вмешательств вполне обнадеживающие. Однако опасность их велика прежде всего из-за высокого риска тромбирования ввиду малого градиента венозного давления выше и ниже созданного клапана. Проблема рецидива, как и бесшовного аутовенозного клапана, не может быть решена без использования обычной традиционной флебэктомии.
Следующая группа восстановительных операций включает в себя методики восстановления уже имеющихся клапанов, слабо функционирующих или не работающих. Следовательно, такие методики практически неприемлемы при постфлебитическом синдроме. Наиболее широкое распространение получил экстравазальный метод, разработанный и внедренный А.Н. Введенским.
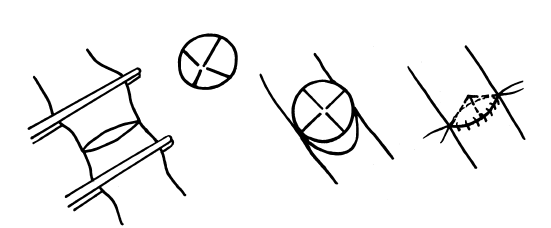
Рис. 116. Искусственный клапан бедренной вены (эксплантат)
Методика его заключается в следующем:
1. Операция выполняется только в строго установленном месте несостоятельного клапана (после ультразвукового исследования). Уровень расположения маркируется на коже. В прежние времена экстравазальная коррекция проводилась после флебографии или логического подтверждения наличия несостоятельных клапанов бедренной вены. Поэтому самим автором отмечено, что искомый несостоятельный клапан иногда вообще не находили. Естественно, что проведенная в этих случаях экстравазальная коррекция заведомо была сомнительной.
2. При четко известном расположении несостоятельного клапана производится довольно широкий анатомо-топографический хирургический доступ к глубокой вене. Обычно он является продольным, параллельным бедренной вене от устья большой подкожной вены, так как типичное расположение клапана на 2–3 см ниже устья впадения глубокой вены бедра в бедренную. Если несостоятелен клапан подколенной вены – продольный разрез в подколенной ямке. В тех случаях, когда клапан несостоятелен, разрез производится из медиального разреза в нижней трети бедра выше впадения малой подкожной вены.
3. Основным условием проведения экстравазальной коррекции клапанов бедренной и подколенной вен является выделение их из ложа и взятие на держалки. Это самый ответственный момент операции. Всякое кровотечение должно быть остановлено, особенно из венозной стенки указанных вен. Высокая техника выделения вен является залогом успеха. Профилактические лигирования тонкими нитями стволов мелких вен, отходящих от магистральных венозных, делают операцию ювелирной. Когда вена взята с двух сторон кровотока, производится ее пальпация для определения клапана. Перед клапаном всегда имеется типичное расширение вены, а пальпацией определяется бороздка. Всякое сомнение в наличии клапана диктует необходимость расширения раны для наложения более длинной пластмассовой спирали. Наиболее часто используются спирали № 6 и 7, которые уменьшают диаметр вены на 1 /3—1 /2. Механизм коррекции несостоятельного клапана состоит в следующем. Пластмассовая спираль вращательными движениями нанизывается (накручивается) на вену в области проекции клапана, как это было показано ранее на рисунке. Рана послойно после традиционной флебэктомии ушивается. Флебэктомия обязательна. Это и понятно, ибо наступившие изменения в поверхностной системе и системе перфорантных вен необратимы даже в случае хорошей коррекции клапанов. Проведенные исследования показали, что подобная коррекция не всегда дает благоприятные результаты. Следует отметить, что последняя аргументация обоснована, ибо установить пальпацией до вскрытия просвета вены характер несостоятельности клапанного аппарата трудно (это не всегда ведет к сближению створок при сужении просвета вены). Есть и негативное последствие – продуктивное воспаление вены под спиралью, что приводит к еще большему склерозу створок клапана. Эти вопросы в какой-то мере отображены в работе К.Г. Абалмасова и соавторов (2000 г.).
Первые сообщения о характере несостоятельности клапанов относятся к 1965 г. Р. Kistner привел первые результаты микрохирургической коррекции (внутривенной) створок венозного клапана в 1968 г. Группа хирургов во главе с К.Г. Абалмасовым выделила три периода хирургического лечения хронических заболеваний вен: первый период – веноудаляющие операции, второй – микрохирургическая пластика клапанов системы глубоких вен в комбинации с удалением варикозных вен, третий – микрохирургическая пластика клапанов системы глубоких вен, в том числе и у больных с перенесенным флеботромбозом или тромбофлебитом для восстановления гемодинамического оттока венозной крови в отдельно взятой конечности.
На довольно большом количестве клинических исследований (487 больных) показано, что причиной венозной недостаточности у 187 (38,4 %) были несостоятельные клапаны глубоких вен (у мужчин 76, у женщин 111). Все эти больные были переведены в группу с наибольшим риском образования трофических расстройств. У кандидатов на микрохирургическую коррекцию несостоятельных клапанов глубоких вен отмечался длительный срок заболевания (от 5 до 10 лет), а образование трофических язв наблюдалось несколько позже почти у половины больных (в процентном соотношении соответственно 43,8 % и 18,7 %).
По СЕ АР распределение больных было следующим: II класс – 36, III – 28, IV – 68, VI – 24. На основании внутривенной микрохирургической коррекции были выявлены различные морфологические изменения в клапанах при ликвидации вертикального сброса.
Классификация типов поражения клапанного аппарата бедренной вены
1-й тип – перерастянутые створки клапанов вен.
2-й тип – прикрепление створок на разном уровне.
3-й тип – гипоплазия и аплазия створчатого аппарата.
4-й тип – разрушение створок, вызванное перенесенным тромбофлебитом.
5-й тип – внеклапанные причины вертикального сброса (рис. 117).
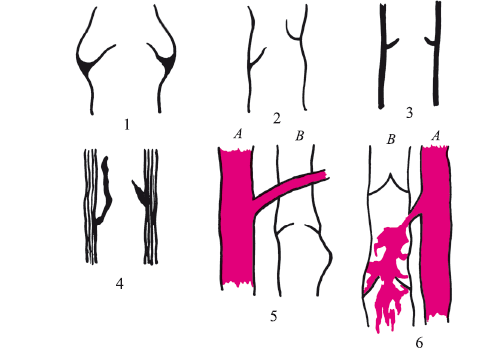
Рис. 117. Типы поражения клапанов магистральных вен глубокой системы по К.Г. Абалмасову:
1 – расширение венозного кольца; 2 – створки клапанов; 3 – аплазия и гипоплазия клапанов; 4 – деформация клапанного аппарата воспалительным процессом; 5 – нарушение венозного оттока сдавлением артериальной веткой магистральной вены; 6 – артериовенозный тонкий свищ (А – артерия; В – вена)
Конечно, даже ультразвуковое исследование или флебография не всегда могут дифференцировать имеющуюся патологию. Характер этих поражений в большинстве своем устанавливается на операции. Операции состоят из 5 этапов и выполняются только у больных с поражением основного клапана бедренной вены, т. е. ниже впадения глубокой бедренной вены: 1) укладка больного на операционный стол; 2) обезболивание; 3) хирургический доступ; 4) основной этап операции; 5) закрытие раны. Для четкого понимания хода операции следует представлять, что такое верх и низ раны. Хирурги и ассистенты располагаются по отношению к ране в определенном порядке (рис. 118).
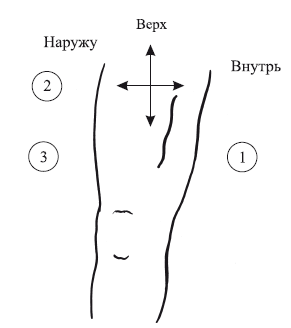
Рис. 118. Схема расположения хирургов и ассистентов (1–3) по отношению к ране при операциях на клапанном аппарате бедренной вены
Операции у больных группы I
1. Больного укладывают на спину. Операционный стол несколько перегибают в области пупартовой связки. Разрез производят по проекции внутренней стенки артерии (по пульсации).
2. Обезболивание – общее или перидуральная анестезия. Возможно применить и проводниковую анестезию с добавлением инфильтрационной анестезии (0,25 % раствор новокаина – 200 мл).
3. После обработки операционного поля делают дугообразный разрез по внутреннему краю бедренной артерии, обходя лимфатические железы. Длина разреза – 10–15 см. Раскрывают скарповский треугольник. Осторожно выделяют бедренную вену и глубокую вену бедра. Их берут на держалки (как при формировании бесшовного аутовенозного клапана). Почти в 98 % клапан расположен ниже впадения глубокой вены бедра. К.Г. Абалмасов и соавторы предлагают кроме пробы Вальсальвы с помощью раздувания и резкого сжатия легких аппаратом при эндотрахеальным наркозе проверять состоятельность клапана пробой “milking test”. Суть его заключается в следующем. Все вены берутся на держалки, проксимальную вену расслабляют. Указательным пальцем кровь выдавливают в проксимальном направлении выше клапана. Затем палец приподнимают. Быстрое ретроградное заполнение вены указывает на несостоятельность клапана. Проба положительная. Отсутствие обратной волны указывает на удовлетворительную функцию клапана. Проба отрицательная.
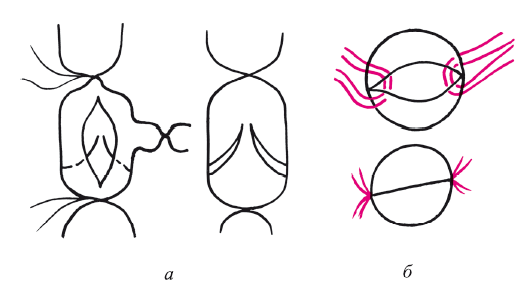
Рис. 119. Фасция удлиненных перетянутых створок венозного клапана:
а – рассечение вены; б – прошивание створок, сшивание их между собой и фиксация их к стенке вены
4. Основной этап операции при перерастяжении створок клапанов. Продольно рассекают бедренную вену от основания створки и продлевают до уровня крепления створки (рис. 119).
После правильной фиксации створок отверстие клапана выглядит в виде линейной щели. После ушивания вены атравматическими иглами (7–8/0) проводится повторная проба на ретроградный кровоток. После сдавливания при хорошей функции клапанов ретроградного сброса не имеется. Проба отрицательная. Авторы указывают, что из 117 больных в 3 случаях рану в вене пришлось повторно открыть и произвести коррекцию.
Операции у больных группы II
Все этапы до рассечения вены аналогичные таковым в предыдущей группе.
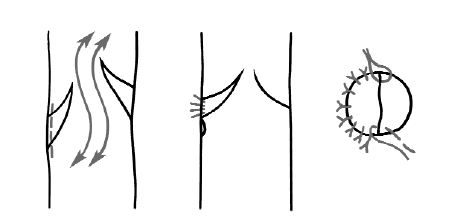
Рис. 120. Коррекция венозного клапана во второй группе путем перемещения основания створки кверху
После получения положительной пробы Вальсальвы и “milking-test”, указывающих на несостоятельность клапанного аппарата, производят продольный разрез от основания створок и продлевают его до уровня комиссуры наиболее высокой створки (рис. 120). В большинстве случаев приходилось смещать нижнюю створку клапана (из 187 – у 16 больных).
Операции у больных группы III (когда тромбирован клапанный синус)
При осмотре вены определяется более темный уплотненный участок вены в области синуса вен. При установлении этого факта приступают к основному этапу операции. Поперечный разрез вены (уровень комиссурального возвышения) начинают на передней поверхности и продлевают его кзади (рис. 121). Рану разводят кверху и книзу и определяют расположение тромба. Венозная стенка несколько поддавливается пальцем кпереди. Тромб специальной ложечкой или пинцетом отслаивают от клапана и стенки вены. При проведении этого ответственного этапа можно повредить вену, что требует ушивания ее Z-об-разным швом атравматичной иглой (8/0). В случае растяжения створок добавляется предыдущий прием – укорочение клапана.
Операции у больных группы IV ((n=6) – при разрушении клапанов)
Причиной является ранее перенесенный флеботромбоз (белесоватые продольные тяжи, отсутствие синхронизации колебательных дыхательных движений и движений, синхронных пульсации бедренных артерий).
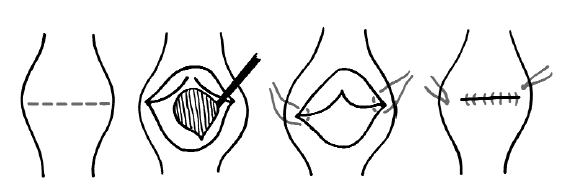
Рис. 121. Удаление тромботической массы из-под створок клапана открытым путем с пластикой клапанного кольца вены
В данной ситуации могут быть два варианта:
1) одна створка припаяна к стенке вены (n=4). Делают поперечный разрез с передней поверхности на заднюю полуокружность на уровне комиссурального возвышения. Двумя пинцетами края вены разводят. Вена несколько выворачивается кпереди. Острым путем при приращении створки к стенке вены свободный конец створки выделяют до тех пор, пока ее длина не станет равной диаметру вены. В ряде случаев приходится полностью отсечь створку клапана по линии его прикрепления. Верхний край клапана смещается на уровне прикрепления комиссуры второй створки и фиксируется одним швом по представленной выше методике, т. е. с прошиванием снаружи – внутрь – наружу. При полном отсечении вена ушивается швами снаружи – внутрь – наружу;
2) обе створки припаяны к стенке вены (поперечная флеботомия (n=2). Делают разрез передней поверхности ее просвета на 2/3 кзади. Раскрывают просвет вены тонкими пинцетами для осмотра створок клапана. Вначале выделяют переднюю створку до длины, равной диаметру вены. Иногда створка полностью отсекается. Тогда она пришивается отдельными швами или даже непрерывным швом по принципу снаружи – внутрь – наружу. Затем выделяется задняя стенка аналогичным образом. Важным является создание смыкающейся створки с щелевидным отверстием. При отсечении и задней створки ее основание фиксируется к стенке вены аналогичными швами. В одном случае удалось сформировать трехстворчатый клапан (рис. 122).
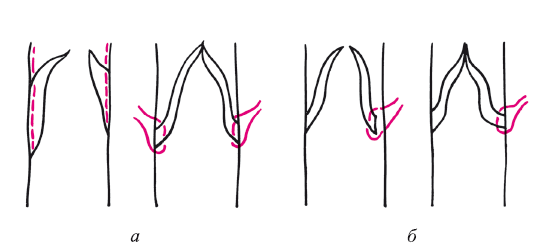
Рис. 122. Схема коррекции клапанного аппарата вены путем перемещения основания створок (частичного или полного отсечения створок): а – частичное отсечение; б – полное отсечение створок и их фиксация к клапанному аппарату
Операции у больных группы V
В данной группе могут быть различные ситуации.
1. Сдавление (компрессия) бедренной вены дистальнее клапана (рис. 123). Во время операции обнаружили ветвь артерии. Запирательная функция клапана после резекции артерии подтверждалась. В случае положительной пробы производят вульволопластику по указанным методикам.
2. Патологический артериальный приток в вену, т. е. наличие артериального артериовенозного свища. Его признаки – пульсация вены, наличие артериовенозных перетоков. Перетоки выделяют и пересекают между лигатурами. Иногда встречается несколько артериальных перетоков. В этих случаях перетоки лигируются постепенно один за другим. Появление артериальной крови указывает на наличие еще одного или нескольких артериальных притоков.
3. В области клапанного аппарата имеется впадение венозных перетоков, которые приводят к дисфункции клапанного аппарата. Для установления этого факта используется методика “milking test”. При пережатии всех вен и выдавливании крови в этих ситуациях наблюдается полное и быстрое их наполнение. Цвет крови венозный. Перетоки лигируются и пересекаются. При нарушении запирательной функции клапанного аппарата производится вульвопластика. Несмотря на эффективно выполненные операции, авторы не решились только на последний этап вмешательства по вполне объяснимым причинам (наличие варикозно измененных поверхностных вен). Поэтому вульволопластика комбинировалась с флебэктомией, субфасциальной перфорантэктомией или и с тем, и другим (из 187 случаев у 89 больных).
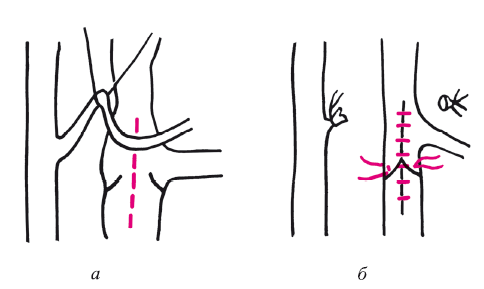
Рис. 123. Схема операции при артериальной компрессии бедренной вены:
а – общий вид патологии; б – пересечение артериальной ветви и вульво-пластика по вышепредставленной методике
Сомнительны пока и результаты эктравазальной пластики клапанной недостаточности, выполняемой за счет сужения просвета вен наружными швами (рис. 124). Имеется несколько методик укорачивания просвета вены продольным или поперечным швами.
Итак, первая операция на клапанах бедренной вены была произведена в 1968 г., но широкого распространения не получила. Только А.Н. Введенский обратил на это внимание. В 62,5 % случаев причина недостаточности клапанного аппарата связана с удлинением створок или их атипичным расположением. Отдаленные результаты отмечались у 98 оперированных больных: у 2 больных – рецидив. Установлено, что только у 3 % больных с хронической венозной недостаточностью и варикозными венами отмечается первичное поражение перфорантных вен, а у 97 % – поражение вторичное и связано с несостоятельным клапанным аппаратом глубоких вен (при вертикальном сбросе). Д.Д. Берган считает, что в дальнейшем будет развиваться более агрессивная хирургическая тактика, в том числе и направленная на восстановление запирательной функции клапанного аппарата. Она найдет свое место в клинической практике (“Ангиология и сосудистая хирургия”, 1995, № 3, с. 59–77).
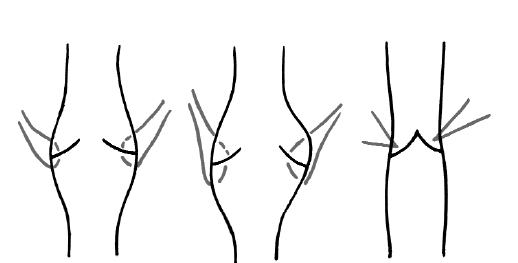
Рис. 124. Экстравазальная пластика клапанного аппарата путем сужения клапанного кольца вены швами снаружи-внутрь-наружу
Таким образом, восстановительные операции предусматривают два основных принципа восстановления пульсирующего венозного оттока по направлению к сердцу: 1) формирование добавочного клапана; 2) восстановление уже имеющегося пораженного клапана. Если исходить из сложности локального расположения клапана, вскрытия просвета бедренной вены, опасности тромбоэмболии, то предпочтение следует отдавать бесшовному аутовенозному клапану, хотя многие его стороны функционирования еще не изучены. Создание искусственных клапанов, или эксплантатов, всегда таит в себе опасность их тромбирования и развития тромбоэмболии. Использование методик восстановления пораженного клапана всегда технически сложнее, хотя сам факт его восстановления имеет важное значение. Пока еще отдаленные результаты представлены очень слабо. Несомненным является то, что восстановительные операции на клапанах должны всегда сочетаться с органоуносящими вмешательствами, т. е. с удалением уже имеющихся варикозно расширенных вен, лигированием несостоятельных перфорантных вен. Другой вопрос, каким способом и в каком объеме выполнять органоуносящие операции. Это зависит от характера поражения поверхностных вен и перфорантов. Естественно, что разумное сочетание органоуносящих и восстановительных операций является основным путем к снижению послеоперационных рецидивов варикоза и варикозной болезни. Отдельно стоит вопрос (а он дискутабелен и требует специального клинического опыта) о создании добавочных клапанов при восходящей форме варикозной болезни, что несомненно снизит нагрузку дистальнее клапана и этим уменьшит вертикальный и горизонтальный сбросы венозной крови. Это реальный путь к уменьшению вероятности развития или прогрессирования трофических изменений на нижних конечностях.
Реконструктивные операции на венах нижних конечностей. Такие операции применяются при варикозе, возникшем после острого флеботромбоза магистральных вен. Исследования, проведенные А.Н. Введенским, показали сомнительность применения шунтирующих операций при окклюзионных формах постфлебитического синдрома с использованием эксплантатов или аллотрансплантатов. Даже использование аутовенозных трансплантатов при шунтировании сформировавшихся окклюзий в подвздошных сегментах, бедренных или подколенных венах всегда сомнительно. Шунтирующие операции могут проводиться только при одном условии – отсутствии адекватного венозного оттока. Для этого используется маршевая проба при ношении эластических чулок. Если в течение 3–5 месяцев компрессионная терапия не приводит к улучшению состояния (напряжение, распирающие боли при ходьбе) – всегда стоит вопрос о проведении реконструктивных операций, особенно когда имеется угроза образования трофических язв. Диагностика локализаций осуществляется с помощью ультразвукового исследования, а также флебографии (дистальной). На рисунке 125 указаны основные варианты окклюзий (без реканализации) магистральных вен глубокой системы. Только имея точную локализацию окклюзии, можно планировать ту или иную реконструктивную операцию.
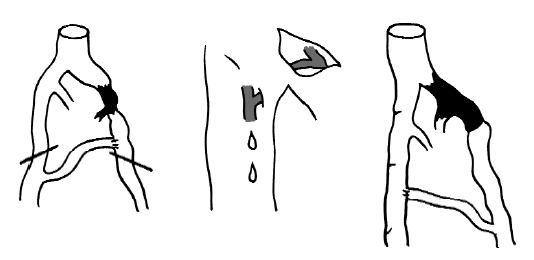
Рис. 125. Варианты бедренно-подвздошного шунтирования (операция Пальма)
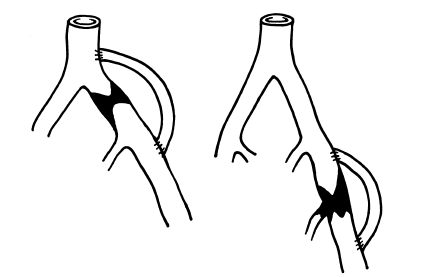
Рис. 126. Варианты свободного аутовенозного шунтирования
Аутовенозное шунтирование. Под этим термином понимается использование естественных венозных стволов:
1) сафено-подвздошное перекрестное шунтирование (операция Пальма). Эта операция может быть выполнена в двух вариантах. Под общим обезболиванием производится разрез, начинающийся с устья поверхностной бедренной вены со стороны, противоположной окклюзии. Вену приходится выделять почти до подколенной ямки. Выделение производится из отдельных разрезов. Тщательно лигируются перетоки и перфоранты.
2) сафено-бедренное перекрестное шунтирование аутовенозное. Оно производится аналогичным образом, только подкожный канал продляется на пораженное бедро ниже окклюзии.
В тех случаях, когда поражается подвздошная, бедренная и даже вены голени, глубокой системы, по мнению А.В. Покровского и Л.И. Клионера (1977), необходимо вначале проводить операцию Пальма, а затем операцию Линтона.
Аутовенозное свободное шунтирование. Этот вид операции проводится при изолированных окклюзиях вен глубокой системы.
Используется поверхностная вена бедра противоположной стороны.
Шунт может быть небольшой (рис. 126). В случаях, когда на лобке у больных с постфлебитическим синдромом выявлена картина варикозных вен, это следует рассматривать как естественную операцию Пальма. Поэтому при положительной пробе эластическими бинтами целесообразно производить операцию Линтона или же малоинвазивные вмешательства по устранению горизонтального сброса венозной крови.

Рис. 127. Венозное шунтирование полубиологическим протезом в условиях ускоренного (артериального) кровотока по А.В. Покровскому.
Шунтирование в условиях ускоренного кровотока. Это понятие включает в себя ускоренный кровоток после шунтирующих операций с целью предотвращения тромбоза трансплантатов. Для этих целей с одной из ветвей венозного трансплантата формируется артериовенозный свищ в дистальных отделах (рис. 127). Этот свищ после сформировавшегося шунта через 2–4 недели ликвидируется. Применение этой методики легло в основу использования полубиологических протезов (Э.А. Апсатаров, 1972).
На практике реконструктивные операции на венах применяются довольно редко. Основные показания к таким операциям – неэффективность консервативных методов лечения и прежде всего неоткрытие 4-го (внутримышечного) венозного оттока при окклюзионных формах постфлебитического синдрома. В качестве самостоятельных методов лечения они используются при окклюзиях в системе верхней полой вены. Отдаленные результаты реконструктивных операций вполне обнадеживающие.
Назад: Трофические изменения при варикозной болезни и варикозе нижних конечностей
Дальше: Рецидивы варикозной болезни и постфлебитического синдрома нижних конечностей

