Ювенильный ревматоидный артрит
Это одно из наиболее частых и самых инвалидизирующих ревматических заболеваний. В возникновении заболевания придается значение «медленным» вирусам, нарушения иммуногенеза являются ведущим фактором. Пик заболеваемости наблюдается в 2–4 года. Девочки болеют в 2–3 раза чаще мальчиков.
Клиника. Ювенильный ревматоидный артрит (ЮРА) часто начинается после ангины, острой респираторной инфекции или переохлаждения. Острое начало сопровождается лихорадкой, припуханием и резкой болезненностью суставов, увеличением лимфатических узлов, селезенки, иногда печени, аллергической сыпью. При подостром начале температура невысокая, неправильного типа, воспалительные изменения в суставах менее выражены.
Основной клинический синдром – артрит. Поражаются крупные и средние суставы (коленные, голеностопные, лучезапястные, локтевые, тазобедренные), реже – мелкие суставы кисти. Типичным является поражение шейного отдела позвоночника и челюстно-височных суставов. Артралгии настолько сильные, что даже прикосновение простыни вызывает у ребенка резкие боли (синдром «простыни»).
Сначала развивается моноартрит (чаще в коленном суставе), а затем, в течение 1–3 мес., поражается такой же сустав с противоположной стороны, как правило, имеется симметричность поражения. Деформируясь, суставы приобретают различную форму: коленные – шаровидную, лучезапястные, межфаланговые суставы пальцев – веретенообразную. Нарастают ограничение подвижности в суставах, мышечная атрофия, общая дистрофия, анемия. Течение болезни волнообразное.
Выделяют две основные клинические формы: суставную (65–70 %) и суставно-висцеральную.
При суставной форме поражение суставов может быть в виде полиартрита, олигоартрита, захватывающего 2–4 сустава (коленные, тазобедренные), моноартрита (чаще поражается коленный сустав). Внимания заслуживает симптом утренней скованности, хотя его трудно проследить у детей моложе 4–5 лет. В более старшем возрасте отмечается затруднение движения в пораженных суставах именно по утрам. Этот симптом является одним из диагностических критериев болезни.
Суставно-висцеральная форма может иметь несколько клинических вариантов.
Синдром Стилла характеризуется острым началом, лихорадкой, нередко аллергическими сыпями, выраженным суставным синдромом, увеличением лимфатических узлов, печени и селезенки. Типичен полиартрит с вовлечением в процесс мелких суставов и шейного отдела позвоночника. Дети обездвижены из-за резко выраженного болевого синдрома и общей слабости, занимают вынужденное положение, чаще на боку с согнутыми и приведенными к туловищу руками и ногами, самостоятельно не садятся и не могут себя обслужить. Быстро развиваются атрофия мышц, общая дистрофия, анемия, присоединяются изменения в других органах, часто поражается сердце. Синдром Стилла имеет быстро прогрессирующее течение с частыми рецидивами.
Аллергосептический синдром (Висслера-Фанкони). Начало острое, высокая лихорадка с ознобом и проливным потом во время снижения температуры. Лихорадка упорная и может длиться от 2–3 недель до 2–3 мес. Типична обильная стойкая полиморфная, пятнисто-папулезная, реже – уртикарная аллергическая сыпь. Уже в начале заболевания выявляются миоперикардит и плевропневмонит. Обращает внимание выраженная одышка, нередко – акроцианоз. Могут появиться приглушенность тонов и расширение границ сердца. Появляется вначале сухой, а затем влажный кашель. В легких с двух сторон выслушиваются влажные разнокалиберные хрипы, шум трения плевры, преимущественно в заднебоковых отделах. Поражение суставов ограничивается лишь резкими артралгиями, объективные изменения появляются спустя месяцы, а иногда и годы от начала заболевания.
Особое место занимает форма заболевания, протекающая с поражением глаз. Возникает иридоциклит или увеит. Появляется типичная триада симптомов: иридоциклит, катаракта и лентовидная дистрофия роговицы.
Диагноз. Диагностические критерии ЮРА (Восточно-Европейские, 1979).
Клинические признаки: 1) артрит продолжительностью 3 мес. и более; 2) артрит второго сустава, возникающий через 3 мес. и позже; 3) симметричное поражение мелких суставов; 4) контрактура; 5) тендосиновит или бурсит; 6) мышечная атрофия; 7) утренняя скованность; 8) ревматоидное поражение глаз; 9) ревматоидные узелки; 10) выпот в полости сустава.
Рентгенологические признаки: 11)остеопороз, мелкокистозная перестройка костной структуры эпифиза; 12) сужение суставных щелей, костные эрозии, анкилоз суставов; 13) нарушение роста костей; 14) поражение шейного отдела позвоночника.
Лабораторные признаки: 15) положительный ревматоидный фактор; 16) положительные данные биопсии синовиальной оболочки.
Общее количество положительных признаков: ювенильный ревматоидный артрит вероятный (3 признака); определенный (4 признака); классический (8 признаков).
ЮРА дифференцируют со многими заболеваниями, протекающими с суставным синдромом (ревматизмом, диффузными болезнями соединительной ткани, травмами суставов, туберкулезом, остеомиелитом и др.).
Таблица 10
Классификация ювенильного ревматоидного артрита (А.В. Долгополова, А.А. Яковлева, Л.A. Исаева, 1981)
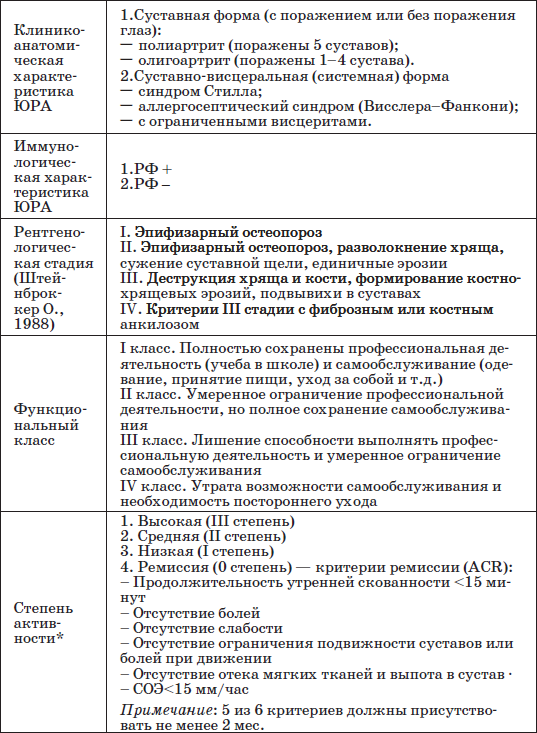
* Определение активности ЮРА (табл. 11)
Таблица 11
Клинико-лабораторная характеристика степеней активности ювенильного ревматоидного артрита

Лечение. Лечение ЮРА представляет серьезную проблему и должно быть комплексным, включающим соблюдение режима, диеты, лекарственную терапию, ЛФК и ортопедическую коррекцию.
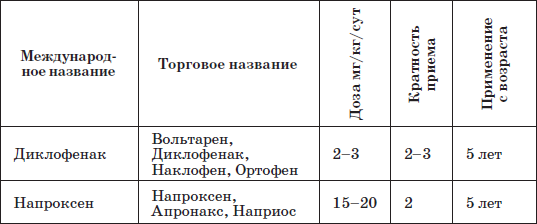
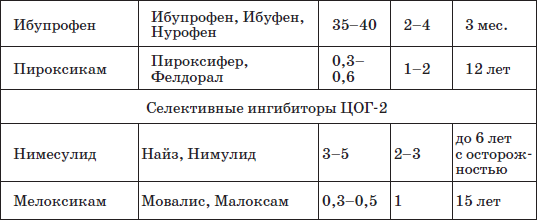
Медикаментозная терапия делится на симптоматическую (нестероидные противовоспалительные препараты и глюкокортикоиды) и иммуносупрессивную (подавляющую иммунитет). Применение нестероидных противовоспалительных препаратов и глюкокортикоидов способствует быстрому уменьшению боли и воспаления в суставах, улучшению функции, но не предотвращает разрушения суставов.
Лечение только нестероидными противовоспалительными препаратами проводится не более 6-12 недель, до постановки достоверного диагноза ЮРА, после этого их обязательно сочетают с иммуноподавляющими препаратами.
Глюкокортикоиды используются для внутрисуставного (метилпреднизолон, бетаметазон, триамсинолон), внутривенного (преднизолон, метилпреднизолон) введения и приема внутрь (преднизолон, метилпреднизолон). Внутривенное введение глюкокортикоидов (пульс-терапия) быстро подавляет активность воспалительного процесса у больных, используется в основном при наличии системных проявлений.
Нецелесообразно начинать лечение с назначения глюкокортикоидов внутрь. Они назначаются при неэффективности других методов лечения. Не рекомендуется назначать глюкокортикоиды внутрь детям до 5 лет (особенно до 3 лет), а также в подростковом возрасте, это может привести к выраженной задержке роста.
Иммуносупрессивная терапия должна быть длительной и непрерывной, начинаться сразу после установления диагноза. Основные препараты – метотрексат, циклоспорин А, сульфасалазин, лефлуномид, а также их сочетания. Отменить препарат можно в случае, если больной находится в состоянии клинико-лабораторной ремиссии не менее 2 лет. Отмена иммунодепрессантов у большинства больных вызывает обострение заболевания. Лечение биологическими агентами (инфликсимаб, ритуксимаб) проводится только в специализированном стационаре.
Противопоказаны любые профилактические прививки (кроме реакции Манту) и все иммуномодуляторы и иммуностимуляторы.
Таблица 12
Нестероидные противовоспалительные препараты, применяемые для лечения артритов у детей