Книга: Пищевая аллергия. Как с ней справиться?
Назад: Глава 5. Крапивница, аллергические ангиоотеки, анафилаксия
Дальше: Глава 7. Желудочно-кишечные формы проявления пищевой аллергии
Глава 6. Атопический дерматит
Атопический дерматит – это хроническое воспалительное заболевание кожи с повторяющимися спонтанными эпизодами обострения.
Симптомы атопического дерматита – сухость кожи и красные зудящие высыпания в виде бляшек (неровностей, выступающих над поверхностью кожи, нередко имеющих плотную текстуру, тогда родители часто называют их коркой) или отдельных мелких элементов. В разном возрасте эти высыпания имеют разную характерную локализацию. У младенцев они чаще располагаются на разгибательных поверхностях рук и ног и на щеках, у детей после года и взрослых – чаще в сгибах рук и ног, в области запястий и голеностопных суставов, но в любом возрасте они могут покрывать все тело (рис. 24).
Чаще всего впервые атопический дерматит начинается в первые два года жизни, но может начаться в любом возрасте.

Рис. 24. Типичная локализация очагов атопического дерматита у младенца и в старшем возрасте
Почему возникает это заболевание?
Обычно атопический дерматит имеет генетическую природу (независимо от того, в каком возрасте случилось начало). При этом у кожи особое строение: ей не хватает белков, обеспечивающих связи между клетками. В результате она плохо защищена от окружающей среды, из-за своей проницаемости она постоянно теряет влагу и сохнет (рис. 25). Кроме того, такое строение приводит к повышенной уязвимости кожи, в результате она легко повреждается и воспаляется в ответ на повседневные внешние раздражители (трение, перепады температуры, пот, слюна, контакт с пищей, контакт с бактериями, вирусами, грибами) (рис. 26).
У некоторых людей, помимо перечисленных внешних факторов, обострения атопического дерматита могут быть вызваны контактом с аллергенами: употреблением аллергенов в пищу или контактом кожи с аэроаллергенами (к ним относятся, например, клещи домашней пыли, пыльца, аллергены животных). [336]
Сегодня мы знаем, что обострения атопического дерматита далеко не всегда связаны с аллергическими реакциями, но еще несколько десятков лет назад это заболевание связывали исключительно с пищевой аллергией.
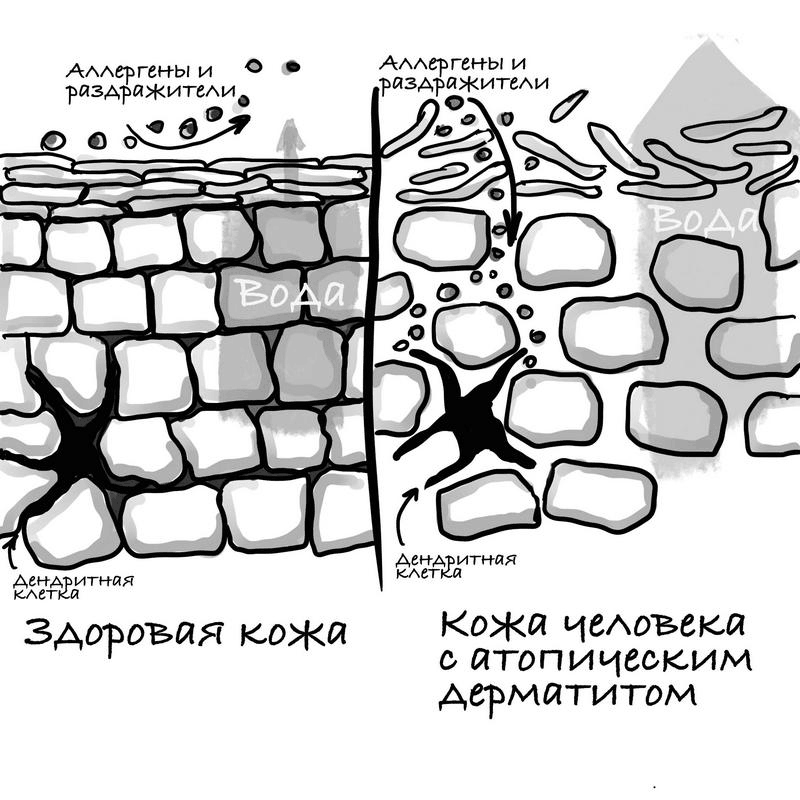
Рис. 25. Строение кожи при атопическом дерматите
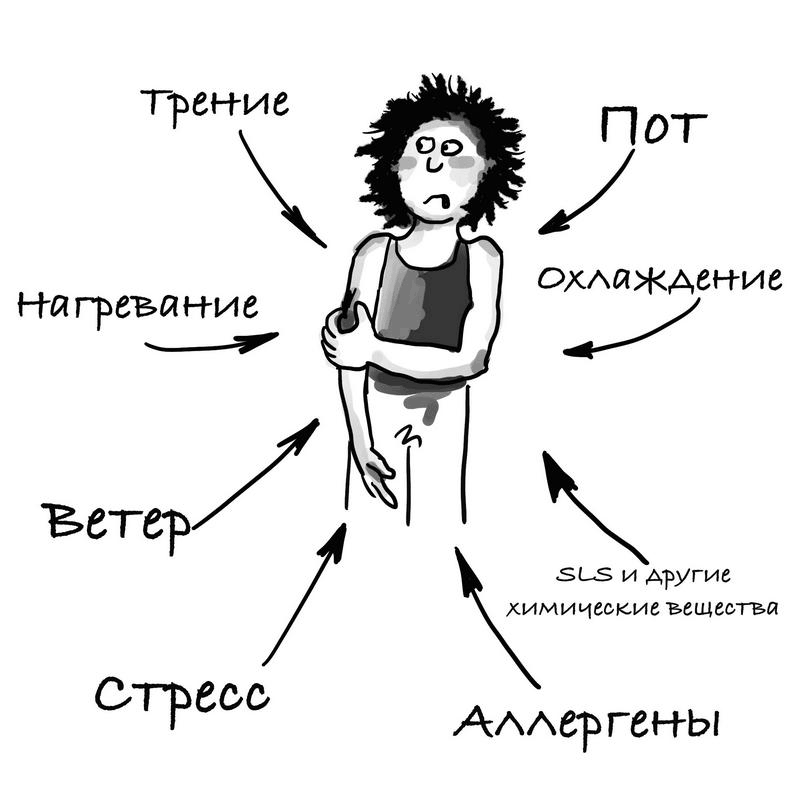
Рис. 26. Что вызывает обострения атопического дерматита?
Немного истории
Первое письменное упоминание заболевания, напоминающего атопический дерматит, встречается еще на египетских папирусах, где предлагаются способы уменьшить мучительный зуд при заболеваниях кожи.
Гиппократ в своих трудах рассматривал кожные заболевания как внешние проявления нарушенного баланса внутренних жидкостей.
Авиценна, персидский врач и ученый, приводит в своем труде «Канон врачебной науки» довольно подробное описание кожных заболеваний, напоминающих атопический дерматит. Интересно, что подходы к лечению, предложенные Авиценной, во многом перекликаются с современными. Так, он замечал, что непродолжительные ванны способствуют увлажнению кожи, а длительное нахождение в воде приводит к ее пересушиванию.
Следующее упоминание заболевания, похожего на атопический дерматит, возникло в конце XVI века в труде итальянского врача Джероламо Меркуриалиса De Morbis Cutaneis, где он описывает зудящие высыпания у младенцев. Полтора века спустя английский врач Дэниел Тернер описывает зудящие повреждения кожи у малышей, преимущественно на щеках и лбу. В начале XIX века французский дерматолог Жан-Луи Алибер вновь описывает младенческое воспаление кожи с невыносимым зудом. В течение XIX века несколько врачей и ученых описывают в своих трудах все то же заболевание, но теряются в догадках о его причинах.
В XX веке ученые и врачи начали систематизировать накопленные наблюдения и искать им объяснение. В 1906 году Клеменс фон Пирке предложил термин «аллергия» для обозначения патологической реакции на любую субстанцию. Немногим позже, в 1923 году, Кока и Кук предложили термин «атопия», описав наследственную предрасположенность к поллинозу (сенной лихорадке) и бронхиальной астме. Позднее, в 1933 году, Вайс и Сульцбергер впервые предложили термин «атопический дерматит». Они систематизировали собственные наблюдения и наблюдения предшественников и предположили, что зудящие кожные высыпания, возникающие у детей с семейной историей атопии, каким-то образом взаимосвязаны с развитием поллиноза и бронхиальной астмы.
До этого этапа лечение зудящего дерматита сводилось к поиску и устранению внутренних причин по Гиппократу. В середине XIX века господствовало представление о том, что кожные высыпания – это попытка восстановить внутренний дисбаланс, поэтому люди опасались, что лечение кожи «загонит болезнь внутрь».
В XX веке теория Гиппократа стала отходить на второй план. На этапе активного развития аллергологии атопический дерматит стали рассматривать как исключительно аллергическую болезнь и его лечение сводили к поиску и устранению аллергена.
В 1916 году Блэкфан впервые провел кожные тесты с пищевыми продуктами и обратил внимание на то, что они значительно чаще были положительными у людей с атопическим дерматитом (тогда он еще так не назывался) по сравнению со здоровыми людьми.
Вайс и Сульцбергер в своей работе в 1933 году подчеркнули, что при атопическом дерматите отмечается большое количество положительных кожных проб. Поэтому логичным было бы устранить все выявленные аллергены из рациона атопика и окружающей его среды. Несмотря на единодушие в теоретическом аспекте, на практике рекомендации по подбору диет у разных экспертов и школ значительно отличались, и единый эффективный подход так и не удалось выработать. [53]
Во второй половине XX века исследователей все больше интересовало то, какую роль в развитии атопического дерматита играет кожа. В 1980 году Ханифин и Райка опубликовали знаменитые критерии атопического дерматита, к которым относятся зуд, типичное расположение очагов (сгибательные поверхности в старшем возрасте и разгибательные поверхности и лицо у младенцев), рецидивирующее течение и семейная история атопии. [142]
В 1994 году Вильямс и его британские коллеги из рабочей группы дерматологов видоизменил эти критерии: должны обязательно отмечаться длительный кожный зуд и три и более из следующих симптомов: воспаление кожи на сгибательных поверхностях, сопутствующая астма или аллергия на пыльцу, начало заболевания до двух лет, генерализованная сухость кожи. [338]
Последние несколько десятилетий стали революционными в развитии наших представлений об атопическом дерматите. Сегодня мы рассматриваем это заболевание как следствие взаимодействия нарушенного кожного барьера, окружающей среды, генетической предрасположенности к атопии и особенностей иммунного ответа. Как оказалось, кожа при атопическом дерматите может служить связующим звеном между контактом с аллергенами и развитием сенсибилизации (образования IgE к аллергенам). Ученые выяснили, что у людей с атопическим дерматитом есть повышенная склонность к развитию аллергии. По всей видимости, это связано с общей генетической природой этих заболеваний. Из-за этого аллергические заболевания среди людей с атопическим дерматитом встречаются чаще, чем среди тех, у кого атопического дерматита нет. [72]
Однако далеко не у всех людей с атопическим дерматитом развивается аллергия. Сопутствующая пищевая аллергия отмечается всего в 30 % случаев у детей первых лет и примерно в 5–10 % у детей дошкольного и младшего школьного возраста. Пищевая аллергия крайне редко является триггером атопического дерматита у взрослых (в связи с тем, что по мере взросления часто развивается толерантность к пищевым аллергенам, то есть аллергия проходит). Вот почему диеты далеко не всегда приводят к успеху при лечении атопического дерматита. [15, 56, 106, 108]
Как понять, что атопический дерматит обостряется из-за пищевой аллергии на постоянно употребляемые продукты?
• Атопический дерматит имеет достаточно тяжелое течение (очагов много, их количество постоянно увеличивается, кожа почти не бывает чистой).
• Уход за кожей постоянно проводится в достаточном объеме, местное лечение очагов адекватно подобрано, но очаги плохо отвечают на лечение и постоянно возникают новые.
• Ни при каких обстоятельствах невозможно есть подозреваемые продукты и иметь чистую кожу.
• Исключение подозреваемых продуктов из рациона улучшает состояние кожи в течение двух недель при сохранении ухода за кожей и местного лечения (кремы, которые без диеты не давали эффекта, на фоне диеты начинают «работать»).
• Пробный возврат подозреваемого продукта в рацион приводит к обострению атопического дерматита в течение 48 часов.
Как понять, что атопический дерматит сопровождается пищевой аллергией на эпизодически употребляемые продукты?
• Атопический дерматит обостряется каждый раз при употреблении подозреваемого продукта в течение 48 часов.
• Ни при каких обстоятельствах невозможно есть подозреваемые продукты и иметь чистую кожу.
• Исключение продукта из рациона приводит к улучшению контроля состояния кожи (обострения возникают реже, длятся короче, лечебные и ухаживающие кремы эффективно работают).
Предположить, что атопическому дерматиту сопутствует пищевая аллергия, можно только в том случае, если присутствуют все эти особенности.
При постоянном употреблении аллергена в пищу атопический дерматит будет протекать достаточно тяжело и становится устойчив к лечению. Это означает, что в случае пищевой аллергии, до тех пор пока продукт не будет исключен из рациона, местные средства (лечебные и ухаживающие кремы) не будут давать заметного эффекта. [56, 72, 106, 108]
Важно отметить, что даже в этом случае пищевая аллергия – не первопричина возникновения атопического дерматита, а один из триггеров обострения.
Атопический дерматит – хроническое рецидивирующее заболевание кожи, то есть он регулярно то обостряется, то стихает. При этом у всех людей с атопическим дерматитом обострения возникают из-за внешних воздействий на кожу повседневных факторов, а если у человека есть аллергия, то аллергены будут дополнительным фактором обострения (рис. 27).

Рис. 27. Атопический дерматит с сопутствующей аллергией и без нее
Это означает, что независимо от того, есть у человека аллергия или нет, ему необходимы правильно подобранный уход за кожей и местное лечение обострений противовоспалительными препаратами. При этом в случае пищевой аллергии это лечение не позволит достичь полного разрешения дерматита до тех пор, пока не будет начата диета.
После того как ученые выяснили, что атопический дерматит – это самостоятельное заболевание, при котором аллергия может быть, а может и не возникнуть, они задались вопросом: если аллергия не первопричина атопического дерматита, может ли она быть его следствием, или это сопутствующее состояние?
В главе 3 мы говорили о чрескожной сенсибилизации у людей с атопическим дерматитом, когда аллергены из окружающей среды контактируют с проницаемой кожей человека, генетически склонного к атопии. Такой контакт может приводить к формированию IgE к этим аллергенам и возможному развитию аллергии на них в дальнейшем. Этот феномен объясняет, почему у некоторых детей уже при первом употреблении продукта могут появиться симптомы аллергии, хотя нашей иммунной системе требуется как минимум две встречи с аллергеном (см. рис. 1). Кожа может служить маршрутом сенсибилизации не только для пищевых аллергенов, но и для аллергенов растений, животных, клещей домашней пыли, но так как мы в этой книге говорим о пищевой аллергии, сосредоточимся на ней. Как оказалось, чрескожная сенсибилизация может возникать не только при прямом контакте кожи с пищевыми белками. Пищевые аллергены могут попадать на кожу в составе домашней пыли, в которую молекулы аллергенов попадают из тех блюд, которые готовят и едят дома. [51, 158, 341].
Означает ли это, что пищевая аллергия является не первопричиной, а следствием атопического дерматита?
Отчасти это так, потому что атопичная кожа становится причиной сенсибилизации к пищевым аллергенам из окружающей среды. Однако это не единственный маршрут сенсибилизации. Как мы уже говорили в главе 3, пищевая аллергия может развиваться и при попадании пищевых аллергенов в желудочно-кишечный тракт, и при их вдыхании. Кроме того, не всегда сенсибилизация приводит к развитию аллергии. Так, по данным большого европейского исследования [230], частота сенсибилизации к пищевым аллергенам (наличия IgE по данным анализа крови или по результатам прик-тестов) у всех возрастных групп составляла 10,1 %, при этом клиническими проявлениями аллергии отклонения в этих тестах сопровождались только у 2,7 %.
Несмотря на важность чрескожного пути развития сенсибилизации, более корректно говорить о том, что атопический дерматит и пищевая аллергия – это два сопутствующих состояния, связанные между собой генетическими причинами и механизмами развития.
Итак, мы выяснили, что пищевая аллергия может сопутствовать атопическому дерматиту. При этом у многих людей с этим заболеванием нет сопутствующей пищевой аллергии (у 70 % детей первых лет жизни и больше, чем у 90 % взрослых).
Мы выяснили, что мы можем подозревать аллергию в том случае, если дерматит протекает достаточно тяжело, а правильный уход и своевременное адекватно подобранное лечение не будут эффективными.
Каким должен быть правильный уход и как правильно лечить очаги?
Мы уже говорили, что при атопическом дерматите кожа имеет дефект в своем строении: ей не хватает белков, связывающих клетки между собой. Из-за такого дефекта кожа легко теряет влагу и становится еще более проницаемой. Повышенная проницаемость такой особенной кожи приводит к тому, что внешние раздражители, безопасные для здоровой кожи (трение, пот, стиральный порошок, водопроводная вода, пища, косметика, вирусы, бактерии, пыль, шерсть, пыльца), из-за строения атопичной кожи становятся для нее агрессивными, повреждают ее, что приводит к ее воспалению.
Уход за кожей – самое важное в лечении атопического дерматита.
Уход должен проводиться непрерывно как во время обострений, так и вне их. [16, 56, 61, 309, 333, 342, 343]
Для ухода за кожей используются специальные средства – эмоленты. Эмоленты – это специальные кремы, бальзамы, лосьоны и эмульсии, удерживающие в коже влагу и заполняющие межклеточные пространства для компенсации в коже того, чего ей не хватает. Иными словами, эмоленты берут на себя функцию связывания клеток друг с другом, воссоздавая кожный барьер. Как оказалось, дефект в строении и постоянная потеря влаги характерны для всей кожи, а не только для видимых зон воспаления. Поэтому очень важно наносить эмоленты щедрым слоем на все тело и лицо. Рекомендованная частота применения эмолентов – не менее двух раз в день. Если эмолент наносится в достаточном количестве, кожа не будет сухой и шершавой. Для достижения этой цели можно пользоваться эмолентами с любой частотой. [56, 309, 321, 325, 333, 342, 343] Кроме того, важно продолжать использовать эмоленты в период воспаления, нанося их на очаги, потому что применение этих веществ повышает эффективность лечебных противовоспалительных кремов и укорачивает продолжительность обострения. [321]
Чередовать эмоленты или делать перерывы в их использовании не нужно. [321] Компоненты эмолентов хорошо изучены и высоко безопасны. Безусловно, это относится к эмолентам от хорошо зарекомендовавших себя производителей, а не к кремам кустарного производства, не прошедшим должных исследований безопасности и эффективности. Привыкание к эмолентам не развивается. Тем не менее со временем потребности кожи могут меняться, и крем, который раньше подходил, может перестать достаточно увлажнять кожу.
У каждого эмолента есть свои поклонники и те, кому он совсем не подошел. Возможно, состав предпочитаемого эмолента связан с особенностями строения кожи при атопическом дерматите. Известно более 30 генетических мутаций, приводящих к развитию атопического дерматита, а значит, столько же типов строения кожи. Возможно, в будущем мы сможем проводить тестирование и давать рекомендации по подбору того или иного крема, но сейчас приходится выбирать их методом проб и ошибок.
Общая рекомендация, о которой стоит помнить: у детей первых лет жизни кремы с мочевиной и ниацинамидом в составе могут вызывать дискомфорт при нанесении, поэтому стоит выбирать эмоленты без них.
Уход за кожей, возможно, важен не только для того, чтобы сократить частоту обострений атопического дерматита. Повышенная проницаемость кожи, как мы уже говорили, может приводить к сенсибилизации к аллергенным белкам и дальнейшим аллергическим реакциям при употреблении этих продуктов внутрь, если речь о пищевой аллергии, или при вдыхании, если речь об аллергенах пыли, пыльцы и животных. На сегодняшний день данные, полученные в исследованиях, противоречивы. Метаанализ исследований, посвященных изучению роли эмолентов в предотвращении развития пищевой аллергии у детей с атопическим дерматитом, показал: пока мы не можем утверждать, что применение эмолентов способно снизить риски развития пищевой аллергии. [63, 169]
Результаты некоторых исследований не подтвердили, что с помощью эмолентов можно предотвратить пищевую аллергию. [78] Возможно, нам не хватает информации в связи с тем, что не во всех исследованиях, вошедших в метаанализ, протоколы включали подтверждение пищевой аллергии с помощью провокационных тестов с пищевыми аллергенами. Такие тесты дорого стоят, и не все родители соглашаются на их проведение, поэтому пока нам попросту не хватает информации. [169] Кроме того, эмоленты – это довольно разнообразная группа кремов, отличающаяся по своему составу. Вероятно, не каждый крем обеспечивает нужный для предотвращения сенсибилизации барьерный эффект. [63] Некоторые эксперты предполагают, что более эффективными могут быть эмоленты, содержащие церамиды, но пока исследования в этом направлении только проводятся. [107, 169, 192]. Кроме того, запланировано исследование, в котором будет изучено комплексное влияние ухода за кожей и активного лечения очагов воспаления (в зоне которых проницаемость кожи еще более высокая) на развитие пищевой аллергии. [347]
Водные процедуры как часть ухода за кожей
Помимо применения эмолентов, значимую роль в уходе за кожей играют водные процедуры. Это важная часть немедикаментозного лечения атопического дерматита. [106, 342, 343]
Благодаря водным процедурам происходит естественное увлажнение кожи. Кроме того, вода смывает с поверхности кожи раздражающие ее вещества – пот, грязь, волокна текстиля, бактерии и так далее. Однако важно помнить, что длительное нахождение в воде сушит кожу из-за того, что вода растворяет водно-липидный слой на поверхности кожи. Поэтому сразу после ванны нужно наносить эмолент, который не только обеспечит барьерную функцию кожи, но и уменьшит чрескожную потерю воды.
Один из известных экспертов врач-дерматолог Джон Ханифин, критериями которого мы пользуемся для постановки диагноза атопического дерматита, в своей статье «Разрушая замкнутый круг: как я лечу тяжелый атопический дерматит» утверждает, что ошибки купания и увлажнения – одни из ключевых причин обострений. [141] Как пишет Ханифин, ванна сушит кожу, но только в случае, если человек проводит в ней более 15 минут и если мы даем коже высохнуть самостоятельно, что способствует излишнему испарению воды. Нанесение эмолента на влажную кожу в течение трех минут после ванны защищает кожу от потери влаги и делает водные процедуры важной частью терапии атопического дерматита.
Противовоспалительная терапия
К сожалению, как бы мы ни старались, ухода за кожей недостаточно, чтобы полностью избавиться от обострений.
Атопический дерматит – рецидивирующее воспалительное заболевание кожи, однако в наших силах сделать его обострения более редкими и короткими.
Более редкими их делает уход за кожей. Как сделать их более короткими? Лечение обострений – лечение воспаления кожи с помощью местных стероидов и местных ингибиторов кальциневрина. [56, 309, 321, 325, 333, 342, 343] Эти средства являются наиболее эффективными и безопасными способами снимать обострения дерматита, если пользоваться ими под контролем врача. Местные стероиды не всасываются в том количестве, которое может повлиять на обмен веществ, рост, вес, мышцы и костную ткань, половую функцию или выпадение волос. Тем не менее местные стероиды могут сделать кожу тоньше в 1 % случаев при длительном применении, поэтому их непрерывный курс не должен превышать 14–28 дней (в зависимости от силы стероида) и должен проводиться под контролем врача.
Ингибиторы кальциневрина в виде местных средств (пимекролимус и такролимус) – безопасная и эффективная альтернатива стероидным кремам. Они являются более слабыми противовоспалительными средствами, поэтому врач может назначить комбинированное лечение с применением и стероидов, и ингибиторов кальциневрина. Некоторое время их применение было ограничено в связи с тем, что возникло опасение об их возможной связи с повышенным риском опухолевых заболеваний кожи. Однако исследования показали, что прямой связи между местными ингибиторами кальциневрина и развитием опухолевых заболеваний нет и их применение безопасно, в том числе в детском возрасте. [195, 274, 334]
Важно начинать местное лечение как можно раньше после начала обострения. Чем дольше длится обострение, тем дольше придется лечить воспалительные очаги, так как в процессе своего развития воспалительный процесс распространяется в глубину кожи.
Если после отмены местного лечения очаг вернулся на том же месте, это означает, что предыдущий курс лечения был недостаточным и в глубоких слоях кожи воспаление сохранилось. В таком случае стоит обсудить с врачом возможность проактивной терапии.
Проактивная терапия – это метод лечения, направленный на профилактику рецидивов атопического дерматита. Принцип проактивной терапии заключается в лечении «привычных очагов», в которых развивается хроническое воспаление, путем систематического применения противовоспалительных кремов на привычные места появления очагов. [342, 343]
В тяжелых случаях в лечении атопического дерматита используют системную терапию – препараты-цитостатики и биологические препараты (моноклональные антитела, регулирующие иммунный ответ в коже и подавляющие атопический тип воспаления). В этой книге мы не будем останавливаться на этом виде лечения, уточним только, что одним из показаний к такой терапии будет тяжелое течение атопического дерматита и отсутствие достаточного эффекта от правильно подобранного лечения и диеты (если она показана).
В заключение стоит еще раз повторить, что в случае, если атопический дерматит непрерывно обостряется, несмотря на правильно подобранное лечение и интенсивный уход за кожей, это повод задуматься о возможной пищевой аллергии.
РЕЗЮМЕ
Пищевая аллергия при атопическом дерматите маловероятна в случае, если есть хотя бы один из перечисленных признаков:• на фоне местного лечения и ухода за кожей обострения легко снимаются;• у человека есть многодневные ремиссии атопического дерматита в период, когда на кожу не наносятся стероиды;• при одном и том же рационе у человека могут быть периоды как обострения, так и ремиссии;• на фоне пробного исключения подозреваемых продуктов состояние кожи не улучшается в течение двух недель, а при возврате этих продуктов в рацион состояние кожи не ухудшается в течение 48 часов;• в летнее время или на море человек может есть все.
Назад: Глава 5. Крапивница, аллергические ангиоотеки, анафилаксия
Дальше: Глава 7. Желудочно-кишечные формы проявления пищевой аллергии

