Книга: Варикоз, тромбоз, лимфостаз и другие заболевания вен, которые можно и нужно лечить
Назад: «Сеточки» и «звездочки»
Дальше: Тромбозы вен нижних конечностей
Настоящий варикоз
Факторы риска мифические и реальные
Количество мифов и стереотипов в этом вопросе просто колоссальное. Практически все (!) пациенты, начиная свой рассказ врачу о своих проблемах с ногами, указывают на работу сидя или стоя, наследственность, малоподвижный образ жизни, ношение «вредной» обуви с высокими каблуками. Бесконечное повторение одного и того же в разных источниках за многие годы сделало эти факторы привычными и очевидными провокаторами развития варикоза. Средства массовой информации и разного калибра блогеры и самопровозглашенные гуру здорового образа жизни и питания добавляют еще десятки других факторов риска: спорт и другие нагрузки с «отягощением», запоры, прием гормональных контрацептивов, тепловые процедуры (баня), положение сидя «нога на ногу», тесные брюки и т. п. Один из опросов в Польше показал, что 17 % опрошенных женщин считали фактором риска развития варикоза эпиляцию горячим воском, а 11 % – пол с подогревом. Обычно за изобретением очередного фактора риска стоит довольно причудливый полет фантазии изобретателя, опирающийся на смутное представление о патофизиологии болезней вен и полное отсутствие понимания эпидемиологии (науки, позволяющей выявлять факторы риска заболеваний и т. п.). Скорее даже не полет фантазии, а компиляция обрывков знаний, терминов, слухов и рассуждений. Например, в положении «нога на ногу» сосуды же пережимаются? Значит, кровь плохо оттекает и ниже пережатия вена подвергается нагрузке. Значит, рано или поздно она может не выдержать и растянуться – вот вам и варикоз. Логично? Наверное, так может показаться. Но на самом деле с точки зрения науки каждая фраза в этой цепочке лишена оснований, а простой логики совершенно недостаточно, чтобы установить причинно-следственные связи между фразами.
В отношении вредного влияния каблуков на вены клинических (эпидемиологических) исследований нет, но есть несколько экспериментальных исследований по влиянию высоты каблука на венозное давление в ногах. Данные этих исследований противоречивы – по одним данным, каблук снижал эффективность мышечного «насоса» голени и несколько снижал венозный отток. По другим – напротив, активизировал работу мышц голени, что снижало давление в глубоких венах при ходьбе в 2 раза лучше, чем при использовании обуви с плоской подошвой. Но даже если бы все исследования однозначно показали нам то, что каблук ослабляет функцию мышечного насоса голени, – этого недостаточно для заявления о вреде каблуков. Нужно доказать, что такое ослабление работы мышц действительно влияет на какие-то конкретные исходы в жизни пациента (появляются варикозные вены, развиваются хронические отеки и т. п.). Какая нам разница, какие там цифры давления, если и при тех, и при других никакой болезни и расстройства не возникает? Аналогично никаких научных данных о том, что тепловые процедуры (баня), положение сидя «нога на ногу», одежда, какие-то особенности питания, гиподинамия, горячий воск или пол с подогревом вредят венам, – нет.
Подойдем к этому вопросу с другой стороны. А какие факторы риска развития варикоза на сегодняшний день научно доказаны? Эпидемиологических исследований по хроническим заболеваниям вен немного, и изучить их совершенно не сложно. С разной степенью убедительности немногочисленные исследования представляют следующие факторы риска развития варикоза: возраст, семейный анамнез (пресловутая наследственность), женский пол, беременности, ожирение (по ожирению данные противоречивые).
Рассмотрим наследственность. Фактор, неплохо доказанный. Самым симпатичным исследованием по этому вопросу мне кажется работа наших финских коллег из университета Тампере The Tampere Varicos Vein Study. Оно охватило более 6000 человек и, самое важное, было «продольным», то есть была прослежена судьба пациентов в течение какого-то времени (в данном случае – 5 лет). Исходно распространенность варикоза среди людей с отрицательным семейным анамнезом (нет варикоза у родственников первой линии) составила 7 % среди мужчин и 22 % среди женщин. Среди людей с положительным семейным анамнезом (хотя бы у одного родственника первой линии – отца, матери, брата или сестры были варикозные вены) цифры были другие. Распространенность у мужчин составила 30 %, у женщин – 56 %. Как видим, варикоз довольно распространен и без «наследственности». При этом наследственность, конечно, является существенным фактором риска развития варикоза. Но, с другой стороны, наличие «плохой наследственности» совсем не является приговором и не означает обязательное развитие варикозного расширения вен. Любопытно, но по данным этого исследования при варикозе у мамы риск появления новых варикозных вен на протяжении 5 лет наблюдения повышался у дочери, но не у сына. Для сына риск появления новых варикозных вен немного вырастал только при наличии варикоза у обоих родителей.
Особенно хочется отметить, что для развития хронической венозной недостаточности (ХВН – отеки и/или трофические расстройства) пол и беременности факторами риска не являются, факторы риска ХВН – это возраст, семейный анамнез и ожирение. А вот «гормональные препараты» (имеются в виду препараты женских половых гормонов) не являются фактором риска ни для появления варикозных вен, ни для развития хронической венозной недостаточности. Контрацептивы некоторых типов являются фактором риска венозных тромбозов – это правда, но это совершенно другая история, не связанная с состоянием вен и наличием или отсутствием варикозной болезни и которую мы рассмотрим отдельно в другом разделе. Интересно, что менопаузальная гормональная терапия оказывает положительный (!) эффект при лечении венозных язв.
Диагностика варикозной болезни
Диагностика любого заболевания обычно основывается на изучении жалоб пациента, истории заболевания, оценке проявлений (осмотр и пальпация) и анализе лабораторных и инструментальных данных. В дальнейшем субъективные ощущения пациента я буду называть симптомами, а внешние признаки, которые может оценить врач, – проявлениями. В англоязычной профессиональной литературе это принятое деление: симптомы – это symptoms, а признаки, проявления – это signs, в русскоязычной профессиональной и популярной литературе нередко эти понятия смешиваются, и возникает некоторая путаница.
Венам НЕ вредит обувь на высоком каблуке, положение сидя «нога на ногу», особенности питания, занятия спортом с утяжелением, баня, эпиляция горячим воском или пол с подогревом.
Что же нужно для диагностики заболеваний вен?
Жалобы. Некоторые хирурги даже не задают вопрос о том, что беспокоит пациента. Есть варикоз – надо оперироваться. А если неприятные, болезненные ощущения в ногах – главная причина обращения пациента к врачу, если его главная цель – избавиться от этих ощущений? В случае, когда симптомы были связаны не с венами, – они сохранятся, и возникнет вопрос – а зачем было потрачено время, деньги и зачем человек пошел на определенные риски, связанные с операцией, если проблема совершенно не решена? Типичный пример – синдром беспокойных ног. Этот синдром не имеет никакого отношения к сосудам, при этом даже в профессиональной среде в нем нередко винят вены. А распространен он достаточно широко. И схема вырисовывается такая: у одного пациента есть варикоз и есть типичный синдром беспокойных ног, который мешает пациенту нормально жить – обращение к врачу – поверхностный опрос жалоб (или отсутствие опроса) – операция – варикоз устранен, тяжелый дискомфорт в ногах остался. Удивительно, но его даже включили в перечень «венозных» симптомов в международный согласительный документ по венозной симптоматике от 2016 г. Вместе с тем синдром этот неплохо изучен, классифицирован, существуют алгоритмы его диагностики и лечения.
Опрос жалоб важен, еще важнее – вопросы не только «что» беспокоит, но и «как», «где» (в каких местах ног), «когда», «в каких ситуациях» и т. п. Нужна оценка характерных черт и закономерностей в симптоматике пациента, чтобы понять, вены это или нет, можно ли помочь и как лучше помочь. Но главное, жалобы пациента – это не диагностика. Они не являются важным диагностическим признаком заболеваний вен. Нам нужно понять, устранит ли болезненные ощущения наша коррекция венозной системы. И история заболевания важна в плане понимания перспектив, но основой диагностики тоже не является.
Анализы. Нет никаких анализов, которые помогли бы нам выявить варикоз или исключить его наличие. Нет никаких анализов, которые могут показать риск развития варикоза в будущем. Анализы флебологу не нужны. Разве что когда планируется операция – небольшой перечень предоперационных анализов, но не для диагностики.
Внешние проявления. Вот ключ к диагностике. Все просто: есть варикозные вены – это варикоз. Нет варикозных вен – нет варикоза. Варикозная болезнь – это расширение поверхностных вен, которое всегда (почти всегда) видно при осмотре. Исключение, пожалуй, одно – пациенты с ожирением. У них варикозные вены могут неплохо прятаться в подкожном жире, но наметанный глаз все равно различает отдельные выпуклости над петлями и изгибами варикозных вен. Это важнейшее положение, которое может помочь избежать ненужных вмешательств. Поясню этот аспект ниже, в пункте про инструментальную диагностику.
Ультразвуковое исследование вен и другие инструментальные методы. Во флебологии используют разные инструментальные методы, есть даже МРТ-венография и внутрисосудистое (!) ультразвуковое исследование, когда специальный ультразвуковой датчик вводят в сосуды и сканируют их изнутри. Но 90 %, нет, 99 % диагностических вопросов разрешаются при обычном ультразвуковом исследовании.
В назначениях и направлениях можно увидеть разные названия ультразвуковых исследований: допплерография, УЗАС, УЗДАС, УЗДГ, дуплексное сканирование, триплексное сканирование и др. Но по большому счету есть только два типа ультразвука вен. Первый – слепой метод (допплерография и ее синонимы, например УЗДГ – это и есть ультразвуковая допплерография), сосуд на экране мы не видим, датчик ставится в проекцию сосуда, и оценивается звуковой сигнал от проходящей крови. Экрана может не быть, либо на экран выводится кривая звуковой волны. Это исследование очень малоинформативно и в настоящее время практически не применяется. Второй метод – когда основой исследования является изображение сосудов (B-режим), а конкретный сосуд можно дополнительно изучить наложением одного или даже двух дополнительных режимов (допплер, «энергетический допплер», цветовой допплер). Тогда в целом получится сочетание двух или трех режимов, отсюда и название: дуплексное – это два режима, триплексное – три. Но качество исследования и его результативность зависят не от количества режимов, а от компетенции врача. Опытному специалисту часто достаточно базового В-режима, чтобы получить всю необходимую информацию. Для этого достаточно самого простого ультразвукового аппарата.
Для планирования и контроля лечения варикоза компетентному врачу достаточно самого обычного ультразвукового аппарата.
Так вот. Мы все знаем, что по венам ног кровь должна вернуться к сердцу, то есть в ногах, в общем и целом, кровь по венам должна двигаться вверх. Это направление поддерживают венозные клапаны. В больных расширенных венах с несостоятельными клапанами можно наблюдать движение крови в обратную сторону – рефлюкс. В международном согласительном документе по ультразвуковой диагностике заболеваний вен предлагается единственный критерий «патологичности» рефлюкса – продолжительность более 0,5 с. Если меньше – рефлюкс «физиологический» (небольшой сброс крови за время закрытия створок клапанов). А если рефлюкс длится 0,49 с? Конечно, это очень условный критерий. Мы имеем право признать рефлюкс патологическим, гемодинамически значимым (влияющим на кровообращение и состояние тканей), только если этот рефлюкс вызывает существенную «перегрузку» нижележащих вен, вен в той зоне, куда он распространяется. А что является практически обязательным признаком такой перегрузки? Конечно, расширение вен и их варикозная трансформация. Но варикозные вены мы видим и без УЗИ. То есть для диагностики значимой проблемы ультразвуковое исследование не требуется. Напротив, если рефлюкс не связан с формированием варикозных вен, то его параметры не имеют значения. Сам по себе рефлюкс не является болезнью, не несет рисков осложнений и даже не является «предвестником» формирования варикоза. Человек может прожить с рефлюксами в каких-то венах долгую и счастливую жизнь – а болезнь так и не появится. И не поставь мы на ногу датчик УЗИ – и знать бы не знали, что там есть какие-то рефлюксы. И в реальной практике нередко встречаются ситуации, когда на УЗИ определяется продолжительный, намного дольше 0,5 с, рефлюкс, а болезни нет. Что делать в такой ситуации? Можно оценить ситуацию в динамике. Если это действительно начало болезни – картина будет меняться. И нужен хороший интервал времени, чтобы достоверно убедиться в происходящих изменениях, год-два. Оценка в динамике кажется логичной, но это очень спорный подход. Допустим, на первом исследовании мы увидели венозный сегмент с рефлюксом диаметром в 5 мм. А через год при измерении диаметра получили 7 мм. В полтора раза больше, вроде бы существенные изменения. Но представим себе, что на первое исследование пациент пришел с утра, хорошо выспавшись, после легкой утренней пробежки – он и его вены в отличном тонусе. А на второе исследование пациент попал после изнуряющей рабочей смены, в которой он долгие часы провел малоподвижно и стоя. Никакого тонуса, вены его «в прострации» и максимально расширены. Вот и изменение диаметра. Реального прогрессирования, может быть, и нет, мы же, неверно истолковав данные, выносим вердикт: болезнь прогрессирует, надо оперироваться. Куда более надежен другой подход. Не ходить к флебологам или на ультразвуковое исследование для мониторинга состояния вен, не тратить зря свое время и средства. Но при появлении в зоне интереса чего-то похожего на варикозные вены, варикозные узелки – идти к специалисту и проводить прицельную проверку.
Ультразвуковое исследование не очень нужно для диагностики варикозной болезни. Но оно крайне необходимо для определения источников патологического рефлюкса, оценки особенностей анатомии и параметров вен конкретного пациента при планировании лечения. Подводя итог, можно сказать: УЗИ не требуется для диагностики, но обязательно для планирования, проведения и контроля результатов лечения.
Значение для здоровья. Цели лечения варикоза
Нужно ли лечить варикоз? Размышляя над этим вопросом, нужно рассмотреть 4 основных мотива для лечения варикоза.
♦ Косметический.
♦ Устранение венозных симптомов.
♦ Защита от тромбозов.
♦ Защита от трофических расстройств, трофических язв.
Точнее сказать, обсуждая какое-то вмешательство (любого характера – таблетка, мазь, компрессионный трикотаж, операция), следует взвесить ожидаемую пользу от этого вмешательства и риски и обременения, связанные с самим вмешательством. Поэтому в разговоре с врачом надо обсудить вопрос, а зачем именно вам лечить варикоз, каковы цели этого лечения. От этого будет зависеть и выбор метода, и оценка баланса польза/риск.
Косметическая цель – устранить некрасивые варикозные вены. Это может быть основной и даже единственной целью обращения к врачу и мотивом для лечения. Высокие требования к косметике определяют некоторые особенности лечения. Например, в ряде случаев для устранения варикозных узлов лучше использовать минифлебэктомию (удаление вен через проколы кожи иглой, без разрезов), а не склерооблитерацию, которая может оставить после себя стойкие пигментации кожи. Следует заметить, что устранение варикозных вен и «источника» варикоза очень редко приводит к ослаблению интенсивности или исчезновению «сеточек», даже если они расположены на «ветвях» варикозного дерева. Поэтому, если варикозных узелков почти нет, а основную косметическую проблему составляют «сетки» – устранение варикоза не улучшит существенно внешний вид. Нередко пациент надеется на регресс трофических расстройств – выраженного потемнения кожи в нижних отделах голеней. И он иногда действительно происходит, однако предсказать такой регресс невозможно и сильно надеяться на него не стоит. Все-таки при наличии трофических расстройств косметика – не на первом месте.
Устранение венозных симптомов. Нередкая ситуация: пациент приходит к врачу с какими-то жалобами на ноги (болят, отекают, тяжесть, жжение и покалывание и многое другое). У пациента есть варикоз, и он невольно увязывает свои симптомы с имеющимся варикозным расширением вен. Соответственно, он надеется, что после устранения варикоза ногам станет легче. Делается операция – а все симптомы остались! В чем причина? Во-первых, понятие «венозных» симптомов очень условно. Например, боль. Иногда сказать, являются ли боли в ногах следствием варикоза, просто невозможно. И если симптомы имеют иную причину, устранение варикоза, конечно, их не устранит. Во-вторых, в некоторых исследованиях показано, что устранение варикозных вен и нормализация работы венозной системы не устраняет даже те симптомы, которые исходно считались «венозными». В ряде случаев можно достаточно надежно предсказать, уйдут ли симптомы после устранения варикоза. Мы судим об этом по второстепенным признакам. Например, если болевые ощущения локализованы точно в зоне расположения варикозных вен и проходят в положении лежа – шансы на успех высоки, если же боли жгучего характера и локализованы по задненаружной поверхности бедер – шансы почти нулевые, такие боли характерны для неврологических расстройств и совершенно нетипичны для сосудистой патологии. В целом я бы сказал, что лучше не считать борьбу с венозными симптомами главной целью вмешательства. Уйдут – получим приятный бонус от решения других задач, не уйдут – мы исключили венозную природу симптомов и можно сосредоточиться на поиске истинной причины.
Еще одно важное рассуждение в отношении симптоматики и выбора способов лечения. Если симптомы – главная проблема пациента, и его не интересуют другие проблемы, ассоциированные с варикозом (косметический дефект, риск тромбоза, риск трофических расстройств), то нередко, даже не трогая варикоз, можно улучшить жизнь пациента консервативными методами – флеботропными препаратами. Если цель лечения – устранение симптомов, то устранение варикоза не обязательно и не всегда целесообразно.
Удаление варикоза не всегда избавляет от болей, которые изначально считались «венозными». Следует продолжать искать их истинную причину после операции.
Защита от тромбозов. Этот мотив всегда рассматривается как один из наиболее важных в лечении варикозной болезни. Доводы противников активного лечения обычно звучат примерно так: «У меня дед (сосед, коллега по работе и т. п.) всю жизнь с варикозом прожил, и ничего не случилось». Действительно, можно прожить жизнь с варикозом и не столкнуться с таким осложнением, как тромбоз варикозных вен (в профессиональной русскоязычной литературе его обычно называют варикотромбофлебитом). Каковы же шансы столкнуться с варикотромбофлебитом у носителя варикоза и каковы могут быть последствия? Приведу несколько цифр: тромбоз варикозных поверхностных вен встречается в 10 раз чаще, чем тромбоз неварикозных; частота развития тромбоза при варикозной болезни оценивается в разных источниках в 5–59 %. Большой разброс, он связан с особенностями исследований и с различиями в анализируемых группах пациентов. Но в целом можно сказать так: варикотромбофлебит – нередкое осложнение варикозного расширения вен. При этом частота распространения поверхностного тромбоза на глубокие вены по оптимистичным оценкам составляет около 10 %, а частота развития симптоматической (то есть с явными внешними проявлениями) тромбоэмболии лежит в интервале 2–13 %. Следует отметить, что варикотромбофлебит развивается и при «большом» варикозе, и при не очень выраженном, в небольших варикозных венах.
Одна из самых обсуждаемых тем в отношении тромбофлебита – риск этого осложнения во время беременности. От оценки этого риска зависит наша позиция в вопросе, оперировать ли варикоз до планируемой беременности или после. Сторонники активной тактики резонно говорят о снижении риска варикотромбофлебита у беременной. Противники приводят данные о том, что риск тромбофлебита при беременности и связанные с ним опасности сильно преувеличены и не превышают рисков собственно лечения варикоза. Например, по данным масштабного британского исследования (проанализированы материалы более 70 000 историй родов), у беременных женщин с варикозной болезнью вероятность варикотромбофлебита составляет примерно 0,1 %. Но сам по себе тромбофлебит не опасен, он нас интересует больше в отношении развития тромбоза глубоких вен и тромбоэмболии легочных артерий. Частота ТГВ и ТЭЛА как осложнения развившегося тромбофлебита – 0,01 % и 0,001 % соответственно. Много это или мало? Вопрос имеет смысл только в сравнении с частотой подобных по тяжести осложнений лечения варикоза. Риски болезни выше рисков лечения – имеет смысл лечить. Ниже – скорее стоит воздержаться от лечения. А риски серьезных осложнений лечения варикоза – примерно такого же порядка, если не выше.
Попробую описать проблему венозных тромбоэмболических осложнений (ВТЭО) при беременности немного по-другому. Любая беременная, даже совершенно здоровая, может столкнуться с ВТЭО. Риск возникновения такой проблемы у здоровой беременной является популяционным риском, и он очень мал. Но на популяционный риск могут накладываться дополнительные факторы риска (хронические заболевания, тромбофилии, особенности беременности – например, многоплодная беременность, ожирение, возраст и т. п.). Так вот, наличие варикозного расширения является тем самым дополнительным (не основным) фактором риска развития ВТЭО. Оперируя варикоз до беременности, мы устраняем не риск ВТЭО в целом, а только этот небольшой «довесок» в общей группе. В отечественных и ряде авторитетных зарубежных рекомендаций по профилактике венозных тромбоэмболических осложнений в акушерстве и гинекологии варикозное расширение вен относится к «малым» дополнительным факторам риска развития ВТЭО. Весьма показательно, что профилактика тромбозов с помощью антитромботических средств (например, низкомолекулярных гепаринов) предлагается во время беременности только при наличии 3 и более «малых» факторов риска, а в послеродовом периоде – при наличии 2 и более. Подробнее в разделе «ТГВ и беременность (текущая и планируемая)», главы по тромбозам глубоких вен.
– Риск варикотромбофлебита и его последствий при беременности существует, но нередко сильно преувеличивается; в некоторых ситуациях этот риск может быть сопоставим с риском осложнений самого вмешательства.– Помимо риска тромбофлебита следует учитывать риск существенного прогрессирования варикозного расширения вен на фоне беременности.– Наличие варикозного расширения само по себе не может быть достаточным основанием всегда предлагать плановое оперативное лечение (даже малоинвазивное) до наступления планируемой беременности.
Защита от трофических расстройств, трофических язв. В отношении оперативного лечения трофических расстройств и венозных язв нас интересуют три вопроса:
1. Если есть варикоз, а трофических расстройств еще нет – предотвращает ли операция их развитие.
2. Если есть трофические расстройства (потемнение кожи или уплотнение кожи и подкожной клетчатки), но еще нет язвы – предотвращает ли операция ее развитие.
3. Если есть открытая язва – помогает ли операция ее заживлению.
4. Если язва зажила – предотвращает ли операция ее рецидив.
В данном случае под операцией имеется в виду любое инвазивное лечение – и классическая, и термооблитерация (лазерная или радиочастотная), и склерооблитерация. Причем речь идет не об операции или лечении в целом, а о совершенно конкретной технической задаче: устранении патологического вертикального сброса крови (рефлюкса) в зону расположения трофических расстройств. Как ни странно, до недавнего времени не было убедительных данных, что раннее оперативное лечение с устранением источника варикоза (точнее, устранение патологического обратного сброса крови по больной поверхностной вене) ускоряет заживление трофических язв. И профессиональное сообщество вынужденно осторожничало в этом вопросе, хотя на уровне личного опыта многие понимали, что нужно только качественно в нем разобраться. Весной 2018 года опубликованы результаты рандомизированного исследования (the Early Venous Reflux Ablation (EVRA) trial), подтвердившие ожидания флебологов. Теперь по совокупности исследований в этой сфере достаточно ясно показано, что устранение патологического вертикального рефлюкса снижает риск развития язвы, ускоряет ее заживление, снижает риск рецидива после заживления.
Возможна ли профилактика
Возможна ли профилактика заболеваний вен?
Если мы говорим о нетромботических болезнях – ретикулярные вены и телангиэктазы («сеточки» и «звездочки»), варикозное расширение вен – и вы хотите короткий ответ, то, увы, нет. Это может возмутить, ведь мы регулярно слышим об укреплении сосудов, о специальных «венозных» препаратах, рынок наполнен и переполнен различного рода мазями, лекарствами, БАДами, не говоря о десятках, если не сотнях различных методик оздоровления вен с помощью комплексов упражнений и чудо-аппаратов. Еще раз, есть ли какие-то средства/способы, доказавшие свою способность предотвращать появление «сеточек» и варикозных вен? Нет. Именно поэтому ни в одном качественном профессиональном руководстве вы не встретите такого раздела или главы. Кстати, если вы внимательно посмотрите инструкции к продаваемым на рынке лекарственным средствам, то увидите, что нигде не сказано о профилактике заболеваний вен. Обычно говорится либо о некоем улучшении микроциркуляции, каком-то неопределенном защитном действии, изменении разнообразных параметров (стабилизация мембран, снижение проницаемости, уменьшение венозной емкости и повышение эластичности сосудов). Я не сомневаюсь, что влияние на эти параметры венозных препаратов доказано. Беда в том, что никому (в том числе разработчику препарата) не известно, а как это влияет на конечное звено – на появление и развитие собственно болезни вен. Можно каким-то препаратом достоверно улучшать «тонус» вены (то есть влиять на работу мышечных слоев стенки), а выяснится, что организму это не нужно, потому что развитие варикоза не предотвращает, а может быть, и вредно – ну нельзя же, в самом деле, держать вены в постоянном напряжении, им, наверное, иногда нужно и расслабляться? Любопытно, что не существует никаких общепринятых единиц измерения пресловутого тонуса и даже норм диаметров вен.
У одних препаратов в показаниях честно и четко указывается что-то вроде такого: показан для терапии симптомов заболеваний вен. У других может быть сказано иначе – показан для профилактики и симптоматического лечения венозной недостаточности. Вроде бы звучит профилактика? Но профилактика венозной недостаточности – это совсем не профилактика развития болезней вен! В чем тут хитрость? Симптомы «венозной недостаточности» – это отеки и разные неприятные ощущения в ногах, связанные с заболеванием вен. И многие флеботропные средства неплохо с ними борются. Получается, что наличие каких-то неприятных ощущений в ногах (а они к концу дня есть у многих из нас) при наличии «сеточек» (а они в той или иной степени есть у большинства) является законным основанием к назначению препарата. Но к профилактике развития болезней вен это не имеет никакого отношения.
Если немного утрировать, я бы описал ситуацию с профилактикой болезней вен так. Если вена здорова и структурно полноценна – укрепить ее дополнительно невозможно. Если структурный дефект есть – то исправить его или компенсировать «тренировкой» вены не удастся.
Возможности консервативного лечения
Таблетки
На сегодняшний день медицина располагает внушительным арсеналом различных лекарственных средств, применяемых в лечении заболеваний вен. В целом эту группу принято называть «венотоники», «веноактивные» или «флеботропные» средства. Как положено при рассмотрении целесообразности применения лекарств, попробуем в общих чертах оценить баланс пользы и риска их использования, а затем рассмотрим отдельные препараты более подробно.
Какую пользу может принести прием флеботропных препаратов? Флеботропные средства способны устранять/предотвращать некоторые неприятные симптомы в ногах и некоторые отеки.
Каковы риски приема флеботропных средств? В общем и целом – это безопасная группа препаратов. Побочные эффекты нередки, но в подавляющем числе случаев это «желудочный дискомфорт». Серьезное осложнение (развитие агранулоцитоза) описано только для добезилата кальция, который у нас при заболеваниях вен назначают крайне редко. Я такого назначения от российских флебологов вообще не встречал. Вместе с тем в Кохрейновском обзоре (а это один из самых серьезных и взвешенных обзоров) эффектов флеботропных средств отмечается, что достоверно мы можем судить о безопасности венотоников только на коротких сроках приема и наблюдения. Кроме того, в силу изъянов клинических исследований таких препаратов, редко встречающиеся осложнения могут просто выпадать из поля зрения исследователей, и мы можем о них не знать, то есть не связывать какое-то осложнение с приемом флеботропного средства.
Коротко можно подвести итог оценки баланса пользы/риска таким образом: флеботропные средства безопасны, но и польза от них не очень велика – устранение «венозных» симптомов и, в некоторых ситуациях, отеков.
К вышесказанному есть одно важное замечание. В идеале эффективность препарата должна оцениваться в отношении конкретного симптома, который мы расцениваем как «венозный». Ниже я представлю таблицу по основным флеботропным средствам и их эффективности. Это несколько модифицированная мной таблица из Российских рекомендаций по диагностике и лечению заболеваний вен от 2018 г.
Таблица 1
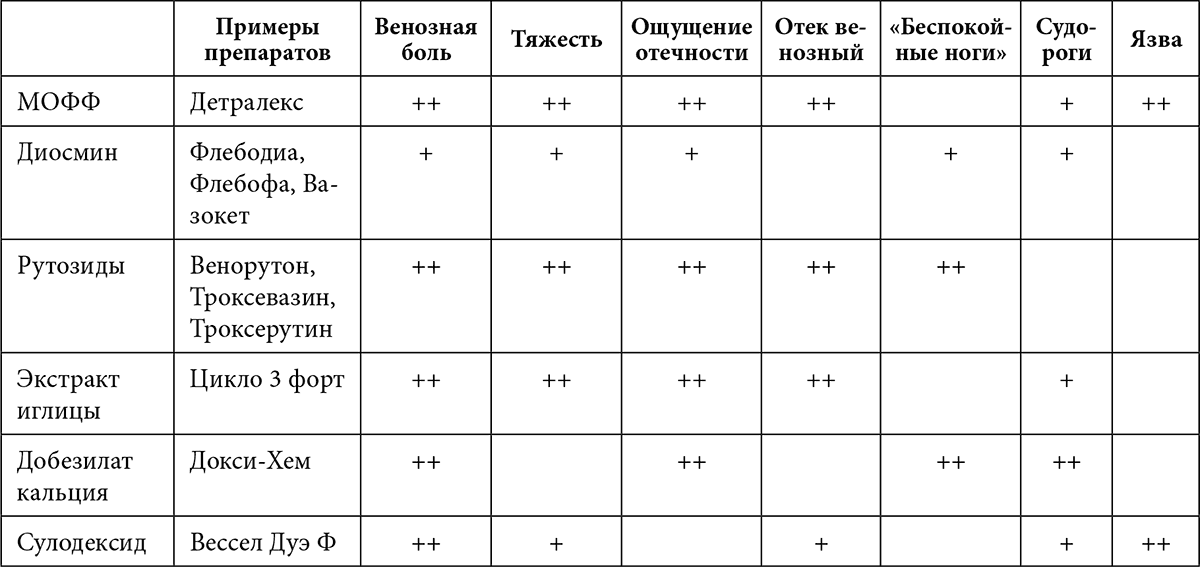
++ высокий уровень доказательств эффективности
+ средний и низкий уровень доказательств эффективности пустое поле – нет доказательств эффективности
Важно понимать, что, хотя эффективность венозных препаратов как симптоматических средств в целом доказана, поможет ли препарат конкретному человеку и столкнется ли он с побочными эффектами, невозможно установить без пробной терапии. В некоторых зарубежных руководствах флеботропные средства предлагается применять в качестве альтернативы компрессионному трикотажу тогда, когда трикотаж слишком обременителен, например в жаркое время года. Допустим, вы знаете, что вашим ногам существенно лучше, когда при длительных ортостатических нагрузках (вы много сидите или стоите на работе) вы используете компрессионные гольфы. Но летом вам носить гольфы целый день невыносимо тяжело. Можно провести пробный прием какого-то флеботропного препарата и оценить свои ощущения. Не помогает – не тратьте средства на ненужные лекарства. Помогает – хорошо, у вас есть «палочка-выручалочка» на летнее время, можно, при желании, ее использовать.
Довольно часто возникают вопросы по поводу приема флеботропных средств во время беременности. Для большинства препаратов разрешен прием во 2-м и 3-м триместре. Правда, следует отметить, что исследования по безопасности таких лекарств были очень ограничены по масштабу, качеству и количеству. С учетом очень незначительной пользы от приема при отсутствии железобетонных долгосрочных свидетельств безопасности лично я никогда не назначаю венотоники беременным, а для борьбы с симптомами предлагаю пользоваться трикотажем либо облегчающими процедурами – самомассаж, контрастный душ.
И последняя сфера применения флеботропных средств – возможна некоторая польза в лечении больших и длительно не заживающих венозных язв. Однако важно ясно понимать – таблетками венозную язву не вылечить. Только при правильном базовом лечении (операция, специальная обработка язвы или применение специальных раневых покрытий, компрессионная терапия) флеботропы принесут небольшую пользу. Но и без них при адекватном лечении язва заживет.
– Флеботропные средства не являются средством профилактики появления ХЗВ (варикоза или ТАЭ/ретикулярных вен).– Нет данных, что прием флеботропных средств способен остановить или замедлить прогрессирование ХЗВ.– Флеботропные средства не защищают от развития тромботических осложнений ХЗВ.– Флеботропные средства способны устранять некоторые неприятные симптомы в ногах и некоторые отеки.
Мази
Местные средства у нас очень популярны. Мне кажется, я не встречал в своей практике пациентов с варикозом, которые хотя бы раз не попробовали помазать ноги каким-то лекарственным или псевдолекарственным снадобьем. Многие делают это регулярно. Нередко мази применяются и без существенных проблем с ногами – «для профилактики». Обычно, чем тяжелее проблема – тем большее разнообразие средств испробовано и тем богаче фантазия в их применении.
Вы можете удивиться, но в наиболее авторитетных зарубежных руководствах (например, рекомендации по лечению заболеваний вен от Европейского общества сосудистых хирургов или 700-страничное руководство от Американского венозного форума) местные средства не упоминаются совсем. Очевидно отношение профессионального сообщества к местным средствам, и оно не случайно. У нас нет никаких серьезных оснований считать, что местные средства приносят какую-то существенную пользу при заболеваниях вен или способны быть средством профилактики их развития. В отечественных рекомендациях указано, что местные средства могут помочь для быстрого купирования неприятных симптомов в ногах, и особо отмечается, что такой эффект, вероятнее всего, связан не с входящим в состав препарата лекарственным средством, а с влиянием самомассажа, эфирных компонентов мазей и т. п.
Мази и гели, предназначенные для применения при заболеваниях вен, лишь устраняют неприятные ощущения в ногах и не являются средством профилактики осложнений варикоза.
Могут ли местные средства навредить? Наиболее широко применяются препараты с гепарином или теми же компонентами, что используются для изготовления таблеток – венотоников (рутозиды, флавоноиды). Они еще безобиднее, чем флеботропные препараты. Серьезных побочных эффектов не описано. Из встречающихся самый частый вариант – это локальная реакция на препарат, по типу контактного дерматита. Хуже обстоят дела в случае активного применения мазей в лечении венозных язв. Очень популярно использование средств с антибиотиками в составе, вместе с тем пользы от них в лечении язв нет, а риски развития местных аллергических реакций и тяжелых околоязвенных дерматитов существенно возрастают. На вопрос про мази своим пациентам я обычно предлагаю делать все то же, что и с мазью, но заменив ее на какое-то приличное средство по уходу за кожей. И эффект самомассажа сохраняется, и никаких побочных эффектов.
Резюме: местные средства (любые мази или гели – содержащие гепарин, противовоспалительные, многокомпонентные – «Лиотон», «Вольтарен», «Кетонал», «Фастум-гель», «Быструм-гель» и им подобные) не приносят никакой пользы в лечении хронических заболеваний вен, за исключением облегчения неприятных симптомов в ногах, и могут быть заменены обычными средствами по уходу за кожей.
Трикотаж
Сразу хочу заявить, что я очень люблю (как специалист) компрессионный трикотаж. Роль компрессионного трикотажа в лечении заболеваний вен сложно переоценить. Но должен отметить, что это регулярно происходит. Компрессионный трикотаж во флебологии – отличная иллюстрация того, как хорошая и полезная идея в некоторых ситуациях доводится до абсурда.
Почему трикотаж вытеснил бинты
Когда-то компрессионного трикотажа у нас не было, и, при необходимости, мы пользовались компрессионными бинтами. Когда я начинал работать в общей хирургии, в обязательном порядке перед плановой операцией врач бинтовал пациенту ноги для профилактики тромбозов глубоких вен. Носить бинты в повседневной жизни – сомнительное удовольствие, но при непродолжительном применении – вполне приемлемое. А вот если компрессия нужна ежедневно и надолго – бинты могли довести до депрессии. Еще одна проблема бинтов – сложно создать нужное давление. На одном из международных сосудистых тренингов в секции по компрессионной терапии регулярно проводится показательный эксперимент. Опытным докторам из разных стран предлагается наложить компрессионный бандаж под определенную задачу на конечность с закрепленными датчиками давления. Разброс получаемых результатов – колоссальный, а воспроизводимость – очень низкая. То есть даже тот доктор, который лучше всех наложил бандаж, повторить это регулярно не может.
К счастью, добрые люди придумали и начали производить компрессионный трикотаж, и он почти вытеснил применение эластичных бинтов из медицинской практики. Почему? Во-первых, удобство – удобство и в ношении, и в уходе за изделиями. Во-вторых – это предсказуемый эффект. Если компрессионный трикотаж правильно подобран по размеру и соответствует определенным стандартам – он будет оказывать на ногу именно то давление, которое указано на упаковке (конечно, в определенном диапазоне значений). Более того, с помощью трикотажа можно создать градиент давления – внизу больше, вверху меньше.
Создание градиента давления призвано улучшить венозный отток из конечности. Долгое время эффект создания градиента давления считался одним из важнейших достоинств компрессионного трикотажа. Но в последнее время появились данные, что циркулярное сдавление мышечного массива голеней может быть эффективнее в усилении венозного оттока, чем создание градиента по ходу всей конечности. Мышцы голеней работают как насос по перекачке крови, бандаж на уровне мышц создает нерастяжимый кокон, внутри которого мышцы при сокращении более интенсивно сдавливают вены, чем без него. Тем не менее пока что «классический» компрессионный трикотаж – это своего рода стандарт компрессионной терапии.
Стандарты трикотажа
Существует большое количество разных стандартов основных параметров компрессионного трикотажа как именно компрессионного медицинского изделия. В разных странах эти стандарты могут существенно различаться, а во многих их просто нет. Например, в России – у нас нет своего стандарта по компрессионным изделиям. В Европе была предпринята попытка создать единый стандарт, которая успехом не увенчалась. Однако несколько стран, на территории которых находятся крупнейшие европейские производители компрессионного трикотажа, смогли договориться и приняли в качестве общего немецкий стандарт RAL 387. Этот стандарт весьма детально описывает характеристики продукта, начиная от упаковки и заканчивая собственно компрессионными свойствами изделия, а предприятия, получившие сертификат этого стандарта, регулярно подвергаются серьезным проверкам. Что в результате? Вы можете приобрести изделие данного стандарта любого сертифицированного производителя в любой стране, где он производится или продается, – и вы получите нужное давление с правильным профилем, не говоря о высоком качестве материалов и изготовления.
Российская профессиональная ассоциация флебологов (АФР) рекомендовала и рекомендует использовать трикотаж этого стандарта. На сегодняшний день такой трикотаж хорошо доступен на нашем рынке. В Россию в наши дни поставляется трикотаж стандарта RAL шести производителей: Bauerfeind (Германия), BSN-Jobst (Германия), Medi (Германия), OFA Bamberg (Германия), Sigvaris (Швейцария), Venosan (Швейцария). Сегодня, если выбирать между изделиями в рамках этого стандарта, я бы ориентировался на доступность, стоимость и тактильные ощущения – имеет смысл (если есть возможность) сходить и попробовать изделия на ощупь.
Что в России
В ортопедических салонах и аптеках представлен большой выбор трикотажа от производителей, не имеющих сертификата стандарта RAL – и отечественного производства, и импортного. Может ли он быть не хуже? Может. Но я такого не встречал. Более того, известна история, когда некоему предприятию в Европе, выпускающему компрессионные изделия стандарта RAL, было заказано производство трикотажа попроще и подешевле. И хотя этот трикотаж не соответствовал стандарту RAL и серьезно уступал по параметрам «настоящему», на упаковке в России появился символ стандарта! Впрочем, если есть сомнения, то конкретного производителя и марку трикотажа в любой момент можно проверить на официальном сайте RAL. Я крайне негативно отношусь к трикотажу не стандарта RAL из-за удручающе низкого качества. Да, он дешевле, но, как говорится, мы не настолько богаты, чтобы покупать дешевые вещи. С высокой вероятностью это будут зря потраченные средства и придется приобретать новый трикотаж. Одно название, что это компрессионные изделия. Лично у меня наибольший опыт применения, и опыт позитивный, трикотажа компании Medi. Причем это касается не только «обычного» компрессионного трикотажа для ног, но и компрессионных рукавов и перчаток для рук (нужны при лечении лимфедемы и посттромботического отека верхних конечностей), а также регулируемых компрессионных систем типа CircAid. В какой-то мере трикотаж «Medi» я воспринимаю как некий эталон, хотя дело не в исключительности. Это один из первых брендов компрессионных изделий, который стал массовым в России, стал широко доступен врачам и пациентам и всерьез изменил компрессионную терапию.
Компрессионный трикотаж должен соответствовать международному стандарту RAL. Любую марку и производителя можно проверить на официальном сайте.
Компрессионный клуб
В сфере применения компрессионных изделий не меньше мифов и стереотипов, чем в других областях медицины. Научные данные по компрессионной терапии консолидируются в профессиональных рекомендациях по тем или иным клиническим разделам (например, главы по компрессионной терапии есть в различных рекомендациях по лечению заболеваний вен, рекомендациях по лечению заболеваний лимфатической системы, практически во всех рекомендациях по хирургическому лечению тех или иных патологий, даже в рекомендациях по профилактике и лечению венозных тромбозов и ТЭЛА). То есть отдельных рекомендаций по компрессионной терапии по всем возможным случаям – нет. Что касается заболеваний вен, то дополнительно можно отметить существование Международного компрессионного клуба (International Compression Club) под эгидой Международного союза флебологов. Эта организация регулярно проводит анализ накопившихся научных данных по применению трикотажа, описывает основные сферы его применения и направления дальнейшего изучения. Но так как научные данные одни на всех, в разных рекомендациях по одному и тому же клиническому вопросу мы найдем примерно одни и те же советы. Небольшой обзор научных данных по компрессионной терапии я и предлагаю вашему вниманию ниже.
Нет исследований, что компрессионный трикотаж предотвращает развитие варикоза, появление ретикулярных вен или телангиэктазов. Если вена имеет предрасположенность к варикозу, он проявится.
Трикотаж как профилактика развития варикоза
Трикотаж не является средством профилактики развития варикоза, появления ретикулярных вен или телангиэктазов. То есть, если вене «суждено» стать варикозной – она ей станет. Я нередко вижу ситуации, когда беременным назначают компрессионный трикотаж «для профилактики». Особо ответственные лица из числа беременных героически неукоснительно выполняют рекомендации, нося компрессионные чулки все лето и превращая свою жизнь буквально в пытку, притом что пользы от этих мучений нет никакой.
За применением трикотажа в качестве профилактического средства стоит представление, что трикотаж как бы поддерживает, «поджимает» поверхностные вены. Это представление ошибочно. К настоящему времени проведено несколько исследований, позволивших воочию оценить влияние компрессии на диаметр поверхностных вен с помощью компьютерной и магнитно-резонансной томографии. Что выяснилось? Компрессия с силой в 20 мм рт. ст. с помощью трикотажа практически не меняла диаметр поверхностных вен. Даже компрессия в 70 мм рт. ст. в положении стоя мало влияла на диаметр поверхностных вен, существенно меньше, чем на диаметр глубоких. Напомню, что компрессионный трикотаж 2-й степени компрессии оказывает давление на лодыжке в диапазоне 20–30 мм рт. ст. В дополнение к этому отмечу, что нет никаких исследований, подтверждающих предположение о возможном профилактическом действии трикотажа.
Трикотаж как профилактика прогрессирования варикоза
Нет никаких данных о том, что трикотаж способен замедлить прогрессирование уже имеющегося варикоза. Но в этом вопросе отношение к трикотажу у меня немного другое. Допустим, у пациента есть варикоз, но, в силу обстоятельств, он не может пройти радикальное лечение и от варикоза избавиться. Или женщина вошла в беременность, уже имея варикозное расширение вен. Трикотаж является единственным средством, которое имеет хоть какие-то шансы минимизировать прогрессирование. Поэтому, если ношение трикотажа для пациента не слишком обременительно – я его все же порекомендую. К «сеточкам» это, конечно, отношения не имеет.
Трикотаж для беременных
Другое направление применения компрессионных изделий – защита от тромбозов. Польза компрессионной терапии для профилактики тромбозов в самых разных ситуациях доказана, однако и в этом вопросе есть свои особенности. Например, для профилактики тромбозов глубоких вен после каких-то плановых операций или при длительной иммобилизации (например, человек лечится в больнице и находится на строгом постельном режиме) более эффективны активные механические системы – специальная помпа на стопу или голень, или автоматическая подставочка под стопу, которая заставляет ее сгибаться и разгибаться и, тем самым, «подключает» мышечный насос голени. Другая особенность. Широко распространена практика назначения на роды так называемого «госпитального» трикотажа – чулочки белого цвета. Определенная логика в этом есть, но она совершенно ошибочна. Госпитальный трикотаж имеет низкий коэффициент жесткости. Он не может «сопротивляться» давлению изнутри и ориентирован на практически обездвиженных пациентов, которые ногами шевельнуть не могут. К родам это, конечно, не относится. Да и вообще применение трикотажа в родах – это, скорее, традиция, а не выработанная в клинической практике мера защиты. Если по каким-то причинам беременная находится в группе повышенного риска венозных тромбоэмболических осложнений, тут не о трикотаже в первую очередь нужно думать, а о правильном режиме лекарственной профилактики тромбозов и максимально ранней активизации после родов (вставать, ходить). Плюс необходимость покупки дополнительного изделия. В моем представлении при необходимости компрессии можно и нужно в качестве компрессионных изделий на роды или на кесарево сечение использовать трикотаж повседневной носки. Готовить специально его не нужно, достаточно, чтобы он был чистым. При наличии сменной пары трикотажа – это не проблема.
Трикотаж при трофике
Компрессионная терапия вообще и компрессионный трикотаж в частности – очень важный элемент в контроле трофических расстройств. Мы не знаем точно, способна ли компрессионная терапия предотвратить развитие трофических расстройств, но, например, эффективность компрессии в лечении венозных трофических язв доказана весьма убедительно. Очень хорошо себя зарекомендовали специальные наборы гольфов для лечения венозных язв. Вместо одного гольфа 3-й степени компрессии, который довольно тяжело надевать, используется комбинация из гольфов 1-й и 2-й степени. Причем сначала пациент надевает гольф 1-й степени компрессии (что не представляет труда даже при больных суставах рук) со скользкой внешней поверхностью, а поверх надевается гольф 2-й степени компрессии. За счет силы трения между гольфами вместе они обеспечивают даже большее давление, чем гольфы 3-й степени, а пользоваться ими несравненно легче. Наиболее спорные вопросы – полезна ли компрессия при наличии отдельных форм трофических расстройств, например при венозной экземе, гиперпигментации, липодерматосклерозе (выраженном уплотнении кожи и подкожной клетчатки вследствие хронической венозной недостаточности). Скажем так: в целом проявления венозной недостаточности являются основанием для назначения компрессионной терапии, однако ее предполагаемая значимость должна оцениваться отдельно в каждом конкретном случае, а решение о проведении терапии должно учитывать дополнительные данные: настроен ли пациент соблюдать назначения в отношении компрессии, есть ли у него положительный опыт применения компрессионных изделий и т. п.
Трикотаж от тромбозов
Эластическая компрессия является эффективным средством профилактики тромбозов глубоких вен в самых различных ситуациях. Например, в большинстве рекомендаций профессиональных сообществ предлагается использовать компрессию при плановом хирургическом лечении даже при низком риске развития тромботических осложнений (непродолжительная, до 1 часа, операция у пациента моложе 40 лет без хронических заболеваний с условием ранней активизации после операции). Трикотаж полезен при длительных путешествиях. Но роль компрессии в защите от тромбоза не стоит переоценивать. Приличный риск тромбозов требует профилактики лекарствами.
Трикотаж после операции на венах
Трикотаж приносит некоторую пользу после некоторых манипуляциях на венах. Например, есть данные, что его применение несколько улучшает результаты косметической склеротерапии. Однако данные эти невысокого научного качества, и я предлагаю в этом вопросе ориентироваться даже не на обобщенные профессиональные рекомендации, а на мнение конкретного специалиста, которому предстоит процедуру выполнять. Помните, в начале главы я говорил про абсурдность некоторых вариантов применения трикотажа? Это касается применения трикотажа после операций на венах. Относительно недавно распространенной практикой было назначение трикотажа после такой операции на довольно длительный срок. Мы заставляли наших несчастных пациентов носить компрессионные чулки по 2 месяца после вмешательства. В отсутствие серьезных данных о целесообразности такого назначения такое назначение представлялось довольно логичным. В настоящее время мы определенно знаем, что длительная компрессия совершенно не влияет на технический результат операции, выполненной по любой технологии. Трикотаж может немного «улучшить» послеоперационный период – убрать или ослабить неприятные симптомы, если таковые имеются. А если их нет? Компрессия в первые сутки помогает минимизировать «синяки». Компрессия больше суток теряет всякий смысл. Поэтому в своей практике я накладываю легкий бандаж на один день, а затем пациент ходит со «свободными» ногами. И если ничего не беспокоит – трикотаж не нужен. Такой подход имеет ряд преимуществ: нет ненужного обременения после операции, ушло ограничение на операции в жаркое время года и не нужно тратить зря довольно приличную сумму денег. Вместе с тем и по сей день я вижу назначение компрессии после операции на несколько недель и даже месяцев, а иногда врач требует несколько дней круглосуточную компрессию! Это создает дополнительные проблемы с гигиеной.
Трикотаж и «венозные» симптомы
Одно из основных назначений трикотажа – профилактика развития «венозных» симптомов и отеков при длительных ортостатических нагрузках. То есть если у вас малоподвижная работа в положении сидя или стоя, а к концу дня есть дискомфорт, тяжесть, усталость, ощущение отечности в ногах – компрессионный трикотаж может оказаться эффективным средством облегчить себе жизнь и есть смысл это средство попробовать. При этом достаточно гольфов легкой степени компрессии, компрессия на бедре для решения описанных задач совершенно не нужна. С этой целью – профилактика неприятных симптомов и отеков – трикотаж может быть полезен при авиаперелетах, но про перелеты я расскажу отдельно.
Регулируемые компрессионные системы
Особо хочется сказать о регулируемых компрессионных системах. Бывают ситуации, когда компрессия крайне важна – при лимфедеме, венозных трофических расстройствах, посттромботическом синдроме. При этом конфигурация ноги может быть такова, что даже индивидуально пошитые компрессионные чулки с фиксацией к поясному ремню на ноге не держатся. Выручают регулируемые системы. Это специальная эластичная конструкция, которая оборачивается вокруг конечности и фиксируется рядом «липучек», при этом разметка позволяет точно отмерить степень растяжения полотна для создания необходимого давления.
Главные области применения компрессионных изделий – хроническая венозная недостаточность, отек при остром тромбозе и лимфатический отек.
Резюме раздела: С высокой степенью доказательности (что не означает значительный эффект) трикотаж полезен в следующих ситуациях:1–2-я степень компрессии – склеротерапия ТАЭ и РВ, устранение «венозных» симптомов (в том числе у беременных), профилактика ортостатических отеков, профилактика ТГВ у лежачих больных.3-я степень и выше – профилактика рецидива венозных язв и профилактика прогрессирования посттромботического синдрома. Можно и при склеротерапии применять, но на практике 3-я степень компрессии для сопровождения склеротерапии – это чересчур, польза не перевешивает обременений, сопряженных с его применением.
Пиявки и народные средства
Про то, что называют «народными средствами» для лечения или профилактики варикоза, можно сказать коротко – их эффективность и безопасность серьезно не проверяется и в нормальной медицине им места нет. Применение пиявок при заболеваниях вен и лимфатической системы не только не приносит никакой пользы, но и может существенно навредить. Минимум неприятностей – рубцы в местах укусов, которые могут портить внешний вид и после устранения варикоза. Однако устранение варикоза после гирудотерапии становится нетривиальной задачей. Казалось бы – мелкие кожные рубчики, но если пиявок ставили вдоль вен, эти варикозные вены буквально «впаиваются» в рубцы кожи и подкожной клетчатки, что сильно ограничивает возможности врача и усложняет лечение. Но это не худшее из зол. Более серьезные последствия гирудотерапии – острые воспалительные реакции и развитие в зонах укусов липодерматосклероза (по типу трофических расстройств) или инфекционные осложнения. Например, гирудотерапия может спровоцировать рожистое воспаление. Гирудотерапия как метод лечения или профилактики сосудистых заболеваний не значится ни в одних отечественных или зарубежных профессиональных рекомендациях.
Гирудотерапия при варикозе бессмысленна и может спровоцировать острые воспалительные реакции, инфекционные осложнения, рожистое воспаление.
Резюме по консервативной терапии
Резюмируя возможности консервативной терапии, можно сказать, что и компрессионные изделия, и фармакологические препараты не могут решить кардинальных задач в профилактике и лечении неосложненного варикоза – не могут его предотвратить, остановить развитие и не могут защитить от развития осложнений. По большому счету имеющиеся у нас средства консервативного лечения в отношении варикозного расширения вен являются симптоматическими средствами, призванными устранить некоторые симптомы заболеваний вен и отек. Причем оба этих средства (компрессия и таблетки) ориентированы на пробную терапию. Ведь статистически доказанная эффективность не означает, что эффект будет получен у каждого. И если мы предполагаем определенную пользу от их применения, то есть, если есть показания к их применению – эти средства можно попробовать и ориентироваться на эффект у конкретного человека. Что касается проявлений хронической венозной недостаточности – то флеботропные препараты, и особенно компрессионная терапия, являются важным компонентом лечения.
Современное лечение варикозного расширения
Технические задачи лечения
Помните, что мы говорили о мотивах, то есть о целях лечения варикоза? Мы выделили 4 основные цели:
1. Улучшить внешний вид.
2. Убрать неприятные симптомы.
3. Устранить риск тромбоза варикозных вен.
4. Предотвратить развитие тяжелой венозной недостаточности с трофическими расстройствами (а если уже есть венозная язва – облегчить и улучшить результаты ее лечения.
Со вторым пунктом все неоднозначно. Устранение варикоза не всегда устраняет «венозные симптомы», и напротив, можно иногда неплохо убрать неприятные симптомы флеботропными препаратами или компрессионным трикотажем, не устраняя варикоз. Дело здесь в неопределенности, неспецифичности «венозных» симптомов. Я бы предложил смотреть на этот вопрос с такой точки зрения: варикоз нужно корректировать по другим причинам, и если заодно «уйдут» неприятные симптомы – мы получим отличный бонус к решению главных задач лечения; если же симптомы не пропадут – вероятнее всего, они и не были связаны с варикозом, и можно разбираться с ними, уже исключив одну из вероятных причин. Ведь нередко, видя варикоз, и врач, и пациент вольно или невольно все неприятности в ногах увязывают с наличием этого самого варикоза. Коррекция венозного оттока в такой ситуации как бы является дифференциально-диагностическим мероприятием, помогающим выйти на причину дискомфорта в конечностях. Конечно, такая позиция оправданна, только если исходно нет конкурентной диагностической гипотезы. Например, если мы видим типичные проявления синдрома беспокойных ног на фоне мало выраженного варикоза, и главное, что мешает пациенту жить, – это именно симптомы в ногах, а не внешний вид – не нужно для дифференциальной диагностики сначала делать операцию на венах. Начать нужно с проверки предположения о синдроме беспокойных ног. Варикоз может подождать.
Лечение варикоза происходит за счет склеивания, удаления и заваривания больной вены, которая должна постепенно уменьшиться в размерах и в итоге совсем исчезнуть.
А вот с первым, третьим и четвертым пунктами все более определенно. Чтобы достичь поставленных целей, нужно избавиться от варикозных вен – в буквальном смысле этого слова.
Итак, технический принцип лечения варикоза – устранение больных вен, но реализуется этот принцип с помощью трех основных технологий: склеить, удалить и заварить. При этом склеивание или заваривание вен преследует ту же цель, что и их удаление, – устранение больной вены. После склеивания или заваривания в просвете вены формируется «пломба», но в дальнейшем эта запломбированная вена должна, постепенно уменьшаясь в размерах, совсем исчезнуть.
Иногда возникает некоторая путаница в терминах. Кто-то говорит «лазерная коагуляция», кто-то – «облитерация», а кто-то – «абляция». На самом деле для обозначения метода лечения варикоза это синонимы. С приходом новых технологий появляются новые термины, и требуется время, чтобы из нескольких вариантов закрепился какой-то один. На первых лазерах и световодах процессы в вене были весьма близки к «сжиганию», и появился термин «коагуляция». Так как довольно долго после обработки лазером или радиочастотным катетером вена представляла собой трубочку, облитерированную «пломбой», – появился термин «облитерация». А потом все шире наши зарубежные коллеги стали использовать термин «абляция», который подчеркивает конечный результат воздействия на вену – ее исчезновение, как бы испарение. В настоящее время в русскоязычной литературе больше распространены первые два варианта, а в профессиональной англоязычной – «абляция». Но речь идет об одном и том же.
А чтобы ясно представить основные лечебные комбинации в руках современного флеболога, я напомню принципиальную схему «классического» варикоза: есть варикозные узлы, и есть «источник» их наполнения, точнее, источник/проводник патологического выброса крови из глубоких вен в поверхностные.
Да, не очень наглядно получилось. Так лучше?
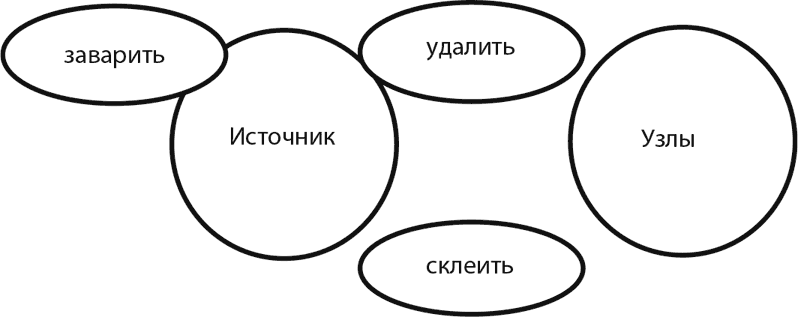
Если текстом – источник можно и склеить, и удалить, и заварить. Узлы можно или склеить, или удалить. Лазер и радиочастотная облитерация для извитых поверхностных вен в силу ряда причин не применяются, это не их точка приложения. Ну а конечным результатом воздействия флеболога на больную вену в идеале должно быть ее исчезновение.
Куда кровь потечет
Каждый флеболог, консультируя больных, слышит этот вопрос несколько раз в день. Как только пациент понимает, что какие-то вены в результате лечения «исчезнут», у него возникает вопрос – как и чем будет заменена функция этих вен? Некоторые пациенты уточняют вопрос замечанием о том, что зачем-то ведь природа эти вены сделала? Как же мы без них?
Больная вена не выполняет своих функций, перекладывает их на здоровые, причиняя им вред. Устранив варикоз, мы разгружаем и защищаем вены, на которые при варикозе ложилась дополнительная нагрузка.
Попробую тезисно ответить на эти вопросы.
1. При варикозе некоторые вены теряют свою функцию. Если вена варикозная – функционально ее в ноге уже нет. Если мы видим сформировавшиеся варикозные вены, то можно уверенно утверждать – за них уже работают другие вены. Это уже случилось.
2. Мы устраняем только больные вены, которые уже работают неправильно. Вопрос «куда кровь потечет?» с этой точки зрения лишен смысла, потому что она уже течет куда-то, помимо неправильно функционирующих вен. При этом, устранив больные вены, мы защищаемся от осложнений и (внимание!) разгружаем те поверхностные вены, на которые из-за извращенного варикозом кровотока ложится избыточная нагрузка.
3. Больные вены не просто не выполняют свою функцию – они начинают вредить ноге. Уже имеющиеся больные вены способствуют вовлечению в варикозную трансформацию все новых и новых сегментов венозной сети. Через больные вены реализуются осложнения варикозной болезни (например, тромбоз) и развивается венозная недостаточность. Устраняя больные вены, мы не затрудняем, а нормализуем венозный отток и защищаем пациента от осложнений.
Методы, когда и что выбрать
Что определяет выбор метода
Совершенно очевидно, что выбор метода лечения должен зависеть не только от свойств самого метода, но и от особенностей болезни, и от особенностей пациента. Лечение совершенно одинакового варикоза у пациента молодого и у пациента старческого возраста преследует разные цели и может быть совершенно различно. Для молодого пациента мы скорее предпочтем более радикальные и надежные, пусть и более агрессивные методы. В старшем возрасте нас в меньшей степени беспокоит долгосрочная перспектива и в большей – максимальное снижение травматичности вмешательства.
Лечение разного варикоза у двух «одинаковых» пациентов тоже может существенно различаться. При выраженном осевом рефлюксе крови (обратном потоке крови) по вертикально ориентированным венам (большая и малая подкожная) за основу лечения обычно берутся методы, надежно ликвидирующие такой рефлюкс: классическое удаление или термооблитерация – лазерная или радиочастотная. При варикозе без тяжелого поражения вертикально ориентированных вен зачастую нет даже точки приложения дорогих технологий, вроде термооблитерации или новых нетемпературных нетумесцентных методов.
Ну и последний существенный фактор, влияющий на выбор метода лечения, – это возможности доступных специалистов. Если на их вооружении нет какой-то технологии – это не значит, что вы не можете получить качественную помощь. Главное – чтобы они хорошо и современно владели имеющимся арсеналом средств. Например, классическую операцию на венах можно при желании и умении сделать весьма деликатно (и даже под местной анестезией) и очень косметично. Другое дело, что до сих пор, даже в специализированных отделениях крупных медицинских учреждений, «классические» операции иногда выполняют с большими травмирующими и обезображивающими разрезами.
Наилучшей технологией по совокупности всех качеств на сегодняшний день можно назвать температурную облитерацию, лазерную или радиочастотную.
Что является современным стандартом лечения варикоза? Где место «нестандарта»?
Большая часть случаев варикоза, который встречается на практике, соответствует классической схеме, о которой мы говорили выше: вертикально ориентированная вена, являющаяся проводником патологического выброса крови (обычно это большая или малая подкожная вена), и измененные притоки этой вены с варикозными узлами. Так сказать, «источник» и «узлы». Для устранения «источника» применимы все три основные технологии: удаление, термооблитерация, склерооблитерация. На них же ориентированы и относительно недавно появившиеся «нетемпературные нетумесцентные» методы – заклейка специальным цианакрилатным клеем и механо-химическая облитерация. Но из всего этого разнообразия сегодня наилучшей технологией по совокупности качеств является температурная облитерация, лазерная или радиочастотная. Приведу несколько примеров:
Рекомендации Европейского общества сосудистой хирургии, 2015.«Эндовенозная термооблитерация (лазерная и радиочастотная) предпочтительна в сравнении с «традиционной» хирургией или склеротерапией для устранения недостаточности большой или малой подкожных вен у пациентов с симптоматической варикозной болезнью. Уровень доказательности 1А». (Примечание: это наивысший уровень доказательности.)Рекомендации Американского венозного форума, 2017. «Эндовенозная термальная облитерация (лазерная и радиочастотная) является безопасным и эффективным методом и рекомендуется для лечения несостоятельности сафенных вен (большая, малая и передняя добавочная подкожные вены). Уровень доказательности 1А. В связи с более коротким периодом восстановления, меньшим уровнем боли и частотой осложнений эндовенозная термальная облитерация предпочтительна над традиционным оперативным вмешательством». Российские клинические рекомендации по диагностике и лечению хронических заболеваний вен, 2018.«Для устранения патологического вертикального рефлюкса методы термооблитерации рекомендуются как предпочтительные в сравнении с традиционной хирургией и склерооблитерацией. Уровень доказательности 1А».
Можно определенно сказать: лазерная и радиочастотная облитерация (термооблитерация) являются «золотым стандартом» сегодняшнего дня в качестве базиса для хирургического лечения варикоза. Но нужно не забывать, что термооблитерация – это не операция в целом, это только ее компонент.
Есть ли место в современной флебологии «классической» операции (стриппингу) и склерозированию вен? Есть, безусловно. Невозможно все разнообразие клинических случаев перекрыть методами термооблитерации, несмотря на их гибкость и широкие возможности. Например, при очень большом диаметре большой подкожной вены и худощавом телосложении пациента я предпочитаю стриппинг. Почему? Потому что после запаивания вены плотный тяж может сохраняться не один месяц и доставлять значимый дискомфорт, и чем меньше у пациента подкожного жира – тем более явно это будет ощущаться. А после удаления вены уплотнение на ее месте рассасывается значительно быстрее. То есть, как ни парадоксально, в описанных условиях стриппинг может оказаться более комфортной процедурой в целом с более коротким периодом реабилитации. Или, допустим, есть необходимость устранить патологический вертикальный сброс крови у очень возрастного пациента с приличным набором накопленных за долгую жизнь проблем со здоровьем. Например, для создания оптимальных условий для заживления трофической венозной язвы. Вполне резонно взять за основу лечения простую склеротерапию, свести все вмешательство к двум-трем инъекциям склерозирующего препарата. Пусть это будет не слишком надежное лечение в плане долгосрочной перспективы, нам не нужно далеко заглядывать, нам нужно решить насущную проблему сегодняшнего дня. Пусть эта вена даст пигментации, пусть она расклеится через полгода-год – эти проблемы не на первом месте. Будет необходимость – можно повторно парой уколов ее подклеить, а может быть, это и не потребуется. Это только пара примеров, а подобных обстоятельств может быть много. Классическая операция и склеротерапия не ушли и вряд ли уйдут совсем в обозримом будущем – они просто заняли свое место и в ряде случаев могут быть приоритетными методами лечения.
Всегда ли новая технология лучше
Улучшение технологии или появление новой технологии практически всегда используются в коммерческой медицине для рекламы. Самое новое представляется как самое прогрессивное и лучшее. Так ли это на самом деле?
Для любых методов лечения желательна оценка результатов в отдаленные сроки. Не реклама, а баланс пользы и риска осложнений определяет оправданность применения любой технологии.
Представьте себе, что изобрели какой-то новый метод лечения варикоза. Назовем его ультраметод. Ультраметод редко, но дает серьезное осложнение. Допустим, 1 раз на 10 тысяч случаев лечения. Теперь представьте себе, что некая средняя клиника делает 300–400 операций по варикозу в год. Не привлекая математиков, можно понять, что специалисты клиники могут столкнуться с этим осложнением и на первых случаях применения нового метода, а могут не сталкиваться долгие годы. А если осложнение развивается не сразу после лечения и не имеет «специфических» признаков, позволяющих связать его с операцией? То есть какую-то проблему со здоровьем у человека наблюдаем, но связать ее с проведенной полгода назад операцией оснований нет. Сколько лет уйдет на то, что такая связь будет установлена и донесена до общественности? Сколько человек за это время получат осложнения? Разумный консерватизм в медицине должен присутствовать. Мы должны иметь представление и об эффективности метода, и о его безопасности, чтобы с пользой применять его в той или иной ситуации. Для изучения эффективности и безопасности нужны исследования. Эффективность оценить проще, с безопасностью сложнее. Без исследований можно рассчитывать на быстрое выявление только очень драматических и при этом нередких осложнений. А исследования – это сложно и дорого. А конкуренты поджимают. И в широкую практику массово идут методы, безопасность которых оценена очень и очень приблизительно. Вряд ли стоит рассчитывать, что недавно появившийся метод лечения хорошо изучен, особенно на длительных сроках наблюдения.
Сегодня начинают применять нетемпературные нетумесцентные методы. Но самое прогрессивное не всегда означает самое подходящее именно для Вас.
Плохо это или хорошо, но во всем мире новые технологии нередко внедряются с довольно формальной оценкой безопасности. Методика лазерной облитерации, буквально взорвавшая традиционную хирургию вен, получила приличную оценку безопасности уже после очень широкого внедрения в клиническую практику. Этот факт можно понять и принять – кардинальное снижение травматичности и хорошие по безопасности результаты на коротких сроках послеоперационного наблюдения было невозможно игнорировать. Попросту говоря, рука не поднималась, имея очень деликатный способ коррекции варикоза, делать классическую операцию, особенно в случаях «легкого» варикоза, когда тяжесть лечения «классикой» была сопоставима с рисками от самой болезни. Куда более спорная история была с внедрением лазеров второго поколения, так называемых «водных» лазеров с длиной волны около 1,5 мкм (полуторамикронные). До их появления все работали на «гемоглобиновых» лазерах, с более короткой длиной волны – около 1 мкм. За существенными технологическими изменениями стояли определенные рассуждения, предположения. Но проверены в научных исследованиях эти предположения были уже после того, как за несколько лет довольно агрессивного продвижения полуторамикронные лазеры стали массово применяться. Даже сейчас невозможно определить, что в итоге улучшило «изначальный» лазер – новая длина волны, новый тип световодов с кольцевым излучением, усовершенствование материалов, из которых изготовлен световод, стандартизация процедуры – или все это вместе взятое. Скорее все-таки – все вместе.
Но к чему этот исторический экскурс? А к тому, что из-за горизонта появились две новые технологии, призванные потеснить лазер и радиочастотную облитерацию. Общее название этих двух очень различных между собой технологий – нетермальные (нетемпературные) нетумесцентные методы, НТНТ. В отличие от лазерной и радиочастотной облитерации в них не используется нагрев вены (нетермальные) и поэтому отпадает необходимость в местной тумесцентной, т. е. туго обволакивающей вену, анестезии (нетумесцентные). Мы видим самое начало применения этих технологий, а они уже зарегистрированы и активно продвигаются производителями и некоторыми клиниками. Лучше ли они уже хорошо изученных температурных методов? Безусловно, у них есть плюсы. Есть, конечно, и минусы, но дело не в этом. Баланс плюсов и минусов всегда определит «нишу» применения метода. Самое главное – есть вопросы, на которые я бы хотел получить надежные ответы до внедрения новых методов в свою практику или до того, как мне их предложат как пациенту.
Особые обстоятельства
Планируя операцию, иногда нужно учитывать и «особые обстоятельства». Как об этом шутливо сказал в одном своем выступлении руководитель Центра по лечению заболеваний вен и лечению ран Нью-Йоркского госпиталя и медицинского центра Englewood Hospital and Medical Center Стив Элиас, хирургу нужно принимать во внимание, кто лежит на операционном столе. В зависимости от этого он предложил следующий выбор вмешательств:
♦ Другой врач или супруга (супруг) – радиочастотная облитерация, МОСА.
♦ Друг – радиочастотная облитерация, «водный» лазер 1470 нм, МОСА.
♦ Враг – «гемоглобиновый» лазер 810/980 нм. Или классическая операция с удалением вены через разрезы.
♦ Адвокат – «гемоглобиновый» лазер 810/980 нм на энергии 150 Дж/см (так сказать, вена «гриль», до хрустящей корочки) и без анестезии.
Что такое лазер и радиочастотная облитерация (ЭВЛО и РЧО) и что лучше?
Эти методики во флебологии появились в конце 90-х годов прошлого века. Первые публикации – 1998 и 1999 гг. Принцип – завести в больную вену специальный катетер и, вытягивая катетер, с помощью температуры изнутри «проварить» вену. Обе технологии прошли определенный эволюционный путь.
Лазеры стартовали на длине волны около 1 мкм (так называемые «гемоглобиновые» лазеры), затем появились аппараты с длиной волны около 1,5 мкм (так называемые «водные»). Плюс существенно изменились световоды. На заре технологии использовались такие же световоды, как в популярных в те годы настольных светильниках. Стоит лампа с пучком световодов, и на конце горят красивые огоньки. То есть световод светил «прямо», вдоль своей оси. Такие световоды называют «торцевые». В настоящее время широко распространились световоды с радиальным излучением, которые светят колечком вбок от оси световода. Своеобразной вершиной этой эволюции стали световоды с двумя кольцами излучения. На западе есть еще модификации «тюльпан» и торцевые световоды с «защищенным» кончиком. Так как световод нужно равномерно тянуть – появились машинки для автоматического вытягивания, которые мы называем «тракторы».
Лазерная и радиочастотная облитерация равны с точки зрения надежности, низкой травматичности, безопасности и косметичности.
С радиочастотной облитерацией не так сложно, но, на мой взгляд, более интересно. Самое интересное – в ней нет никакой радиочастоты. Точнее, заваривание вены происходит не с помощью какого-то радиоизлучения, нет. До 2007 года основной технологией РЧО была электрокоагуляция. На катетере был венчик электродов, при вытягивании катетера электроды ползли по внутренней стенке вены, и по ним через стенку вены пропускался ток, который и вызывал требуемое повреждение венозной стенки. Это был переменный ток высокой частоты, радиочастоты, отсюда и пошло такое название. Но принципом действия была довольно давно известная электрокоагуляция. Попытки применения электрокоагуляции вен известны еще с начала XX века, но ничего хорошего не вышло. «Второй подход» к технологии тоже большого успеха не принес, и основной производитель РЧО-аппаратуры принял радикальное решение. С 2007 года на место электрокатетеров пришли катетеры с совершенно другим принципом действия. У новых катетеров нагревается кончик длиной в несколько сантиметров, а греется он переменным током с помощью спиральки внутри. А источник тока – все тот же аппарат, генерирующий ток очень высокой частоты. Конечно, это не примитивный кипятильник, это весьма сложное и технологичное устройство с механизмом обратной связи, но принцип простой – нагревательный элемент прогревает вену изнутри.
Что же лучше, лазерная облитерация или радиочастотная? Если коротко – они равны. Для пациента с точки зрения надежности, низкой травматичности, безопасности и косметичности разницы никакой. Да, в профессиональном сообществе дискуссии между сторонниками той или иной технологии иногда бывают довольно бурными и длятся все время существования этих методик. И, наверное, никогда и не закончатся – потому что каждая технология имеет свои особенности, а каждый врач – свой опыт и мнение. Но в многочисленных сравнительных исследованиях за два десятка лет существенных различий доказано не было.
Могут быть причины, по которым врач будет настаивать на той или иной технологии – я бы прислушался к мнению того, кого вы выбрали для проведения лечения. Я сознательно не хочу приводить примеры, чтобы не дезориентировать вас, уважаемые читатели, так как часто причины очень субъективны, связаны с моими навыками, привычками и личным опытом и не могут быть перенесены в другие обстоятельства. И ЭВЛО, и РЧО – отличные, надежные и безопасные методы, это вершина современной флебологии.
Одинаковы ли лазер или РЧО в разных руках? Важен ли выбор клиники или врача?
Очень непростой вопрос. С одной стороны – вроде бы личный опыт и мастерство в хирургии всегда имеют значение. С другой стороны, это не совсем так. Взять, к примеру, лазерную облитерацию. Если попробовать узнать, что же стоит за этой технологией и что может повлиять (и влияет) на результат операции, то выяснится, что это довольно большой перечень факторов. Судите сами. Надежность «запаивания» вены зависит от энергии, которая подается по световоду в сосуд. А количество энергии, поданное на каждую единицу длины вены, будет зависеть от мощности лазерного аппарата, потерь мощности на разъемах, скорости извлечения световода из вены, равномерности этого извлечения (вручную или автоматически). Но количество энергии, поданное в вену, не равно количеству, поглощенному венозной стенкой. Передача энергии от световода к венозной стенке зависит от загрязненности поверхности в области излучения, от наличия в просвете сосуда остаточной крови, от конфигурации вены (это же не идеальный цилиндр, крупная вена при обжатии ее во время анестезии вокруг световода неизбежно образует складки) и даже от материала, из которого изготовлен световод. А поглощение лазерного излучения стенкой вены и трансформация его в тепловую энергию будет зависеть от длины волны лазерного излучения и теплопроводности окружающей вену среды (то есть от особенностей накачанного вокруг нее при анестезии раствора). Колоссальное количество факторов! За термином «лазерная облитерация» стоит не единая технология, а очень изменчивое многофакторное воздействие. Для радиочастотной облитерации таких факторов поменьше, но на результат это не влияет. Глобальная стандартизация лазерной и радиочастотной облитерации попросту невозможна. По большому счету, термооблитерация в разных руках – это разные операции. Но! Прелесть этих технологий в том, что при значительном разбросе в параметрах проведения этих процедур (конечно, в разумных пределах) мы в массе получаем желаемый результат. Как бы мы ни проводили термооблитерацию, а желаемый результат (облитерация, или пломбировка вены – источника варикоза) мы получаем почти в ста процентах случаев. Битвы в профессиональном сообществе вокруг режимов применения методов термооблитерации направлены, по большому счету, на поиск режимов воздействия с минимальными побочными эффектами и с хорошим отдаленным результатом. А эти показатели и так более чем достойны. Итак, по моему мнению, даже небольшой опыт специалиста, благодаря особенностям методов термооблитерации, обеспечивает воспроизводимый хороший результат. Техническая задача, скорее всего, будет решена. Мне кажется, важнее другие критерии. Есть ли контакт с врачом. Как организован процесс лечения. В каких условиях проводится лечение. Каково отношение к вопросам безопасности, в том числе к повторному использованию световодов и радиочастотных катетеров. Есть ли возможность при необходимости выбрать для лечения другие способы – склерооблитерацию или классическую операцию. То есть, на мой взгляд, выбирать нужно не технологию, а клинику и врача.
Что за новые методы без анестезии?
Я упоминал выше, что относительно недавно появились и довольно активно продвигаются новые технологии лечения варикоза. Что они из себя представляют и стоит ли приложить усилия, чтобы получить именно их?
Новых методов два: это заклейка вены самым настоящим клеем и модифицированная склерооблитерация вены, так называемая механо-химическая облитерация. Методы очень разные, но в одну группу их объединило то, что они не нагревают вену. Нет нагрева – нет болевых ощущений во время самого воздействия даже без анестезии, а значит – анестезия не нужна. Отсюда и название – нетемпературные нетумесцентные методы, НТНТ.
Местная анестезия при операциях по поводу варикоза имеет некоторые особенности и называется «тумесцентной». Анестетик вводится вдоль вены, плотно обжимая ее вокруг световода или радиочастотного катетера. Анестетик не только обезболивает, но и является слоем гидроизоляции, защищающим окружающие вены ткани от температурного повреждения, а также обеспечивает максимальный контакт стенки вены с рабочей поверхностью световода или катетера.
Первое важное замечание: НТНТ-методы не обеспечивают операцию целиком. Как и температурные методы, они применяются только на вену – «источник» варикоза, причем в идеале – это должна быть достаточно длинная вена. То есть главная цель их применения – устранение патологического вертикального сброса крови по большой или малой подкожной вене при наиболее распространенных формах варикозного расширения вен. Да, есть публикации и о применении НТНТ (в частности, клея) для перфорантных вен и других весьма коротких венозных сегментов, но пока данные об эффективности и безопасности их в таких ситуациях крайне спорные. Второе важное замечание: методы механо-химической облитерации на 2018 год в России зарегистрированы не были. Их применение пока возможно только в рамках клинических исследований.
Механо-химические методы на 2018 год не были зарегистрированы в России. Их применение возможно только в рамках клинических исследований и пока больше похоже на эксперимент.
Рассмотрим сначала клей. Клей для вен – это не прорыв в медицинской химии. Для вен стали использовать специальный цианакрилатный клей, уже около 30 лет применяющийся в хирургии, например для проклейки линии швов на артериях. Почему-то идея заклеить этим клеем вены дошла до реализации только несколько лет назад. Рассмотрим за и против.
♦ Не нужна анестезия. Это безусловный плюс. Когда мы делаем лазерную или радиочастотную операцию, неприятные ощущения пациента связаны именно с проведением анестезии. Все-таки нужно какую-то серию инъекций сделать, и как ни деликатничай, есть люди, для которых это испытание. С другой стороны, клей – это только «источник». А что же с варикозными узлами? Их клеем заклеивать нельзя, не подходит он для этого. Если узлы можно засклерозировать (использовать склерооблитерацию) – все в порядке. Но нередко предпочтительным методом устранения узлов представляется минифлебэктомия – удаление узлов через проколы кожи, а для этого нужна анестезия. Какой смысл отказываться от анестезии на «источник», если она все равно понадобится на узлы? Итак, при необходимости удалить узлы применение НТНТ теряет смысл.
♦ Не нужна компрессия над обработанной веной. Прекрасно – не требуется покупать и носить компрессионный трикотаж! Но после термооблитерации (ЭВЛО или РЧО) компрессия тоже не очень-то и нужна – она не влияет на результат операции. Компрессия в первую очередь нужна именно на ту зону, где обрабатывали узлы (склерозировали или удаляли). То есть потребность в компрессии над обработанной веной после клея и любого из методов термооблитерации – равная и почти нулевая.
♦ Меньше дискомфорт в первые дни после операции. Пожалуй, это значимый аргумент. Разница в ощущениях в проведенных исследованиях прорисовывается вполне определенно. Но велика ли она? Средний уровень боли на первые сутки после радиочастотной или лазерной облитерации последних модификаций в различных исследованиях составляет 1–2 балла по 10-балльной шкале. Это как ощущения после легкого ушиба. После НТНТ – 0–1 балл. Конечно, от среднего бывают отклонения, но они бывают при использовании любого метода. Аргумент про «еще меньше боли» я предлагаю обязательно принимать во внимание, но как второстепенный критерий выбора – слишком мала разница.
♦ Клей очень дорог. Одноразовое устройство для проклеивания вены – пластиковый пистолет-дозатор и катетер – в 2018 году стоили больше 70 тысяч рублей. Кажется, комментировать этот пункт не нужно.
♦ Клей может вызвать аллергию. Документированный случай я знаю один, но даже единичный случай вызывает тревогу. Так как клей не рассасывается минимум 2–3 года, ситуация, в случае развития аллергической реакции, может сложиться крайне сложная – ведь может потребоваться удаление всей вены с клеем, то есть очень травматичное вмешательство. Кстати, до сих пор точно неясно, насколько вообще полноценно клей подвергается биодеградации и в какие сроки.
Механо-химическая облитерация – это попытка повысить надежность склеротерапии крупных вен. Именно невысокая надежность – главная проблема этой технологии. Склеротерапию уже не раз пытались модифицировать – выполняли катетером, катетером с обжатием тумесцентом, использовали введение на несколько дней в вену нити, пропитанной склерозантом и многое другое. Изобретение «микропенной» склеротерапии, которая уже довольно давно и широко применяется – одна из удачных попыток улучшить методику, но и она не позволила склерозированию вен занять доминирующую позицию в арсенале флеболога. При механо-химической облитерации в вену заводится специальный катетер с раздвигающимся венчиком лезвий или с вращающимся изогнутым закругленным кончиком. И лезвия, и быстро вращающийся кончик должны хорошенько потрепать и поцарапать внутреннюю стенку вены и усилить действие взбитого в пену склерозанта. Оператор, раздвинув лезвия или запустив вращение катетера, медленно вытягивает катетер, одновременно вводя в просвет вены склерозант. Что можно сказать об эффективности и безопасности? К механохимии в той или иной степени применимы те же рассуждения, что и к клею, за вычетом пункта про аллергические реакции. В плане безопасности склерооблитерация изучена очень хорошо, аллергия – казуистика. Использование устройства доставки теоретически добавляет специфические риски (например, поломка катетера в вене или описанный случай «накручивания» вены на вращающийся кончик катетера), но вряд ли они повлияют на баланс. Улучшилась ли существенно эффективность – попросту пока неизвестно. Нет данных.
Итак, методы НТНТ пока по многим параметрам являются «темной лошадкой» и их применение до получения более качественных данных больше похоже на эксперимент, чем на оптимальную практику.
Процесс лечения
Разберем процесс лечения на примере современного стандарта – операция по поводу варикозного расширения вен на основе лазерной облитерации.
Итак, вы побывали у врача, вам установлен диагноз варикозного расширения вен, определен «источник» варикоза и предлагается оперативное лечение на основе одного из методов термооблитерации. В подавляющем большинстве случаев такое лечение проводится амбулаторно, под местной анестезией. В современной флебологии амбулаторно можно провести любой вид лечения – даже классическую операцию. Просто это мало где организовано, ведь от стационаров требуют отчет о «койко-днях».
Большинство пациентов признаются, что операцию по удалению варикоза на основе лазерной облитерации они перенесли легче, чем посещение стоматолога.
Перед операцией положено пройти определенное обследование. Единых нормативов по объему этого обследования для амбулаторного звена нет – ни для государственных, ни для коммерческих лечебных учреждений. Поэтому в этом вопросе всякий работает по своему разумению. По большому счету, если учитывать основные западные рекомендации по предоперационному обследованию, при отсутствии у вас хронических заболеваний можно или совсем не обследоваться, или ограничиться общим анализом крови. На практике мы вынуждены требовать от пациента несколько больший набор тестов. Например, с определенного возраста могут потребовать ЭКГ, в каких-то клиниках в список входит анализ мочи, часто в перечень предоперационного обследования включены некоторые показатели биохимического анализа крови и маркеры гепатитов и ВИЧ. На самом деле для обеспечения безопасности процедуры все это не очень нужно. И для эпидемиологической безопасности – тоже. Анализы не всегда показывают реальное положение дел, поэтому максимальная безопасность обеспечивается там, где каждый пациент расценивается как потенциальный носитель какой-то инфекции и налажены все меры профилактики передачи инфекции. В общем, если вы выбрали клинику и врача – просто пройдите требуемое предоперационное обследование.
В назначенный день вы приезжаете в клинику на операцию. Я опишу процесс лечения на примере своей клиники. Детали могут отличаться, но основные моменты очень похожи в самых разных клиниках России и зарубежья. Вас размещают в одноместной палате, которая нужна, по сути, для переодевания. В нашей клинике после этого я забираю вас в кабинет осмотра, где еще раз делаю ультразвуковое исследование вен, как бы составляя себе в уме план своих действий на предстоящей операции. При этом видимые варикозные вены прорисовываются специальным маркером. Мы это называем – «провести разметку». После разметки возвращаемся в палату и подписываем информированное согласие на операцию. Это важный момент. Врач должен вписать в документ название предстоящей операции. Я предпочитаю вписывать все основные элементы предстоящего вмешательства – лазерная облитерация такой-то вены, минифлебэктомия таких-то вен, склерозирование таких-то вен. Если у вас остались какие-то вопросы, неясности – самое время их задать и получить понятные объяснения.
Затем проходим в операционную, вы ложитесь на операционный стол, который в нашем случае больше похож на подъемную массажную кушетку. У нас пациент лежит головой на подушке и до бедер укрыт одеялом. В изголовье ширмочка. Часто в операционных играет какая-нибудь музыка, у нас – включено радио на музыкальном канале. Обстановка легкая и непринужденная.:) Если запланировано участие анестезиолога – он может поставить капельницу с нейтральным раствором, на палец кисти навесить «прищепочку» датчика специального монитора. Если нет – в дело сразу вступают хирурги. И первое, что они делают, – это «моют» ногу – несколько раз обрабатывают ее специальным раствором, обеспечивающим стерильность зоны операции. Кстати, если вмешательство на варикозных узлах не планируется, а в программе только запаивание какой-то вены лазером – то такая обработка не требуется, ведь вся операция не более травматична, чем забор крови на анализ перед операцией. Ну а дальше – главная часть операции. Это – анестезия. Именно анестезия занимает основное время, и именно она определяет ощущения пациента. Когда анестезия сделана – никаких неприятных ощущений уже нет, вы чувствуете прикосновения, где-то что-то потягивают, где-то надавливают, но такие ощущения уже не доставляют дискомфорта. Так что неприятные ощущения связаны именно с анестезией. А для того, чтобы их минимизировать, некоторые флебологи используют предварительные «пуговки» микроиголочками, такими же, как применяют в косметологии, и стараются вводить анестетик медленно. Нередко по прошествии первых 5–10 минут операции, прислушавшись к своим ощущениям и поняв, что ничего страшного не происходит, пациенты отвлекаются и или увлекаются беседой с кем-то из бригады, или засыпают от скуки. Я, предупреждая пациента об очередной «пуговке», использую шаблонное предупреждение: «Укусит комарик!» Некоторые пациенты заявляют, что комары у нас довольно злые, но иногда следует замечание вроде: «Доктор! Вот у нас в Карелии – это комары! А ваши эти…» Конечно, не всегда все проходит так гладко. У всех свой болевой порог – кто-то не поморщившись, переносит любые инъекции, а кто-то страдает даже от «пуговок». Большим подспорьем в таких ситуациях является возможность задействовать седацию – легкий медикаментозный сон. Поэтому, если в клинике, куда вы идете оперироваться, есть анестезиологическое сопровождение операций под местной анестезией – больше гарантий, что операция пройдет комфортно для вас. Итак, ощущения во время самой операции – это периодические прикосновения, предупреждения о выполнении «пуговок» и умеренное ощущение давления, распирания при введении анестетика по ходу варикозных вен. Какое-то время я регулярно по завершении операции задавал вопрос: «Все позади. Скажите, что перенести легче – лечение у стоматолога или вот такую нашу процедуру?» В подавляющем большинстве случаев пациенты говорили, что история с венами оказалась для них легче, чем визит к дантисту.
Анестезия сделана – хирург выполняет технический план: запаять источник варикоза лазером и удалить или проклеить (или и то, и то в комбинации) варикозные узлы. Все вместе это может потребовать различного времени – от получаса до полутора часов для одной ноги. При небольшом «стандартном» варикозе чистое время работы с ногой занимает 30–40 мин, но общее время нахождения в операционной, конечно, больше – пока улеглись, пока все подготовили и обработали, и т. д., и т. п. Но вряд ли вам нужно обязательно побыстрее, скорее, пусть не так быстро, но получше?
Пришла пора возвращаться в палату, переодеваться и идти на прогулку. Обычно оперированная нога бинтуется, на ногу может быть надет компрессионный трикотаж. Зачем и на какое время – расскажу дальше, в разделе «Реабилитация». Доктор может попросить вас погулять полчаса – час, я считаю, что достаточно 10 минут – просто «размять» ноги и включить мышечный насос голеней. Специально этот вопрос не исследовался, и разные режимы прогулок основаны на личных представлениях специалистов. Это, скорее, дань традиции амбулаторной хирургии и определенный ритуал. Но хотя бы 10 минут лучше походить ☺. Причем оперированную ногу не нужно «щадить» – ее нужно полноценно включить в работу.
РЕЗЮМЕ РАЗДЕЛА:
♦ Чтобы избавиться от варикоза, вам нужно провести в клинике несколько часов своего времени.
♦ В большинстве случаев современные операции проводятся под местной анестезией.
♦ Неприятные ощущения во время операции сопоставимы с таковыми при лечении у стоматолога.
♦ Местная анестезия может быть «расширена» за счет применения седации или заменена на какой-то вид регионарной анестезии (например, спинальная) – это делается с одной целью, чтобы операция прошла для вас максимально комфортно.
Реабилитация
Как таковая реабилитация после вмешательства на венах не требуется. Что обычно входит в «послеоперационный набор»? Компрессия и мази от синяков. Давайте подробнее рассмотрим послеоперационный период.
Каких неприятностей и ограничений можно ожидать после операции по поводу варикоза?
Боли. Болей обычно нет. Большинство пациентов не принимают какие-то обезболивающие вечером в день операции и в последующие дни по одной простой причине – ничего не болит. Как я уже писал, средний уровень боли на первые сутки после радиочастотной или лазерной облитерации в различных исследованиях составляет 1–2 балла по 10-балльной шкале. Это, примерно, как не очень сильный ушиб. В целом травму, нанесенную современной операцией ноге, можно сравнить именно с ушибом – да, есть «синяки», какие-то уплотнения, где-то может немного поныть, потянуть, кольнуть, но уровень ощущений обычно таков, что рука не тянется за таблеткой парацетамола или ибупрофена. Конечно, из всех правил есть исключения, а от среднестатистических значений – отклонения. Иногда, в силу ряда причин, боли могут быть приличными и длиться несколько дней. Пациенту приходится принимать анальгетики и реально болеть, вместо того чтобы вернуться к своим делам и заботам. К счастью, это очень редкое исключение из правил, и оно всегда носит временный характер.
«Синяки». Кровоизлияния в зоне вмешательства в той или иной степени есть всегда. Предсказать их выраженность невозможно. Бывает – большая операция, много работы с варикозными узлами – а синяков почти нет. И наоборот – операция может состоять из нескольких инъекций (поставить катетер для лазерного волокна и сделать пару уколов при проведении анестезии) – а кровоподтек на половину бедра. Но все кровоподтеки проходят в обычные для бытовых синяков сроки – за 3–4 недели. Многие увлеченно мажут синяки гепариновыми мазями. Это довольно странно, применение гепариновых средств на кровоподтеки лишено логики – ведь гепарин препятствует тромбообразованию, блокирует его. В кровоизлияниях тромбов нет. Там нет «точки приложения» для гепарина. По идее – напротив, если есть микроразрывы сосудов с кровоизлияниями, то гепарин может способствовать более долгому истечению крови из этих разрывов и формированию более обширных кровоподтеков. Но логика нам не очень нужна, если мы стремимся опираться на научные данные. А данных, что применение гепариновых препаратов ускоряет рассасывание кровоизлияний, – нет. Это просто очень распространенный, укоренившийся стереотип.
Уплотнения. Уплотнение по ходу «запаянной» вены может ощущаться, если вы худощавого телосложения. Иногда даже может отчетливо прощупываться плотный тяж на месте этой вены. Причем формируется он не сразу, а через несколько дней после операции. Тяж рассасывается бесследно в течение нескольких месяцев, но первые недели может доставлять небольшой дискомфорт, ощущаться как «струнка» при ходьбе, полном разгибании ноги. Это не осложнение, а временное неблагоприятное явление, причем очень редкое. Уплотнения в зоне обработки варикозных узлов – более постоянная особенность лечения. Если вены склерозировали – уплотнения образуются за счет «запломбированных» сосудов. Если удаляли через проколы – пустоты в подкожной клетчатке на месте удаленных вен тоже заживают через формирование временных уплотнений. Иногда, если врач не предупредил о такой особенности послеоперационного периода, пациент может испугаться, нащупав у себя в зоне операции через несколько дней какие-то «шишки». Уплотнения рассасываются обычно бесследно в течение нескольких месяцев.
Пигментации. Там, где разрушаются эритроциты, образуется пигмент гемосидерин. И если зона разрушения эритроцитов близко к коже, может формироваться гиперпигментация – коричневатые пятна и полосы. С помощью термооблитерации обычно запаивают вены, которые расположены далеко от кожи и прикрыты листком фасции – пигмент до кожи не доходит. А вот обработка варикозных притоков, которые тесно прилегают к коже, заведомо способна давать гиперпигментацию. Так и выходит. При склерозировании вен «пломба» в вене становится долгосрочным поставщиком пигмента. А рассасывается вена очень долго, месяцами. Пигментации – одна из основных проблем склерооблитерации вен. Есть, конечно, разные хитрости, как уменьшить их интенсивность и ускорить регресс, но хитрости эти не всегда срабатывают и результат плохо прогнозируем. Поэтому многие флебологи предпочитают минифлебэктомию там, где это возможно. Если варикозная вена удалена – нет коллектора с пигментом. Остатки крови в пустотах после удаления подкожных вен тоже иногда дают пигментацию, но ее интенсивность и длительность не идут ни в какое сравнение с пигментациями после склерооблитерации. Такие пигментации проходят примерно в те же сроки, что и кровоподтеки, может быть, немного дольше.
Уже на следующий день после операции пациент может вернуться к обычной жизни и даже к спортивным тренировкам, разумно ограничивая нагрузки.
В общих чертах – это все неприятности, с которыми вы столкнетесь после операции по поводу варикоза. Можно ли их уменьшить? Можно, но только работой самого хирурга. Существенно повлиять на рассасывание синяков и уплотнений мы не можем.
Каковы ограничения после операции? Основные ограничения и обременения связаны обычно с нагрузками и с необходимостью носить компрессионный трикотаж. Причем рекомендации от разных докторов могут существенно разниться. Отрицательное или положительное влияние нагрузок на результат операции не исследовался. То есть нет никаких данных, что, если вы пойдете на следующий день после операции в тренажерный зал или бассейн, что-то там расклеится и пойдет не так. Лично я разрешаю со следующего дня своим пациентам полный объем нагрузок, включая занятия спортом. Конечно, речь идет о привычных вам нагрузках. Нужно просто к ним вернуться. О разумных ограничениях нам подсказывают ощущения в оперированной конечности. Если они не мешают – нагрузки адекватны. Если появляется боль или явный дискомфорт – что-то не так и нужно или умерить нагрузки, или посоветоваться с оперировавшим врачом.
Бытовые нагрузки, конечно, не ограничены. При этом некоторые пациенты просят нас выдать справку для освобождения от домашних дел. Справку такую можем дать, но учтите, что она не сработает, если ваши домашние тоже прочитали эти строки.
Примерно так же обстоят дела и с трикотажем, с одной разницей – его роль для послеоперационного периода исследована неоднократно. Что выяснилось? Трикотаж не влияет на технический результат операции. Главный его положительный эффект – ослабление неприятных ощущений в зоне операции и борьба с послеоперационным отеком. А если таковых нет? Тогда он не нужен. Поэтому специалисты повсеместно сокращают сроки обязательной компрессии после операции. Некоторые специалисты, и я в том числе, совсем отказались от обязательной компрессии. Что это значит? Оперированная конечность после операции бандажируется специальными эластичными бинтами на сутки – для минимизации кровоподтеков и уплотнений. На следующий день после операции бандаж снимается, и пациент пару дней ходит без компрессии. Если нога не отекает и нет явных дискомфортных ощущений – компрессия не требуется. Если что-то перечисленное есть – предлагаем приобрести трикотаж и пару недель поносить его в дневное время. Причем для решения описанных проблем часто достаточно гольфов, не обязательно покупать компрессионные чулки, и уж тем более колготки. Такой подход позволяет снизить затраты пациента на лечение (качественный трикотаж недешев) и убрать из послеоперационного периода ненужное обременение. Итак, главная идея сказанного – трикотаж призван улучшить ощущения в оперированной ноге, он не влияет на результат операции, и если вам в нем не лучше, чем без него, – скорее всего, можно обойтись без компрессии.
Резюме раздела:
♦ После операции не требуется какой-то реабилитации. Бытовые нагрузки, ходьба – не ограничены. Если в семье есть маленькие дети – их можно и нужно поднимать, носить и ласкать.
♦ После операции не обязательно носить компрессионный трикотаж!
♦ Даже если местная анестезия «расширена» за счет применения седации или заменена на какой-то вид регионарной анестезии (например, спинальная) – это не налагает практически никаких ограничений после операции.
Опасности и особенности обеспечения безопасности
Каковы опасности современной операции по поводу варикозного расширения? Это очень важный вопрос, ведь, принимая решение об операции, мы должны взвесить баланс ожидаемой пользы от лечения и опасностей и обременений, с ним связанных.
Конечно, перед операцией вы обсудите все это со своим врачом и должны будете подписать информированное согласие на вмешательство, где обычно указываются основные возможные осложнения. С другой стороны, имеет смысл и заранее обдумать эту тему, возможно, сформулировать вопросы для очного обсуждения.
Риски вмешательства сочетаются из рисков трех «направлений». Риски со стороны собственно операции: например, при классической операции есть риск осложнений со стороны ран, так как есть как минимум один разрез, а для методов термооблитерации такое осложнение не характерно. Риски со стороны анестезии: например, аллергическая или токсическая реакция на анестетик. Риски со стороны пациента: например, пациент гипертоник, и на операции от волнения у него сильно повысится давление, а это небезопасно. Задача врачей – минимизировать все возможные риски тем или иным способом.
Для минимизации рисков со стороны пациента и со стороны анестезии важен отбор на операцию. Хотя современная коррекция заболеваний вен характеризуется очень низкой травматичностью, что позволяет ее использовать даже у пациентов весьма солидного возраста, с приличным «букетом» разных хронических недугов, амбулаторную операцию делать можно не всем. Поэтому на консультации врач оценивает состояние здоровья как по внешним признакам, так и по опросу – сбору анамнеза.
Второй элемент обеспечения безопасности – наличие в доступности анестезиологической или реанимационной службы. Например, участие в операции анестезиолога, оснащенного всем необходимым, позволяет не только иметь возможность маневра в плане анестезии (например, усиление обезболивания препаратами центрального действия, использование седативных средств), но и является серьезной дополнительной ступенью безопасности на случай развития непредвиденных ситуаций, которые невозможно было предусмотреть (например, впервые в жизни развившаяся тяжелая аллергическая реакция и т. п.).
Спустя некоторое время после операции в зоне удаления вен часто можно нащупать уплотнения. Они рассасываются в течение нескольких недель или месяцев.
Что касается осложнений со стороны операции, я бы разделил их на две группы: малые, которые не опасны для здоровья и серьезно не влияют на результат и реабилитацию, и большие, которые действительно могут быть опасны. К малым можно отнести небольшие эпизоды воспаления в проклеенных венах (флебиты), появление участков пониженной чувствительности в зоне удаления варикозных узлов или в проекции заваренной лазером вены и некоторые другие. Локальные воспаления, разные болевые ощущения в послеоперационном периоде обычно хорошо купируются краткосрочным приемом препаратов из группы нестероидных противовоспалительных средств (например, ибупрофен в обычной дозировке). Зона пониженной чувствительности практически всегда уходит в течение года, а если какой-то участок и остается (очень редко) – он не вызывает существенного дискомфорта.
Кстати, после операции в зоне удаления или склерозирования варикозных вен часто формируются временные уплотнения в подкожной клетчатке. То есть внешне – варикоза нет, а на ощупь – «желваки», уплотнения. Они рассасываются в течение нескольких недель, иногда месяцев, но характерно то, что появляются они не с первого дня. И если врач не предупредил об этой особенности, такие уплотнения могут напугать пациента и быть восприняты как осложнение.
Большое осложнение в хирургии вен, пожалуй, одно – венозный тромбоз. Имеются в виду два его проявления – тромбоз глубоких вен (ТГВ) и/или тромбоэмболия легочных артерий (ТЭЛА). Общий термин для этих осложнений – венозные тромбоэмболические осложнения (ВТЭО). ВЭТО – действительно серьезное и потенциально опасное состояние. К счастью, встречается оно очень редко – единичные случаи на тысячи вмешательств, а если и случается – в большинстве случаев при своевременном выявлении и адекватном лечении проходит без последствий. Риск развития ВТЭО зависит в первую очередь от тяжести операции и от «свойств» пациента, его склонности к тромбозу. Вопреки распространенному мнению, склонность к тромбозам выявляется не по анализам, а по анамнезу. То есть если человек имеет серьезную внутреннюю склонность к тромбозу, то в безобидной ситуации он этот тромбоз получает. Например, человек без склонности к тромбозу «потянул» ногу – и без последствий похромал дальше. А человек со склонностью – получил тромбоз глубоких вен. Это, конечно, преувеличение, но суть именно такова. Поэтому при сборе анамнеза мы обычно выясняем, сталкивался ли наш пациент в своей жизни с ситуациями высокого риска развития ВТЭО. Если сталкивался, но прошел их без тромбозов – значит, нет оснований подозревать у такого человека наличие внутренней склонности к тромбозу. Что относится к таким ситуациям? Перенесенные крупные хирургические вмешательства, травмы иммобилизацией, тяжелые заболевания с долгим нахождением в больнице, беременности, роды и их осложнения, прием гормональных контрацептивов и т. п. Тяжесть операций на венах также может существенно различаться, в зависимости от составных элементов вмешательства. Термооблитерация «источника» и склерозирование притоков – пример очень «легкого вмешательства», с минимальной травмой. Такая операция сама по себе не требует дополнительных мер защиты от ВТЭО. Если и «источник», и варикозные притоки удаляются, а притоков и «узлов» очень большое количество – такая операция становится вполне значимым фактором риска ВТЭО. Это не значит, что дополнительные меры профилактики нужны, но тяжесть операции обязательно учитывается в общей оценке риска осложнений.
А какие же базовые и дополнительные меры профилактики ВТЭО используются?
1. Минимизация травматичности вмешательства. Базовый способ. Появление эндовидеоинструментов в хирургии разных направлений – это путь снижения травматичности (лапароскопические полостные операции, артроскопия суставов и т. п.). Появление термооблитерации (лазерной и радиочастотной) во флебологии – это тоже снижение травматичности. Это стратегические изменения в хирургии. Но даже в лечении одного пациента могут рассматриваться разные тактические варианты вмешательства очень разного уровня травматичности. В некоторых ситуациях мы предлагаем не устранять варикозные притоки, а «выключить» только вену – «источник» варикоза. Впоследствии у некоторых пациентов варикозные притоки и узлы сами «спадаются», и их устранение не требуется, у некоторых – значительно уменьшаются в размерах и неплохо поддаются склеротерапии. Такой подход позволяет сделать операцию на венах ненамного более рискованной процедурой, чем сдача анализа крови. Этот метод имеет ряд ограничений и недостатков и не может применяться широко. С другой стороны, иногда для нас важнее минимизация вмешательства, нежели быстрый и долгосрочный результат, и тогда он может выручить. Аналогично отношение и к применению нехирургического метода – склерооблитерации вен. У метода много серьезных недостатков, но он самый нетравматичный из всего флебологического арсенала, и иногда это может перевесить все недостатки.
2. Ранняя активизация пациента после операции. Базовый способ. Мощнейший способ профилактики тромбообразования – прокачать по венам застоявшуюся в них кровь. Для этого нужно включить мышечный насос голеней. Именно с этой целью после любых операций пациента стараются быстрее поднять на ноги и дать возможность ходить. После операций на венах под местной анестезией ходить можно непосредственно после операции. Если анестезия была регионарная (например, «поясничная», спинальная анестезия) – через 1–2 часа.
3. Компрессионный трикотаж или бандаж. Базовый способ. Многие знают, что перед крупными плановыми операциями раньше ноги бинтовали эластичными бинтами, а сейчас предлагают использовать компрессионный трикотаж. Смысл – в компрессии именно во время операции и в раннем периоде, пока пациент малоподвижен. В хирургии вен это не очень актуально, так как операции обычно непродолжительны, а сразу после них пациент начинает ходить. После операций на венах компрессия применяется с другой целью, нежели профилактика ВТЭО.
После операций на венах хирург обычно рекомендует побыстрее начать ходить. Это лучшая возможность прокачать застоявшуюся кровь, включив мышечный насос голеней.
4. Фармакологическая профилактика ВТЭО. Дополнительный способ. Это когда помимо базовых средств профилактики пациенту назначаются специальные препараты для профилактики тромбообразования. До недавнего времени для этих целей в подавляющем большинстве случаев использовались низкомолекулярные гепарины (НМГ). Это целая группа препаратов, которые выпускаются в готовых к применению шприцах, ориентированных на самостоятельное применение пациентом. В последнее время все шире для профилактики тромбозов после операции применяются таблетированные средства из группы прямых оральных антикоагулянтов (ПОАК). Таблетки («Ксарелто», «Прадакса», «Эликвис»), конечно, удобнее и проще для самостоятельного применения. С таблетками пока одна серьезная проблема – официальное разрешение для профилактики послеоперационных тромбозов пока есть не для всех типов операций, но это вопрос больше юридический.
Вообще, профилактика тромбозов глубоких вен – одна из зон повышенного внимания в плановой хирургии любого направления. В некоторых областях медицины, например в ортопедии, в онкологии, есть «свои» отдельные рекомендации по профилактике венозных тромбоэмболических осложнений (ВТЭО), в некоторых мы ориентируемся на общие правила. Врач до операции оценивает риск развития осложнений и, если требуется, проводит дополнительные мероприятия по их профилактике.
Одно из мероприятий по защите от тяжелых венозных тромбозов и их последствий – послеоперационный контроль. Поэтому многие врачи осматривают оперированных пациентов в интервале от нескольких дней до 4 недель после операции с ультразвуковым сканированием вен. Дело в том, что иногда после операций в некоторых глубоких венах развиваются бессимптомные тромбозы, и если они выявляются – разумно назначить противотромботические препараты или, если они были в профилактической дозе, – увеличить ее до лечебной и проконтролировать развитие событий.
Что делать при подозрении на осложнение
Что делать при подозрении на осложнение? В первую очередь, если есть какая-то проблема, – ее нужно обсудить с оперировавшим вас врачом. Любой хирург заинтересован в том, чтобы его пациенты не сталкивались с осложнениями, а если столкнулись – приложит все силы для того, чтобы справиться с осложнением наиболее эффективным способом.
Что делать, если ваш врач недоступен? Вообще, лучше еще до лечения выяснить, к кому вам будет можно обращаться с вопросами или у кого наблюдаться в том случае, если ваш врач по каким-то причинам станет недоступен. Если заранее определенной альтернативы нет, вы можете проконсультироваться в любом специализированном учреждении у другого врача или сосудистого хирурга. Нередко, к сожалению, можно столкнуться с тем, что сторонний консультант безосновательно негативно характеризует выполненную его коллегой работу. Наверное, некоторым это помогает поднять собственную значимость. Но вам-то не состояние чужого эго нужно оценить, а течение послеоперационного периода. Поэтому важно, чтобы тот специалист, к которому вы обратились за советом, сам выполнял такие операции. В идеале, врач не оценивает чужую работу и не выдает оценочных суждений. Врач описывает состояние дел на текущий момент и дает рекомендации.
В качестве резюме приведу цитату из последней редакции одних из самых авторитетных рекомендаций по флебологии в мире – рекомендаций Американского венозного форума (Handbook of Venous and Lymphatic Disorders. Guidelines of the American Venous Forum, 2017): «Эндовенозная термальная облитерация (лазерная и радиочастотная) является безопасным и эффективным методом и рекомендуется для лечения несостоятельности сафенных вен. Уровень доказательности 1А».
Современные методы лечения варикозной болезни действительно произвели настоящую революцию во флебологии именно благодаря радикальному уменьшению травматичности вмешательств. На сегодняшний день коррекция варикозных нарушений с той или иной целью возможна и целесообразна практически для любого пациента (любого возраста, состояния здоровья, любой степени варикозных нарушений), способного лечиться и наблюдаться амбулаторно.
Результаты и прогноз лечения варикоза
Конечно, результаты лечения надо оценивать в контексте сформулированных до лечения его целей и задач.
Мы говорили о четырех основных целях лечения варикоза:
♦ Косметический.
♦ Устранение венозных симптомов.
♦ Защита от тромбозов.
♦ Защита от трофических расстройств, трофических язв.
Причем очевидно, что косметическая проблема при варикозе зависит от наличия варикозных вен, тромбы – образуются в больных венах, трофические расстройства развиваются там, где есть выраженные патологические «выбросы» крови по больным венам. То есть осложнения варикоза и его основные проявления неотрывно связаны с фактом наличия больных вен. Соответственно, надежность лечения, его перспективы зависят от того, насколько надежно и долгосрочно удалось устранить «больные» вены. В первый год после современной операции по поводу варикоза происходят очень важные процессы, которые требуют внимания и контроля. Вена, которая была подвергнута термооблитерации и склерооблитерации, должна исчезнуть, рассосаться. Если на каком-то участке происходит «расклеивание» заваренной или заклеенной вены – может потребоваться коррекция. Лазерная и радиочастотная облитерация, как мы уже говорили, это не операция в целом. Это методы устранения вены – «источника» варикоза. Чаще всего это большая или малая подкожная вены. По разным данным, эффективность этих методов на сроке в 1 год 95–100 %. Обычно флеболог стремится к тому, чтобы убедиться в рассасывании вены – «источника» варикоза и качественном устранении ее варикозных притоков. Соответственно, нередко срок наблюдения составляет именно год – срок физического рассасывания вены после обработки тем или иным способом.
На отдаленных сроках наблюдения картина любопытная. Вне зависимости от метода лечения через 10–15 лет варикозные вены можно выявить у каждого пятого! Казалось бы, провальные результаты. Однако это не совсем так. В большинстве своем после хорошо проведенной операции и устраненных «источниках» рефлюкса рецидивные варикозные вены – это мелкие второстепенные вены, которые не могут сильно навредить, привести к серьезным осложнениям. Если они не представляют косметической проблемы – их вообще не нужно трогать. Таким образом, стратегические цели лечения мы решаем весьма надежно даже на долгосрочную перспективу. Рецидив на больших сроках наблюдения весьма возможен, но его клиническое значение обычно несущественное, а коррекцию при необходимости нетрудно провести с помощью склеротерапии.
Частные и частые вопросы
Спешить ли с операцией?
Если варикозное расширение вен начало формироваться, то этот процесс сам не остановится и будет развиваться. В одном исследовании, где оценивали прогрессирование варикоза у лиц, ожидающих операции, при среднем сроке наблюдения в 19 месяцев прогрессирование было отмечено у каждого третьего. А ведь это очень небольшой срок. По оценке авторов обзора всех «продольных» исследований естественного развития варикоза, частота перехода на более высокий класс болезни по международной классификации при неосложненном варикозе составляет 3,5–7 % в год!
Продольные исследования – когда наблюдается развитие болезни под влиянием каких-то факторов или без них на протяжении какого-то периода времени. Такой тип исследований наиболее показателен для оценки естественного развития болезни, но проведение их достаточно сложно и требует очень большого количества времени.
То есть чем больше проходит времени, тем с более объемным, тяжелым и, скорее всего, более дорогостоящим лечением вы столкнетесь. Варикозу не нужно «созревать» для лечения. Если есть патологический выброс крови в поверхностные вены – чем раньше мы его перекроем, тем меньшее количество нормальных поверхностных вен будет вовлечено в варикозную трансформацию и безвозвратно потеряно для организма. Объем и тяжесть лечения сейчас напрямую зависят от количества «накопленных» варикозных вен. Перекрыть патологический выброс – например, запаять лазером несостоятельную большую подкожную вену – это одинаковая процедура и при «раннем» варикозе, когда только-только появился первый варикозный узелок, и при застарелом варикозе с множеством узлов и трофическими расстройствами. Это 15 минут работы под местной анестезией. Но при раннем варикозе к этим 15 минутам нужно добавить еще 5–10 для обработки небольшого количества варикозных вен, а при тяжелом варикозе – это еще час работы и, нередко, вынужденно значительно более травматичное для ноги вмешательство.
Второй аргумент сильно не затягивать с лечением – пока вы по каким-то причинам откладываете лечение, вы рискуете развитием осложнения варикоза – тромбофлебита. Тромбофлебит плох не только непосредственными угрозами здоровью – как мы уже говорили, риск серьезных последствий для здоровья при тромбозе поверхностных вен несколько переоценивается. Проблема при развитии тромбофлебита состоит еще и в том, что с затромбированными венами мало что можно сделать. Развитие тромбофлебита сильно связывает руки флеболога, ограничивает его возможности. Нередко развившийся тромбофлебит подталкивает пациента все-таки заняться лечением варикоза, но его приходится разбивать на этапы. Первым этапом в такой ситуации обычно обрабатывают не пораженные тромбозом вены, в первую очередь, если это технически возможно, – выключают вену – «источник» варикоза. Затем приходится ждать значительное время и следить за состоянием тромбированных вен. По результатам естественной эволюции этого тромбоза проводится дальнейшее лечение – склерооблитерация или удаление в зависимости от степени реканализации. Все это сильно усложняет коррекцию варикоза и удлиняет лечение.
Если варикозное расширение вен начало формироваться, процесс не остановить. Варикозу не нужно «созревать»: чем раньше его перекрыть, тем меньше поверхностных вен будет разрушено и тем менее травматичным будет лечение.
Вместе с тем, плановое лечение – на то и плановое, чтобы вы спланировали свое время и дела и прошли лечение так, чтобы лечение и восстановление не мешало основным планам в жизни. Да, сама операция занимает немного времени, и режим активности после нее практически не ограничен. Но это в общем и целом, так сказать – «в среднем». От среднего могут быть отклонения. Я предпочитаю, чтобы у моего пациента был свободен от дел не только день операции, но и несколько дней после нее. Чтобы не было необходимости при любом самочувствии выйти на работу и простоять тяжелую смену у своего производственного станка. Пусть будет несколько дней, когда вы можете в любой момент дать себе и ногам отдохнуть, а при желании – посидеть или полежать.
До или после отпуска?
На мой взгляд, не стоит тратить на лечение отпуск – на время лечения при необходимости практически всегда можно получить лист нетрудоспособности. Частый же вопрос – можно ли пройти лечение перед отпуском. Не будет ли он испорчен? Особенно часто этот вопрос задают пациенты, пришедшие на консультацию за 1–2 месяца до поездки, на которую уже куплены билеты.
Конечно, если отложить лечение на пару месяцев – вряд ли варикоз успеет драматически усилиться. Единственный фактор, который стоит обдумать – риск тромбофлебита. Представьте, что тромбофлебит случился в поездке, подумайте, насколько будет доступна квалифицированная помощь, будет ли она покрываться страховкой и т. п. Риск такого развития событий не очень велик, но он существует. На другой чаше весов – синяки и пигментации после лечения. Синяки есть почти всегда, и их может быть много. Они могут помешать вам ходить в открытой одежде, купаться, то есть могут весьма существенно подпортить отпуск. А проходят синяки примерно за 4 недели.
В общем и целом, я обычно за лечение, если до отпускной поездки больше месяца, и рекомендую отложить лечение, если поездка ближе.
До или после беременности?
Иногда приходится сталкиваться с категорическим неприятием лечения варикоза до беременности. Пациенткам говорят, что оперировать бессмысленно, потому что «все опять повылезает», что надо «сначала нарожать сколько планируешь, а потом уже разом со всеми вылезшими венами разбираться» и т. п. Это очень обобщенная и крайне однобокая, а потому вредная установка. Это утрирование того факта, что на фоне беременности возможен рецидив варикозного расширения вен после проведенного качественного лечения.
Мы уже обсуждали целесообразность лечения варикоза до наступления беременности в разделе «Значение для здоровья. Цели лечения». Напомню основные положения, которые я постарался там аргументировать:
– риск варикотромбофлебита и его последствий при беременности существует, но нередко сильно преувеличивается; в некоторых ситуациях этот риск может быть сопоставим с риском осложнений самого вмешательства;
– помимо риска тромбофлебита следует учитывать риск существенного прогрессирования варикозного расширения вен на фоне беременности;
– наличие варикозного расширения само по себе не может быть достаточным основанием всегда предлагать плановое оперативное лечение (даже малоинвазивное) до наступления планируемой беременности.
В целом я за устранение варикоза до наступления планируемой беременности. Логика простая – если есть точки патологического выброса (рефлюкса) крови и варикоз, то есть болезнь уже прошла определенный путь развития, то прогрессирование ее пойдет с этого, уже достигнутого уровня. Если мы устраним имеющиеся изменения – то, хотя могут сформироваться новые источники, болезни придется начать свой путь заново, с нуля. Это дает надежду, что последствия прогрессирования варикоза на фоне беременности не будут столь драматичными, как бывает при исходно имеющемся на момент наступления беременности варикозе.
Один из частых вопросов – нужно ли сделать паузу между операцией и беременностью и какова должна быть эта пауза? Нет никаких научных данных, что плановое хирургическое вмешательство требует «паузы» до наступления беременности и может как-то негативно на нее повлиять. Поэтому, даже если зачатие произойдет вечером в день проведения операции, – ничего плохого в этом нет. Ни наступившая беременность не повлияет существенно на технический результат выполненной операции, ни операция не навредит начавшей формироваться беременности.
Получить ли «второе мнение»?
Если возник такой вопрос, то ответ однозначный – получить. Вы должны принять решение о лечении, обладая достаточной информацией о самом заболевании, целях лечения, возможных методах, их достоинствах и недостатках, альтернативах. Врач должен донести эту информацию понятным языком. Это не значит, что он должен избегать специальных терминов, но и не значит, что должен ими козырять. Вопрос «научности» объяснений вообще не важен. Важно то, что объяснения должны быть вам понятны. Если у вас есть вопросы – вы должны получить на них ответы. С самого начала, еще с первой консультации, лечение должно планироваться как сотрудничество – ваше и врача.
Поэтому я, во-первых, всегда приветствую присутствие на консультации родственников или близких лиц пациента (конечно, с его согласия), во-вторых, всегда приветствую получение пациентом «второго мнения». Если для принятия решения о проведении операции вам может понадобиться совет родного или близкого человека – лучше найдите возможность прийти на консультацию вместе. Это позволит избежать эффекта «испорченного телефона» и принять более взвешенное решение. Второе мнение – не менее важно. Как найти «своего» специалиста? По отзывам в интернете? Учитывать отзывы, конечно, нужно, но с определенной критикой. Негативные отзывы люди пишут охотнее позитивных, да и искусство составления «заказных» отзывов в IT-индустрии достигло неплохого уровня. По отзывам знакомых, прошедших лечение у данного врача? Неплохой вариант, если таковые есть и все прошло гладко. А если у вас только один знакомый, оперировавшийся по поводу тяжелого варикоза, у которого случилось какое-то осложнение? Будет ли это характеризовать его оператора с плохой стороны? Да, может быть, только благодаря мастерству этого специалиста удалось остановить болезнь с минимальными «потерями»! Универсального и гарантированного способа, конечно, не существует, но так как лечение варикоза требует определенной истории наблюдения, контроля, иногда коррекции – то есть сотрудничества с врачом, я считаю, что коммуникация с врачом – важнейший критерий, который вам нужно для себя оценить. И в поиске оптимального варианта вполне разумно обратиться к нескольким специалистам и сравнить их подходы к общению, диагностике и лечению вашего заболевания.
Резюме раздела «Частные и частые вопросы»:
1. Чем раньше – тем лучше.
2. Плановое лечение можно и нужно спланировать. Выделите под него несколько дней.
3. Не планируйте лечение непосредственно перед какими-то крупными и важными событиями в жизни, например, экзамены, собеседование на работу, поездка и т. п.
4. Не стесняйтесь получить «второе мнение», различия в работе клиник и врачей могут быть очень существенными.
Резюме раздела по варикозу
♦ Методов профилактики появления варикозного расширения вен с доказанной эффективностью не существует.
♦ Консервативных методов остановить прогрессирование варикозного расширения вен не существует.
♦ Варикоз не обязательно приводит к осложнениям.
♦ Устранение варикозного расширения вен преследует конкретные цели, которые нужно сформулировать перед лечением: устранить косметический дефект; устранить неприятные симптомы, связанные с наличием варикозного расширения вен; остановить прогрессирование варикоза в определенном бассейне; предотвратить развитие осложнений варикозного расширения – тромбозов и хронической венозной недостаточности; помочь в лечении осложнений варикозного расширения вен – тромбозов и венозных язв.
♦ Современное лечение варикоза основано на устранении несостоятельных или варикозно измененных вен.
♦ Золотой стандарт «основы» современного хирургического лечения варикоза – методы термооблитерации (лазерная и радиочастотная); лечение в целом часто сочетает все три основных современных метода: склерозирование, удаление, термооблитерация.
♦ Современные технологии лечения варикоза настолько малотравматичны, что практически в любой ситуации, для пациента с любым состоянием здоровья можно подобрать подходящую тактику лечения и решить поставленные задачи, если лечение признано целесообразным.
♦ Рецидив варикоза возможен после любого вида лечения, но он имеет различное клиническое и прогностическое значение в зависимости от обстоятельств.
Назад: «Сеточки» и «звездочки»
Дальше: Тромбозы вен нижних конечностей

