Часть III. Реабилитация после инсульта. Уход за больными
Глава 1. Двигательная реабилитация
Прежде чем заниматься реабилитацией, надо четко осознать, что ее мероприятия должны осуществляться параллельно с профилактикой повторного инсульта. Если не устранена причина болезни, то повторный инсульт может свести на нет все усилия по восстановлению утраченных функций. Только комплексное и грамотное лечение заболевания, приведшего к инсульту, может дать основания считать, что время и силы не будут потрачены зря.
Один из моих пациентов перенес первый инсульт в возрасте 64 лет. Заболевание проявилось нарушением речи и слабостью в правых конечностях. На фоне лечения и реабилитационных действий он быстро пошел на поправку, буквально через три недели от дебюта заболевания он чувствовал себя настолько хорошо, что вернулся к работе. Деятельность конечностей восстановилась полностью, а речь имела едва заметные дефекты.Пациент без колебаний согласился на прием препаратов, нормализующих артериальное давление и замедляющих сердечный ритм (он страдал гипертонической болезнью и постоянной формой мерцательной аритмии). Однако после 10-дневного приема препаратов, разжижающих кровь, наотрез отказался продолжить их принимать. Прочитав инструкцию, он увидел, что прием препаратов этой группы может сопровождаться тяжелыми побочными эффектами, и решил ограничиться кардиомагнилом. Первые месяцы прошли спокойно, но затем у пациента произошел повторный инсульт, в результате которого он полностью потерял речь и возможность двигаться.Родственники предприняли героические усилия по реабилитации пациента, в результате чего он частично восстановил способность к передвижению и даже выходит на улицу. Тем не менее работоспособность полностью утрачена, он не может говорить и с трудом понимает обращенную к нему речь. Прием варфарина – препарата, снижающего свертываемость крови, возобновлен с первого же дня повторного инсульта и продолжается до сих пор. За прошедшие с тех пор 3,5 года побочных эффектов так и не наступило, рецидивов инсульта также не было. Надо признать: для того чтобы убедиться в безопасности и эффективности необходимого лечения, больной заплатил слишком высокую цену.
Восстановление двигательных функций после инсульта проходит те же стадии, что и раннее развитие младенца, а процесс обретения контроля над туловищем протекает в той же последовательности, что и рост ребенка. Сначала появляется контроль головы вслед за переворачиванием, затем равновесие сидя, потом стоя, после этого возможно хождение с постепенно нарастающими скоростью и устойчивостью. Любые попытки обучения более сложным движениям в обход предыдущей стадии реабилитации приносят вред, а не пользу. Американский ученый Г. Доман, крупный специалист в области реабилитации, писал: «Дорога развития, по которой идет любой человек, очень четко определена, и на ней не существует никаких объездов, перекрестков и пересечений». Поэтому реабилитационные мероприятия должны осуществляться в изложенной далее последовательности.
1. Правильное лежание в постели
Для профилактики пролежней и заболеваний дыхательной системы, да и просто для сохранения сил организма после перенесенного инсульта надо лежать как на здоровой, так и на парализованной стороне. Лежать на здоровой стороне надо таким образом, чтобы тяжесть тела была правильно распределена. Для этого здоровая нога должна быть почти выпрямлена, а больную нужно немного вынести вперед, слегка согнуть и уложить на подушку или валик. Под больную руку положить подушку, как показано на рисунке.

Рис. 3. Правильное положение больного, лежащего на спине
Белым цветом на этом и последующих рисунках показана здоровая сторона, черным – парализованная.
Лежать на больной стороне тоже полезно, это может помочь восстановить чувствительность и осязание.
Правильно лежать на парализованной стороне надо так:
• под спину больного подложить подушку для расслабления мышц и устойчивости, чтобы он не скатился с кровати.
• парализованная рука должна быть подвинута вперед; руку выпрямить и уложить ладонью вверх. Долго лежать на парализованной стороне нельзя!
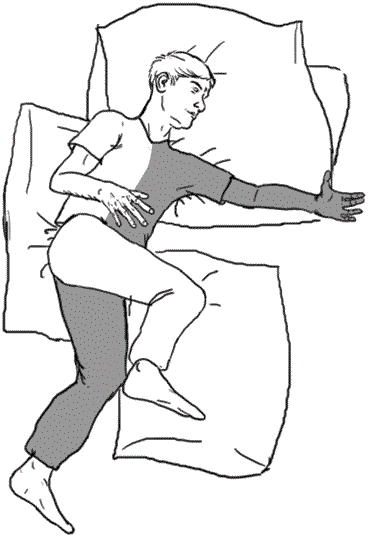
Рис. 4. Правильное положение больного, лежащего на парализованной стороне
• парализованную ногу выпрямить, чтобы она находилась на одной линии с туловищем, колено немного согнуть, голень слегка отодвинуть назад.
• здоровую ногу согнуть в суставах и положить на подушку впереди больной ноги.
Долго лежать на спине не очень желательно, так как это усиливает напряжение мускулатуры больных конечностей. Тем не менее некоторое время можно проводить и в этом положении, например, во время постановки капельницы. Чтобы правильно лечь на спину, с помощью здоровой руки следует уложить больную так, чтобы ее верх и плечевой сустав лежали на подушке, а лопатка находилась вне подушки. Больная рука разворачивается кнаружи, ладонью вверх. Под больную ногу подкладывается еще одна подушка таким образом, чтобы колено было слегка согнуто. Это послужит опорой больному бедру, и нога не будет скатываться. Если лежать на спине неудобно, то обычно из-за того, что под головой слишком много подушек и позвоночник согнут, а больная рука зажата телом или, соскользнув с подушки, вывернулась или согнулась. В этом случае уложить парализованные конечности больному должен кто-то помочь.
При ишемическом инсульте пациент может лежать с приподнятым изголовьем по 15–30 минут 3 раза в день, начиная с первых суток заболевания.
Положение тела в постели желательно менять как можно чаще. Вспомните, что во время сна мы часто двигаемся, в среднем это происходит каждые 40 минут. Слишком крепкий сон в одном и том же положении, когда говорят «спит как убитый», не является для человека чем-то обычным. Пациент, перенесший инсульт, тоже не должен лежать без движения. Длительное сдавливание одних и тех же участков кожи может привести к формированию пролежней. Бороться с этим можно с помощью противопролежневого матраса. Это приспособление представляет собой надувную резиновую емкость, поделенную на отсеки. Прилагающийся мотор поочередно надувает разные отсеки, благодаря чему нагрузка на различные участки тела чередуется, что благотворно сказывается на состоянии кожи и подкожной клетчатки.
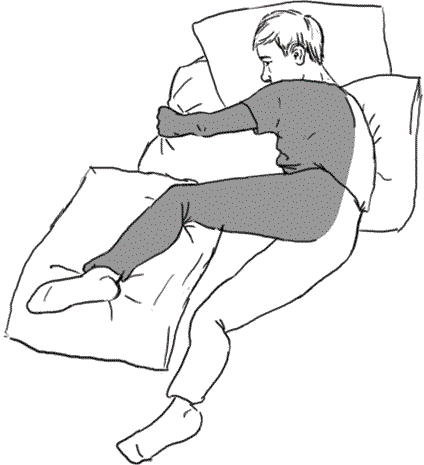
Рис. 5. Правильное положение больного, лежащего на здоровой стороне
Тем не менее менять положение в постели тоже необходимо, в том числе и для улучшения дренажной функции бронхов. Дело в том, что система бронхов потому и называется образно бронхиальным деревом, что крупные и мелкие бронхи образуют фигуру, напоминающую крону дерева, а значит, они направлены во все стороны. Если человек постоянно находится в одном и том же положении, то мокрота из некоторых бронхов под действием силы тяжести стекает в трахею и откашливается, а из других бронхов, наоборот, не оттекает. Как известно, застой в любом полом органе приводит к его воспалению. Не являются исключением бронхи и легкие – даже при отсутствии опасных микроорганизмов в очаге застоя начинают размножаться микробы (а они присутствуют всегда), что в конечном итоге приводит к пневмонии, которую у ослабленного пациента вылечить непросто. Частые повороты в постели позволяют избежать этой проблемы.
Положение кровати в комнате тоже должно быть правильно подобрано. Рекомендуется поставить ее так, чтобы пациент наблюдал жизнь через больную сторону. Например, если он страдает левосторонним параличом, то справа от кровати должна быть стена, а слева – свободное пространство. Имея возможность видеть постоянно меняющуюся обстановку, пациент включает в работу пострадавшие участки головного мозга, ускоряя тем самым выздоровление.
2. Повороты в постели
Для пациента очень важно научиться поворачиваться в постели. Это первый шаг к выздоровлению, при удачном выполнении которого психологическое состояние больных заметно улучшается. Однако перед тем, как начать действовать самостоятельно, эту процедуру выполняют с помощником.
Для поворота на парализованную сторону из положения лежа на спине помощник встает с больной стороны пациента и помогает ему повернуться, взяв его за здоровое плечо, колено или бедро.
Для поворота без посторонней помощи пациент должен самостоятельно согнуть оба колена. Затем больную руку отодвинуть от туловища с помощью здоровой руки, начав движение больной руки от плечевого сустава. После этого пациент поворачивает голову, затем отталкивается здоровой ногой и поворачивает колени и плечи на больную сторону.
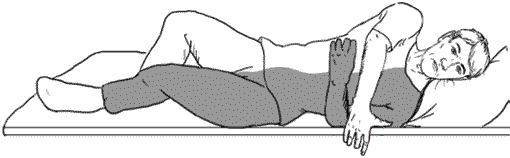
Рис. 6. Поворот пациента в постели на больную сторону
Возможные причины неудач:
• здоровой ногой пациент отталкивается недостаточно сильно;
• больная рука прижата телом. Перед поворотом следует убедиться, что рука выпрямлена и отведена в сторону;
• при повороте голова не была повернута;
• матрац слишком мягкий – в таком случае следует подложить под него щит.
3. Как правильно сидеть в постели
Следующий этап – научиться правильно сидеть в постели. Сидеть надо прямо, как можно ближе к спинке кровати, которая должна быть достаточно широкой, чтобы не упасть, постепенно сползая на бок. Еще лучше использовать в качестве опоры для спины диван. В положении сидя вес нужно распределять на обе ягодицы равномерно. Больную руку стоит положить на подушку, выпрямив ее и распрямив кисть. Голову следует держать прямо, не склоняя ее набок.
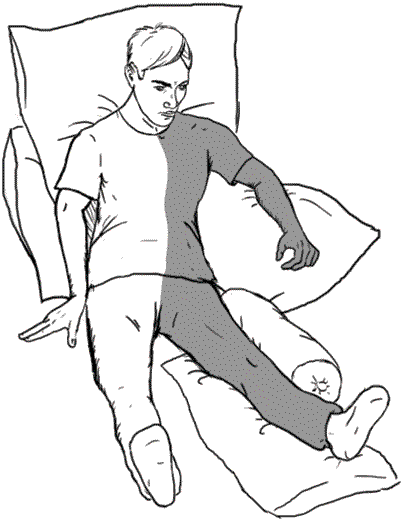
Рис. 7. Правильное положение больного сидя
Возможные причины, по которым сидеть неудобно:
• положение позвоночника больного сгорбленное;
• под спиной слишком много подушек;
• вес тела перенесен на больную сторону. Такое случается, когда вес неравномерно распределяется на обе ягодицы. Это можно исправить, приподняв больное бедро с посторонней помощью;
• пациент скатывается на больную сторону, что может быть связано с недостаточной опорой, когда плохо держится равновесие. Следует подложить вдоль больной стороны подушку;
• рука соскользнула с подушки и, будучи согнутой, со сжатой в кулак кистью, лежит между телом и подушкой. Исправить это можно, подложив подушку под верхнюю часть руки (плечо), – лопатка выдвинется вперед. Другую подушку нужно поместить под предплечье, рука при этом должна слегка согнуться в локте. Кисть следует положить так, чтобы пальцы были выпрямлены, а ладонь повернута вниз.
На 3–5 сутки от начала заболевания можно садиться со спущенными ногами. Длительность пребывания в таком положении – от 15 минут в первый раз до 30–60 минут при хорошей переносимости. Положение сидя надо использовать для приема пищи или занятий с логопедом.
4. Как правильно вставать
Вставание – важный момент в реабилитации пациентов. Вертикальное положение тела способствует улучшению дыхания и сердечной деятельности, выравниванию давления внутри грудной и брюшной полостей, восстановлению глубокой чувствительности, предотвращает развитие пневмонии, пролежней, тугоподвижности суставов, повышает толерантность к нагрузкам.
В идеале вертикализация проводится еще в отделении реанимации, где должны быть столы-вертикализаторы. К сожалению, они есть не во всех реанимациях, и обычно процесс самостоятельного вставания, которому предшествовали повороты в постели и усаживание, – первая возможность для пациента принять вертикальное положение.
Вставание производится из положения сидя. Для этого пациент сам сдвигается на край сиденья. Ступни надо поставить на одной линии на ширину плеч и придвинуть к ножкам стула или кресла. Затем пациент наклоняется вперед таким образом, чтобы его плечи оказались над коленями и стопами, при этом вес тела переносится на обе ступни. Руки опираются на подлокотник или свисают. Затем пациент выпрямляется, удерживая равновесие, и встает, выпрямив ноги.
5. Как самостоятельно садиться из положения стоя
Для этого нужно выполнить следующее:
• встать спиной как можно ближе к сиденью, ступни поставить на одну линию и придвинуть их к ножкам кресла;
• взяться обеими руками за подлокотники. Если это трудно, то нужно держаться здоровой рукой, слегка наклоняясь в здоровую сторону; чтобы опуститься на сиденье, наклониться вперед, согнуть ноги и затем сесть. Резко этого делать не надо, потому что можно опрокинуться, потеряв равновесие. Важно следить за больной рукой, чтобы не сесть на нее и не прищемить боковиной кресла;
• в кресло постараться сесть как можно глубже.
Помните, что если вы будете усаживаться слишком поспешно или если кресло стоит далеко и вы не чувствуете край сиденья, то можете упасть. Если недостаточно сильно наклониться вперед, это тоже может привести к падению.
6. Как правильно пересаживаться из кресла в кресло
Этот маневр необходимо освоить как можно раньше, чтобы получить возможность независимо от помощников пользоваться ванной и туалетом. Пересаживание происходит в три приема – встать с кресла, повернуться спиной к другому креслу и сесть в него. Желательно выполнять это действие, опираясь на здоровую ногу, как показано на рисунке.
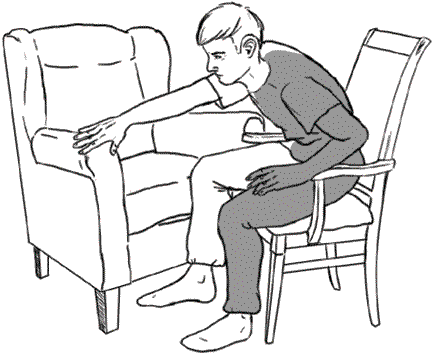
Рис. 8. Правильное пересаживание больного
Если вы пересаживаетесь с помощью ассистента, надо обхватывать его не за шею, а за талию. Помощник направляет движения пациента, поддерживая его за талию или бедра.
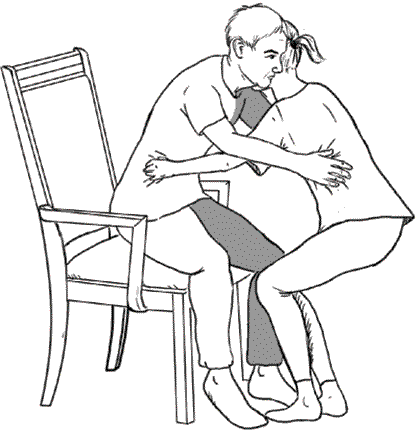
Рис. 9. Пересаживание больного с помощью ассистента
7. Как правильно стоять
Кода врач разрешит встать (обычно на 7 сутки заболевания), делать это нужно будет постепенно, начиная с 2 минут и доводя продолжительность тренировки до 20–30 минут. Вынужденная неподвижность, вызванная острым периодом инсульта, естественно, ведет к ослаблению мускулатуры, поэтому первые тренировки будут даваться нелегко. Отнеситесь к этому спокойно, постепенно силы вернутся.
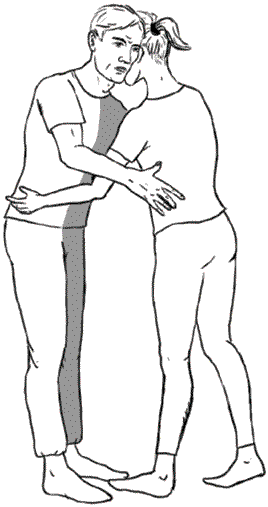
Рис. 10. Помощь больному при вставании
Когда человек стоит, напрягаются мышцы спины и ног, вес тела распределяется равномерно сверху вниз, что привычно для организма. Старайтесь стоять таким образом – парализованная нога тоже должна работать. Неправильное распределение веса может вести к искривлению позвоночника, а в дальнейшем – к атрофии мышц больной стороны. При вставании в качестве опоры используется любой устойчивый предмет – стол, спинка кровати. Лучше, если опора находится не сбоку, а напротив. На поверхность ее надо опереться ладонями и перенести вес тела равномерно на обе руки. Нужно встать как можно прямее, распределив вес тела на обе ноги, выпрямив их в суставах и подобрав ягодицы. Опираясь ладонями на стол или другую устойчивую опору, которая должна находиться на уровне талии, следует удерживать равновесие и стоять, начиная с 2–3 минут и постепенно увеличивая время.
8. Как правильно ходить по лестнице
Следующий этап реабилитации – освоение подъема и спуска по лестнице. Если сила в ногах восстановилась, можно самостоятельно спуститься и подняться по лестнице привычным способом, то есть поочередно ставя одну ступню на каждую ступеньку. Если больная нога сильна недостаточно, то нужно подниматься по лестнице, опираясь на здоровую ногу и приставляя к ней больную. Носки стоп при этом должны быть направлены вперед, ступни ставятся на ступени полностью. Спускаться надо, опираясь на больную ногу и приставляя к ней здоровую. Можно облегчить спуск по лестнице, двигаясь спиной вперед с опорой на больную сторону.
Если поручней нет, для опоры используется трость. Держите ее здоровой рукой и ставьте на ступеньку прежде, чем поставить больную ногу.
Перед передвижением по лестнице надо убедиться в том, что перила прочно закреплены, освещение достаточное, ступени не покрыты незакрепленными ковровыми дорожками.
Несколько советов по двигательной реабилитации
При любых тренировках старайтесь максимально использовать парализованную сторону. Совершенно естественно, что больная нога двигается после инсульта хуже, чем до него. Для выздоровления необходимы ежедневные тренировки, как бы тяжело они ни давались. Другого способа просто не существует!
Для удобства тренировок помещение должно быть хорошо освещено. Выбирайте обувь на низком каблуке, избегайте скользкой подошвы! При недостаточном равновесии большую помощь могут оказать трости, в том числе трех– и четырехопорные, они обладают высокой устойчивостью. Можно пользоваться ходунками, обязательно отрегулировав их по высоте, чтобы избежать нарушения осанки. Правильно подобранные ходунки и трости должны доходить до уровня запястья пациента, стоящего с опущенными руками.
Не забывайте вовремя менять резиновые наконечники тростей, чтобы избежать скольжения.
Довольно часто после инсульта наблюдается такое явление, как «подволакивание» стопы, – из-за слабости мышц она провисает при ходьбе. В таких случаях помогут ботинки с высокими голенищами, фиксирующие голеностопный сустав.
Назад: Глава 6. Тромбофилии
Дальше: Глава 2. Зеркальные тренировки

