Книга: Сердце и сосуды. Большая энциклопедия здоровья
Назад: Глава 6 Атеросклероз: виновен ли холестерин?
Дальше: Глава 8 Медицинская наука на страже сердца и сосудов
Глава 7
Сердечная недостаточность
Сердечная недостаточность – не самостоятельное заболевание, а печальный итог многих других болезней. К ней приводят инфаркт, гипертония, миокардиты, кардиопатии, заболевания щитовидной железы и другие серьезные недуги.
Фаиль Таипович АГЕЕВ, кардиолог, доктор медицинских наук, профессор, руководитель научно-диспансерного отдела Российского кардиологического научно-производственного комплекса, специалист в области лечения сердечной недостаточности, считает, что ее, как правило, диагностируют слишком поздно.
Признаки и причины сердечной недостаточности
Восемь с половиной миллионов наших сограждан, начиная с новорожденных и заканчивая глубокими старцами, демонстрируют симптомы, которые врачи квалифицируют как сердечную недостаточность.
Это заболевание крайне опасно своими последствиями. Смертность при сердечной недостаточности очень велика. По статистике, в течение пяти лет с момента постановки диагноза умирает около половины пациентов. А если стадия тяжелая, то прогноз еще хуже: при третьем и четвертом функциональных классах заболевания пациенты погибают в течение года. Поэтому проблема, бесспорно, заслуживает самого пристального внимания: необходимо разобраться, почему вдруг у человека развивается сердечная недостаточность.
Так что же это за «зверь» такой? Что собой представляет сердечная недостаточность и как с ней бороться? Точнее, как сделать, чтобы она не возникла? Каковы основные причины и признаки этого состояния, которое даже заболеванием-то не назовешь?
Как понять, детренированность у человека или сердечная недостаточность?
У сердечной недостаточности три основных признака:
● одышка;
● слабость;
● утомляемость.
Но сегодня очень многие люди детренированны. При ходьбе или другой физической нагрузке у них часто возникают все три названных симптома. Как отличить детренированность от сердечной недостаточности? Это краеугольный вопрос, ответить на который может только врач.
Сердечная недостаточность – плата за поверхностный подход к лечению таких заболеваний, как атеросклероз или гипертония. К ним стали относиться беспечно, из-за чего теряется чувство опасности, а их неправильное лечение или полное его отсутствие в конечном итоге приводит к развитию сердечной недостаточности. Распознать, чем является указанная триада признаков – следствием заболевания сердечной мышцы или проявлением детренированности, – поможет специальная диагностика.
Как диагностировать сердечную недостаточность
Наряду с перечисленными ранее одышкой, слабостью и утомляемостью возможны иные жалобы: сердцебиение, чувство нехватки воздуха в состоянии покоя, перебои в работе сердца. Однако врачу нужно убедиться, что они являются симптомами или следствием болезни сердца. Врач обращает внимание на такие клинические признаки, как хрипы в легких при аускультации (прослушивании), увеличенная печень.
Очень характерный клинический признак сердечной недостаточности – это пастозность, или застойные явления в ногах. Чтобы их обнаружить, надо пальцем надавить на переднюю поверхность голени: если ямочка не проходит сразу, а держится какое-то время, значит, пастозность имеет место.
Тем не менее ни одна из указанных жалоб, ни один из клинических признаков и даже наличие их всех, вместе взятых, не являются стопроцентным доказательством того, что человек страдает сердечной недостаточностью. Например, у очень многих людей, особенно у женщин после 40 лет, отекают ноги – к вечеру им даже туфли становятся малы. Такие отеки могут быть симптомом венозной недостаточности.
Хрипы в легких, застой жидкости в альвеолах могут наблюдаться, скажем, при воспалении легких. Увеличенная печень (гепатомегалия) у нашего населения тоже не редкость, и причин здесь множество.
Таким образом, опираясь на эти признаки, нельзя с уверенностью говорить именно о сердечной недостаточности.
Итак, мы подошли к самому главному: нужно доказать, что жалобы больного (одышка, слабость, утомляемость) и клинические признаки (например, хрипы и гепатомегалия) являются следствием заболевания сердца. Если мы найдем нить Ариадны, которая поможет выйти из этого лабиринта, если обнаружим такую связь, тогда мы будем вправе говорить, что у пациента развилась сердечная недостаточность. Поэтому диагноз «сердечная недостаточность» исключительно клинический, его может поставить только врач на основании специальных исследований.
Степень сердечной недостаточности
До какого момента эффективно терапевтическое лечение сердечной недостаточности, а когда на помощь должен прийти хирург?
Выделяют четыре основных функциональных класса сердечной недостаточности.
Первый функциональный класс предполагает минимальные ограничения физической активности, или функционального статуса. Главный критерий для врача – насколько пациент может выполнять адекватную физическую нагрузку.
Если значительные физические усилия невозможны из-за одышки и утомляемости пациента, это и есть первый функциональный класс.
Соответственно, при втором функциональном классе ограничения более жесткие.
При третьем функциональном классе одышка может появляться даже при минимальных физических нагрузках.
Наконец, четвертый, самый высокий, функциональный класс устанавливают, когда пациент испытывает дискомфорт, одышку уже в покое.
Если говорить о моменте, когда нужно обращаться к хирургу, то тут не все просто. Надо принимать во внимание, насколько организм пациента отвечает на медикаментозную терапию, и учитывать функциональный класс заболевания.
Если на фоне терапии не отмечается прогрессивного улучшения, поражение сердца очень велико и у больного не остается резервов, без операции не обойтись.
Отсюда вывод: чем быстрее вы обратитесь к врачу при первых признаках заболевания, тем больше шансов избежать хирургического лечения в дальнейшем.
Инструментальные методы диагностики
Как уже упоминалось, главное в диагностике сердечной недостаточности – подтвердить, что эта функциональная несостоятельность связана именно с заболеванием сердца. Тут на помощь приходят инструментальные методы, в первую очередь привычная электрокардиография, рентген грудной клетки и сердца. Но надо понимать, что ни один из этих методов не позволяет с абсолютной точностью диагностировать собственно сердечную недостаточность.
Так, электрокардиография обладает потрясающей отрицательной предсказательной значимостью. Проще говоря, если у пациента, несмотря на одышку и хрипы, абсолютно нормальная кардиограмма, вероятность того, что указанные признаки служат проявлением сердечной недостаточности, минимальна. Скорее всего, у них другая природа. Тут может быть и детренированность, и заболевание бронхолегочной системы, и гипотиреоз.
Гипотиреоз – болезнь щитовидной железы, снижение ее функции. У пожилых людей он очень часто бывает причиной одышки и слабости. При этом можно наблюдать совершенно нормальную кардиограмму.
Есть и другие крайне необходимые методики. Например, ультразвуковое исследование сердца – эхокардиография, которая, как говорят врачи, является «королевой доказательств». Она позволяет заглянуть внутрь магистральных сосудов и сердца, чтобы выяснить, насколько эффективно те работают.
Биохимические методы – прорыв в диагностике сердечной недостаточности
Биохимические методы исследования, появившиеся в арсенале врачей лишь недавно, стали настоящим прорывом в области диагностики сердечной недостаточности.
Сегодня существуют приборы, которые позволяют оценить уровень натрийуретического пептида (ПНП, предсердный натрийуретический фактор, предсердный натрийуретический гормон, атриопептин).
Этот гормон является продуктом работы перерастянутого кардиомиоцита, испытывающего стресс. Как раз данное вещество обладает свойством расширять периферические сосуды и депонировать, задерживать кровь на периферии, чтобы она не наваливалась на больное сердце и еще больше его не растягивала. Иными словами, это защитный гормон. Естественно, чем сильнее растянут кардиомиоцит, тем выше уровень натрийуретического пептида.
О «языке» одышки
Одышка не всегда служит симптомом сердечной недостаточности, потому что она может возникать по разным причинам. Кстати, если спросить, что такое одышка, то каждый из нас ответит немного по-разному. Кому-то не хватает воздуха и хочется вдохнуть как можно глубже, а кому-то хочется остановиться и отдышаться.
Впрочем, субъективные жалобы можно объективизировать. Для этого применяются разные подходы, довольно простые. Например, тест с 6-минутной ходьбой.
Тест «Какое расстояние вы пройдете за 6 минут?»
Врач выбирает коридор в поликлинике, длина которого ему известна (например, 50 метров), и засекает 6 минут, в течение которых пациент должен пройти по этому коридору как можно большую дистанцию в удобном темпе. За 6 минут он преодолевает определенное расстояние (можно с остановками или бегом – как угодно), которое врач потом измеряет. Чем оно больше, тем здоровее сердце пациента. Если же он способен пройти за 6 минут менее 50 метров, это плохой прогностический признак.
Лечение сердечной недостаточности
Как лечат сердечную недостаточность? Чем можно помочь людям, которые уже перепробовали все терапевтические средства и у которых тяжелая стадия сердечной недостаточности?
Большинство симптомов сердечной недостаточности удается эффективно снимать таблетками. Но из восьми с половиной миллионов россиян, страдающих этим недугом, три с половиной миллиона имеют болезнь той степени тяжести, когда лекарства уже неэффективны. Отеки, одышка, утомляемость возникают у них не только при нагрузке, но и в покое. По сути, эти люди становятся инвалидами, прикованными к больничной койке. Они вынуждены проходить курс лечения в стационаре по нескольку раз в год, причем интервалы между госпитализациями все сокращаются и сокращаются. Но несмотря на это, при тяжелой стадии заболевания продолжительность жизни, к сожалению, не превышает двух-четырех лет.
До недавнего времени единственным методом, позволяющим спасти жизнь и восстановить здоровье таких больных, была операция по пересадке сердца.
Однако сегодня, помимо трансплантации сердца, существуют и другие, альтернативные методы лечения. Алексей Васильевич Коротеев – доктор медицинских наук, профессор, заведующий отделением кардиохирургии Института хирургии имени Вишневского – в качестве технологии будущего называет применение систем вспомогательного кровообращения.
Миниатюрные электромеханические насосы, которые называются искусственными желудочками сердца, имплантируются в организм пациента и перекачивают кровь вместе с больным сердцем или вместо него, благодаря чему помогают человеку не только выжить, но и вести весьма активный образ жизни.
Загадочная кардиомиопатия
Сегодня это заболевание встречается довольно часто. Под кардиомиопатией понимается изменение мышцы сердца, часто по невыясненной причине. Диагноз ставят на основании ультразвукового исследования сердца и других анализов.
Кардиомиопатию диагностируют в том случае, если у больного отсутствуют врожденные аномалии развития, клапанные пороки сердца, поражения, обусловленные системными заболеваниями сосудов, артериальная гипертония, перикардит, а также некоторые редкие варианты поражения проводящей системы сердца.
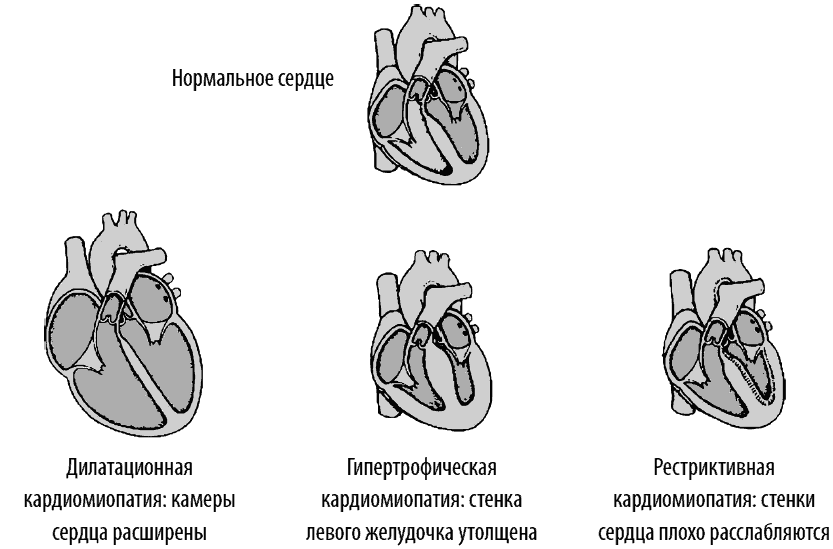
Выделяют три основных типа поражения сердечной мышцы при кардиомиопатии – дилатационную, гипертрофическую и рестриктивную кардиомиопатию. Уточненный диагноз ставят после оценки внутрисердечного кровообращения. Если первопричину поражения установить не удается, говорят об идиопатической кардиомиопатии.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширены и сократительная функция миокарда нарушена. Ее возникновение связывают с генетическими факторами. Главный критерий для постановки диагноза – увеличение сердца.
У пациента быстро нарастают симптомы сердечной недостаточности:
● одышка при физической нагрузке;
● быстрая утомляемость;
● отеки на ногах;
● бледность кожи;
● посинение кончиков пальцев.
Заболевание протекает тяжело. Женщинам с дилатационной кардиомиопатией следует избегать беременности.
Лечение направлено на предотвращение сердечной недостаточности. Прежде всего пациентам снижают артериальное давление. Применяют мочегонные препараты, малые дозы бета-блокаторов.
Больных дилатационной кардиомиопатией часто направляют на трансплантацию сердца.
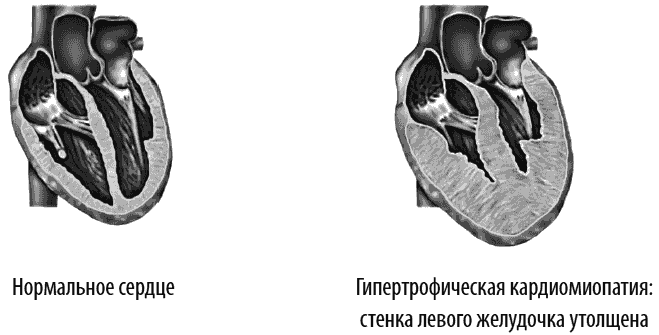
Гипертрофическая кардиомиопатия
При гипертрофической кардиомиопатии утолщается стенка левого желудочка без расширения полости желудочков.
Эта форма заболевания может быть как врожденной, так и приобретенной. Ее возникновение также связывают с генетическими дефектами.
Больные жалуются на одышку, боли в грудной клетке, обмороки, сердцебиение. Часто нарушается ритм сердца.
Гипертрофическую кардиомиопатию нередко диагностируют у молодых мужчин, умерших во время занятий спортом.
Причина нарушения кровообращения в данном случае – уменьшение растяжимости камер сердца, прежде всего левого желудочка, форма которого изменяется. УЗИ сердца – надежный способ ранней диагностики этого заболевания.
Прогноз наиболее благоприятный, если сравнивать с другими формами кардиомиопатии. Больные долго остаются работоспособными. Симптомы сердечной недостаточности появляются относительно поздно. Беременность и роды при гипертрофической кардиомиопатии разрешены.
Лечение направлено на улучшение сократительной функции левого желудочка. Часто назначаются верапамил, бета-блокаторы, дизопирамид.
В последние годы при гипертрофической кардиомиопатии применяют водитель ритма сердца для постоянной двухкамерной электрокардиостимуляции.
Рестриктивная кардиомиопатия
Это самая редкая форма заболевания. При рестриктивной кардиомиопатии нарушается сократительная функция сердечной мышцы, стенки сердца плохо расслабляются. Миокард становится ригидным, хуже наполняется кровью левый желудочек.
Заболевание может возникать самостоятельно или сопровождать другие болезни, такие как амилоидоз, гемохроматоз, саркоидоз, эндомиокардиальный фиброз, болезнь Леффлера, фиброэластоз. У детей такая кардиомиопатия может развиться вследствие нарушений обмена гликогена.
Коварство данного заболевания заключается в том, что оно протекает практически бессимптомно, а жалобы возникают только на стадии развития сердечной недостаточности, когда появляются отеки и одышка. А это уже терминальный период болезни.
Информативный метод диагностики рестриктивной кардиомиопатии – УЗИ сердца. На рентгенограмме видны увеличенные предсердия.
Лечения практически не существует. Пересадка сердца тоже может быть неэффективной из-за возможного рецидива уже в трансплантированном сердце. Больные рестриктивной кардиомиопатией нетрудоспособны.
Назад: Глава 6 Атеросклероз: виновен ли холестерин?
Дальше: Глава 8 Медицинская наука на страже сердца и сосудов

