Книга: Полный курс медицинской грамотности
Назад: Глава 8 Чем калий отличается от кальция. Про электролиты
Дальше: Глава 10 Анализы на рак. Про онкомаркеры
Глава 9
Анализы на волчанку. Про ревматические заболевания
Помните сериал про блестящего диагноста доктора Хауса, который почти в каждой клинической ситуации требовал от своих ассистентов сделать пациентке «анализы на волчанку»? Не смотрели? Ну и не важно. В этой главе мы поговорим о ревматических заболеваниях – это огромная группа болезней, которые объединяются одним признаком: при большинстве ревматических заболеваний в той или иной степени страдают суставы. Ревматология – одна из самых молодых и самых быстро развивающихся медицинских дисциплин. Не то что новые анализы, но даже новые диагнозы появляются с завидной быстротой.
А когда-то давно ревматологи лечили две основные болезни: ревматизм и ревматоидный артрит (суффикс – ид – по-гречески означает «подобный»). Это совершенно разные заболевания.
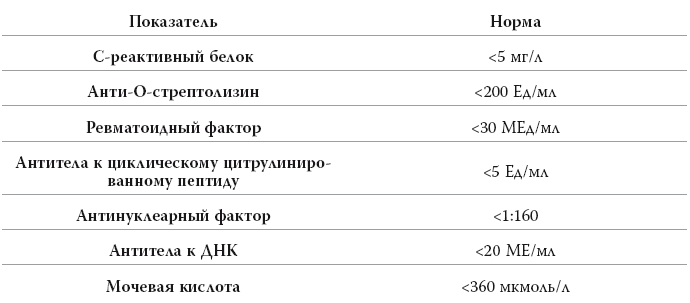
К тем же стародавним временам восходит название «ревмопробы», которыми до сих иногда называют набор из трех анализов: С-реактивный белок, анти-О-стрептолизин (АСЛО) и ревматоидный фактор. Полвека назад диагностика была крайне простая: болят суставы – делаем ревмопробы: если положителен АСЛО, то это ревматизм, если ревматоидный фактор, то ревматоидный артрит. Сегодня все гораздо сложнее. Но давайте разбираться по порядку.
С-реактивный белок – это неспецифический показатель, который может повышаться при любом воспалительном заболевании: инфекционном, аутоиммунном и т. д. Само по себе повышение СРБ ни о чем не говорит, оценивать этот анализ можно лишь в сочетании с клинической картиной и результатами других исследований.
Зачем его делают? Как правило, чтобы отличить воспалительное заболевание суставов от невоспалительного (остеоартроз), при котором никаких изменений в анализах крови не будет.
Анти-О-стрептолизин (АСЛО) – это маркер наличия стрептококковой инфекции в организме. В прежние времена повышение АСЛО считали достоверным критерием ревматизма, который представляет собой заболевание суставов и сердца, вызванным иммунной реакцией на стрептококковую инфекцию. В XXI веке ревматизм уже почти не встречается, поэтому и анализ на АСЛО постепенно утрачивает свое диагностическое значение и все больше рассматривается просто как признак наличия стрептококка в организме. Он может повышаться после перенесенной ангины, а иногда определяется и у здоровых носителей. Самое главное: сам по себе повышенный АСЛО не надо лечить. Это всего лишь антитела (т. е. следы!) наличия инфекции. Лечить надо саму инфекцию, в том случае когда она есть, например антибиотики нужны при ангине, вызванной бета-гемолитическим стрептококком группы А.
А кстати, куда же делся ревматизм? Сложный вопрос. С одной стороны, стали все ангины лечить антибиотиками, даже когда этого делать не нужно, с другой стороны, возможно, сам стрептококк за полвека мутировал и перестал давать перекрестную иммунную реакцию. Во всяком случае, ни я, ни мои коллеги за последние 15 лет не видели ни одного случая острой ревматической лихорадки.
В отличие от ревматизма ревматоидный артрит встречается довольно часто, им болеет каждый сотый человек на планете. Ревматоидный артрит проявляется болями и скованностью в суставах, чаще в мелких суставах рук, хотя плечи, колени и другие суставы тоже могут вовлекаться в процесс. И вот как только появляются такие симптомы, врач обязательно назначит общий анализ крови (там СОЭ будет повышена) и анализы на ревматоидный фактор и антитела к циклическому цитрулинированному пептиду (АЦЦП). Ревматоидный фактор, кстати, в дебюте болезни, скорее всего, будет отрицательный (он появляется позже), а вот АЦЦП – это новый и более чувствительный анализ.
Кстати, вы еще не забыли, о чем я рассказывал во введении? Сдавать эти анализы здоровому человеку на всякий случай не надо. У ревматоидного фактора невысокая специфичность. Иногда он может быть положительным у совершенно здоровых людей. Так что при диагностике ревматоидного артрита у нас должно соблюдаться железное правило: сначала симптомы, только потом обследование. Но если ревматоидный артрит подтвердился, его обязательно нужно лечить. Дело в том, что эта болезнь без лечения прогрессирует и поражает не только суставы, но и внутренние органы. Для того чтобы замедлить этот процесс, помимо стандартных обезболивающих и противовоспалительных препаратов назначают еще и так называемую базисную терапию (метотрексат, арава, сульфасалазин, ремикейд). Не отказывайтесь, если предлагают лечиться.
Системная красная волчанка – довольно редкое заболевание. Так, может быть, вообще не стоит о нем рассказывать? Стоит. Именно потому, что оно встречается редко, его очень плохо распознают. Сложно врачу поставить диагноз болезни, которую он ни разу не видел. Поэтому иногда от момента заболевания до начала лечения проходят долгие месяцы, а иногда и годы, и за это время в организме происходят необратимые нарушения.
Итак, запишите приметы, вдруг вы сами, мои уважаемые читатели, сможете заподозрить диагноз редкой болезни и тем самым спасти кому-то жизнь. Вот классический портрет начала системной красной волчанки: у молодой женщины (на 9 женщин приходится только 1 мужчина) после активного отдыха на солнце появляется краснота на лице (чаще на скулах), начинают болеть суставы и повышается температура. Врачи разводят руками, антибиотики не помогают, таблетки от аллергии не помогают… Вот тут впору воскликнуть как доктор Хаус: «А не волчанка ли это?!» Обследование довольно простое: общий анализ крови (там будет повышение СОЭ, анемия и снижение лейкоцитов), а также анализы на антинуклеарный фактор (АНФ) и антитела к ДНК. Системная красная волчанка – это заболевание, при котором организм начинает вырабатывать антитела к собственным тканям. Вот некоторые из этих антител мы и можем определить лабораторными методами.
А теперь поговорим про одно из самых частых заболеваний суставов – про подагру. В прошлом ее называли «королевской болезнью», поскольку в стародавние времена только очень обеспеченные люди могли позволить себе каждый день есть мясо и не отказывать себе в выпивке. Впрочем, сейчас уже известно, что в основе заболевания лежит генетическая предрасположенность, когда в результате наследственного дефекта определенных ферментов повышается уровень мочевой кислоты, а чревоугодие лишь провоцирует приступы. В самом деле, сейчас поесть любят многие, а подагра бывает далеко не у всех.
Подагра проявляется рецидивирующими острыми приступами артрита, чаще страдает сустав первого пальца на стопе, хотя рано или поздно в процесс вовлекаются и другие суставы. Кроме того, кристаллы мочевой кислоты откладываются в тканях, образуются специфические шишки-«тофусы», которые могут вскрываться и из них выделяется белая крошка. Это и есть кристаллизованная мочевая кислота. Такие тофусы чаще всего появляются в области локтей и на ушах. Обращайте же внимание на шишки, которые растут на теле! Но самая большая опасность подагры заключается в том, что соли мочевой кислоты начинают откладываться в почках и со временем нарушают их функцию, развивается тяжелая почечная недостаточность.
Впрочем, повышение уровня мочевой кислоты еще не означает заболевание подагрой. Для того чтобы поставить диагноз, по-хорошему нужно исследовать под микроскопом суставную жидкость или содержимое тофуса. Только никто этого, к сожалению, не делает, больше ориентируются на симптомы.
Недавно Интернет потрясла совершенно нелепая история, рассказанная женой пациента (кстати, враном). Дальше цитата: «У моего мужа неожиданно поднялась температура 38,6. <…> При этом на суставе большого пальца правой ноги прорвался абсцесс. Что характерно, до этого палец не болел и никак себя не проявлял, т. е. наличие там абсцесса обнаружилось, когда тот уже прорвался. И полилось оттуда нечто: на гной похоже мало, ни запаха, ничего такого, зато с мелким то ли сухожильным, то ли хрящевым крошевом…»
Вот, честное слово, любому студенту, который молниеносно не заподозрит по этому описанию подагру, поставлю «пару». Это же классика! А дальше события развивались очень печально. В течение нескольких дней ни один из врачей подагру не заподозрил, и, в конце концов, палец ампутировали. К слову сказать,
Еще раз: мораль сей басни такова, если у вас на ногах (руках, ушах, других частях тела) начинают появляться какие-то «шишки», уплотнения и т. п., обращайтесь к врачу. И заодно сдайте анализ крови на мочевую кислоту.
Диета при подагре одна из самых строгих. Я всегда с содроганием приступаю к разговору с пациентами на эту чем быстро перечислить то, что нельзя. Тем не менее знакомьтесь.
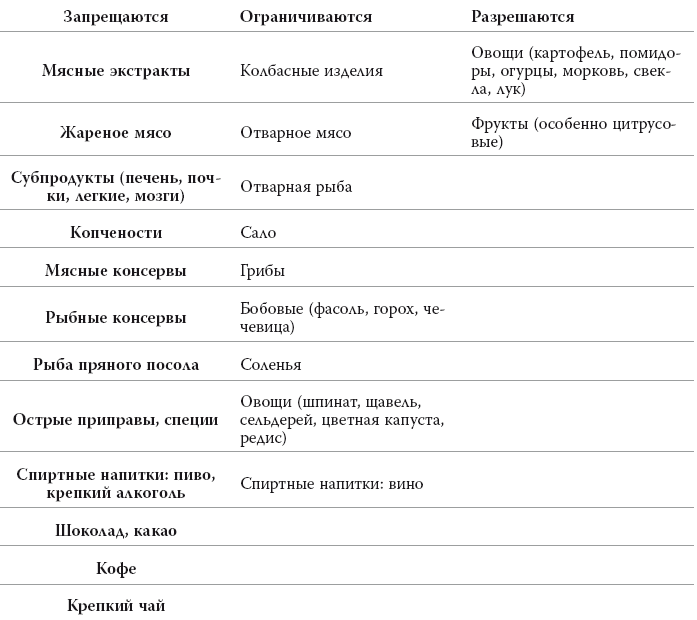
Питание при подагре
Изменение питания пойдет на пользу любому человеку с повышенным уровнем мочевой кислоты, а лекарственное лечение нужно только в том случае, если установлен диагноз подагры. При обострении болезни используют традиционные противовоспалительные препараты (диклофенак, ибупрофен, целекоксиб и т. д.) или колхицин, а вот после стихания приступа нужно постоянно принимать аллопуринол, причем дозы должны быть такими, чтобы уровень мочевой кислоты все время был ниже 360 мкмоль/л. Прерывать лечение нельзя, иначе болезнь вернется.
После окончания института я работал интерном в ревматологическом отделении нашей клиники. Одна пациентка запомнилась мне очень хорошо: эффектная молодая девушка с очень тяжелой формой системной красной волчанки. Там было поражение почек, гипертония… Прогноз был очень серьезный.
Много лет спустя эта пациентка нашла меня в социальных сетях. Она почти излечилась (на память о болезни осталась только крошка преднизолона, которую все же надо постоянно принимать), стала прекрасной фотомоделью, танцовщицей и победителем множества международных конкурсов. Склонен думать, что такая победа над болезнью – это не столько заслуга врачей, сколько сила духа и воля к победе над болезнью этой замечательной хрупкой девушки. Восхищаюсь ею!
Иногда даже самая тяжелая болезнь протекает совсем не так, как мы прогнозируем, и оставляет врачей в дураках. Но для этого сам пациент должен искренне желать ее победить.
Назад: Глава 8 Чем калий отличается от кальция. Про электролиты
Дальше: Глава 10 Анализы на рак. Про онкомаркеры

