Книга: Варикоз и варикозная болезнь нижних конечностей
Назад: Общие сведения о терминологии хронической венозной недостаточности и ее классификации
Дальше: Классификация варикозной болезни и варикоза нижних конечностей
Анатомо-физиологические особенности развития варикоза и варикозной болезни нижних конечностей
Без знания особенностей анатомического строения венозной системы нижних конечностей и ее функционирования невозможно проводить правильное и обоснованное лечение. Анатомические особенности вен нижних конечностей следует рассматривать с точки зрения двух путей оттока венозной крови: до нижней полой вены, а затем – до правого предсердия. В связи с этим весь анатомический комплекс целесообразно разделить на две группы вен. Первая – вены стопы, голени, бедра, таза. Вторая – нижняя полая вена. Следует понимать, что с нижних конечностей венозный отток осуществляется по двум основным системам: глубокой (основной) -1-й путь оттока и поверхностной – 2-й путь оттока. Прямые и непрямые перфоранты -3-й путь оттока и, наконец, внутримышечные – 4-й путь.
Вены стопы. Глубокую систему в данном случае представляют парные вены, сопровождающие соответствующие артерии. Из глубокой тыльной вены формируется парная переднебольшеберцовая, из подошвенной глубокой тыльной – заднебольшеберцовые вены. Анастомозирующие вены между глубокой и поверхностной системами вен в этом отделе не имеют клапанного аппарата, поэтому такие перфоранты по своей сути приближаются к коммуникантным венам.
Высокое венозное давление в глубокой системе вен голени и бедра обусловливает венозный сброс в систему поверхностных вен при патологии.
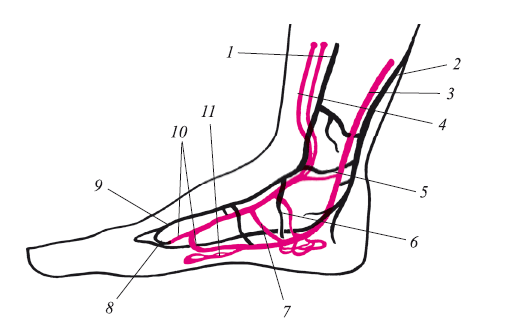
Рис. 8. Схема формирования поверхностных и глубоких венозных систем на стопе:
1 – большая подкожная вена; 2 – малая подкожная вена; 3 – задние большеберцовые сосуды; 4 – передние большеберцовые вены; 5 – коммуниканты поверхностных вен; 6,8- перфоранты; 7 – коммуниканты глубоких вен; 9 – венозная дуга тыла стопы; 10 – венозная дуга подошвы; 11 – венозное сплетение стопы
Подкожная система вен на стопе формирует подкожную тыльную дугу, которая переходит в проксимальном направлении в медиальную и латеральную (рис. 8). Первая является началом формирования системы большой подкожной вены, вторая – малой подкожной вены.
Вены голени. Глубокие вены голени. Они представлены тремя парами вен: большеберцовые передние, большеберцовые задние и малоберцовые. По этим венам осуществляется основной венозный отток. Тромбирование даже одной из них практически всегда проявляется определенной симптоматикой: локализованной болезненностью, особенно при разгибании стопы (симптом Гомана) и отеком. Наиболее выражена симптоматика, если происходит тромбирование и сдавление нескольких вен (как это бывает при травмах). Особенно это касается заднебольшеберцовых вен как основного коллектора венозного оттока.
Поверхностные вены голени. Они представлены начальным отделом большой подкожной вены и малой подкожной веной.
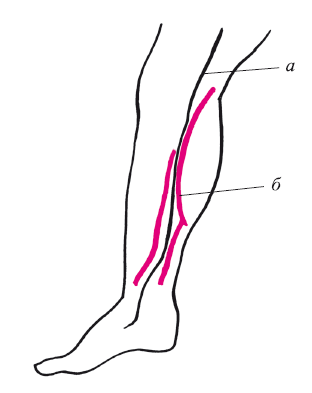
Рис. 9. Взаимоотношения большой подкожной вены и нерва на голени:
а – большая подкожная вена; б – n. safenus
Большая подкожная вена (v. safena magna) проходит по переднему краю внутренней лодыжки по направлению к медиальному мыщелку. В проекции в области коленного сустава больше кзади она огибает его и переходит на внутреннюю поверхность бедра. Особенность анатомического прохождения этой вены заключается в том, что непосредственно к этому участку прилегает чувствительный внутренний кожный нерв конечности (n. safenus). Хирурги не всегда учитывают это, часто повреждая его. В результате нарушается чувствительность внутренней поверхности голени, а иногда появляется пожизненный болевой синдром (парестезия, каузалгия). Это взаиморасположение представлено на рис. 9. В эту вену несколько ниже коленного сустава вливаются два притока: передний и внутренний, который называют веной Леонардо (рис. 10). Знание последней имеет принципиальное значение для флебологов. Именно от нее отходят наиболее важные перфоранты (перфоранты Кокетта), несостоятельность которых играет почти решающую роль в развитии трофических изменений при восходящей форме варикозной болезни или постфлебитическом синдроме. Вот почему никогда не следует говорить о радикальности флебэктомии, когда удаляется стандартно только основной ствол большой подкожной вены на голени, из которой, как правило, прямые перфоранты не отходят. Из нее отходит группа икроножных перфорантов, несостоятельность которых более характерна для нисходящей формы варикозной болезни (более благоприятной в прогностическом плане).
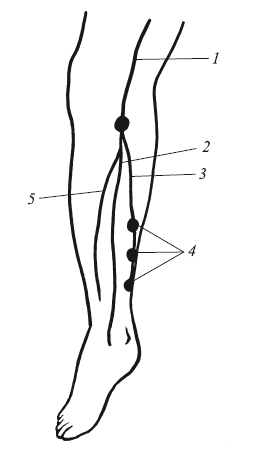
Рис. 10. Схема формирования большой подкожной вены голени с типичными перфорантами:
1,2 – большая подкожная вена голени; 3 – внутренняя ветвьбольшой подкожной вены голени (вена Леонардо); 4 – перфорант Кокетта; 5 – передняя ветвь большой подкожной вены голени
Малая подкожная вена (v. safena parva) является продолжением проксимальной наружной части венозной дуги, проходит кзади латеральной лодыжки и направляется к середине подколенной ямки. Таким образом вена, постепенно огибая ахиллово сухожилие, переходит на заднюю поверхность голени (рис. 11).
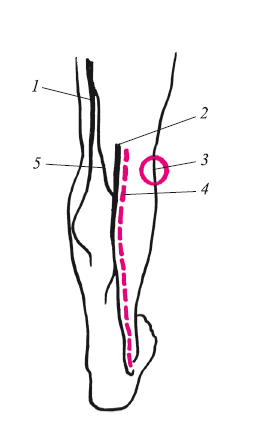
Рис. 11. Взаимоотношения малой подкожной вены и икроножного нерва на голени:
1 – большая подкожная вена; 2 – малая подкожная вена; 3 – область возможного повреждения малоберцового нерва; 4 – икроножный нерв (кожная ветвь); 5 – бедренно-подколенная вена Джиакомини (коммуникант)
Эта вена впадает в подколенную одним стволом. От малой подкожной вены отходит довольно крупная ветвь кверху по внутренней поверхности бедра. Она соединяет малую подкожную вену с большой подкожной веной и имеет свое название – бедренноподколенная вена (вена Джиакомини). Сохранение этой вены часто приводит к рецидиву при так называемых радикальных флебэктомиях. Это крупная эпифасциальная вена является постоянным приустьевым притоком малой подкожной вены. Она может служить причиной трансформации варикозного расширения из большой подкожной вены в малую и наоборот. Кроме того, к этой вене подходят, как правило, несостоятельные перфорантные вены (от 1–2 до 5–6). Сохранение их во время выполнения флебэктомии – непосредственный путь к быстрому рецидиву заболевания.
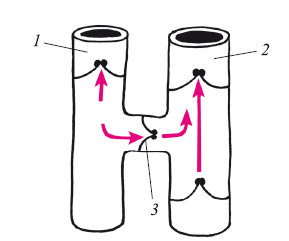
Рис. 12. Клапанный аппарат перфорантных вен:
1 – поверхностные вены; 2 – магистральные глубокие вены; 3 – клапан перфорантной вены, обеспечивающий кровоток только по направлению к глубоким венам
Перфорантные вены. Система глубоких и поверхностных вен анастомозируют между собой с помощью перфорантов, хотя не всякая вена, уходящая в глубь дефекта в апоневрозе достигает глубокой вены. Это тонкостенные образования различной длины. Только на стопе перфорантные вены не имеют клапанов. В остальных местах они имеют клапанный аппарат, состоящий в основном из одного клапана, хотя может быть и большее их количество. Клапанный аппарат функционирует таким образом, что движение венозной крови в норме осуществляется из системы поверхностных вен в систему глубоких (рис. 12). Некоторые авторы синонимами перфорантных вен считают перфорационные, коммуникантные, коммисуральные, но это только вносит путаницу в терминологию.
Перфорантные вены разделяются на прямые, т. е. вены, непосредственно соединяющие две системы вен, и непрямые. Непрямыми венами называют те, которые проходят через мышечные слои и имеют несколько клапанов. Они всегда анастомозируют с мышечными венами, поэтому и называются непрямыми. В норме переток венозной крови из подкожных вен в глубокую систему вен по непрямым перфорантам незначителен. Внутримышечные перфоранты рассматриваются как запасной путь оттока (4-й путь) венозной крови при остром тромбозе магистральных венозных стволов системы глубоких вен. Перфорантные вены всегда соединяются с какой-либо венозной поверхностной ветвью. Это лежит в основе формирования анастомозов между этими ветвями. Так, при выходе из-под апоневроза перфорантные вены образуют как бы локальные перетоки (рис. 13).

Рис. 13. Подкожные перетоки и притоки перфорантных вен:
1 – притоки (вид в разрезе); 2 – притоки (вид сверху); 3 – перетоки перфорантных вен
Таким образом, выраженные венозные ветви между перфорантными или крупными ветвями мы называем перетоками. Многие из них хорошо определяются при рецидивах варикозной болезни. Очень часто такой переток наблюдается с задней ветвью подкожной вены (вена Леонардо). Число перфорантов может достигать нескольких десятков. Поэтому всякая попытка удалить или лигировать перфорантные вены при радикальных вмешательствах является невыполнимой задачей. Удаляются только выраженные несостоятельные перфоранты. Отдельными стволами впадают вены икроножных и камбаловидных мышц. Первые – парные, вторые – непарные. Как правило, эти вены впадают в подколенную вену самостоятельно. Они анастомозируют с непрямыми перфорантами.
Особой сложностью анатомического расположения обладает малая подкожная вена. Она снаружи близко подходит к головке малоберцовой кости. При удалении варикозно расширенных вен в этой области хирурги, увлекшиеся радикальностью, лигируют или прошивают n. peroneus. Такое роковое повреждение нерва приводит к инвалидности больных. Это место мы называем местом повышенного риска. Оно специально отражено на рис. 14. Мы наблюдали трех больных с такими повреждениями. У них развился синдром отвислой стопы. Причем операции выполнялись довольно высококвалифицированными специалистами. В руководствах по флебологии слишком мало внимания уделяется этому вопросу.
Подколенная вена (v. poplitea) – это самый короткий ствол глубокой венозной системы нижних конечностей. Слияние всех глубоких вен голени происходит на уровне головки малоберцовой кости. Длина подколенной вены в среднем равняется 5 см. Ее границы определяются краями подколенной ямки. Хирургический доступ – наиболее легкий с внутренней стороны голени (см. ниже). Проходя через гунтеров канал, подколенная вена получает название бедренной. Она сопровождает бедренную артерию. В подколенной ямке соотношение кровеносных сосудов следующее: подколенная артерия сзади, подколенная вена – спереди и медиальнее артерии, латеральнее – седалищный нерв, который делится на n. tibialis (большеберцовый) и общий малоберцовый (n. реroneus communis).
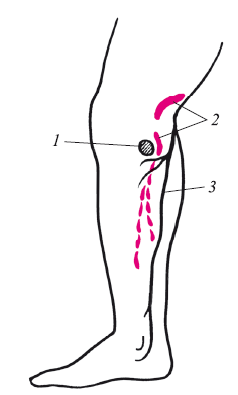
Рис. 14. Взаимоотношения малой подкожной вены, ее ветвей и малоберцового нерва на голени:
1 – головка малоберцовой кости;2 – малоберцовый нерв; 3 – малая подкожная вена
Вены бедра. Основным магистральным венозным стволом является бедренная вена, границей которой служит нижний край паховой связки. В бедренную вену впадают два основных ствола – глубокая вена бедра и большая подкожная вена. По ходу вены в нее вливаются многие перфоранты, как и на голени. Основные из них показаны на рис. 15. Многие хирурги дистальную часть вены после впадения в нее глубокой вены называют поверхностной веной, аналогично поверхностной бедренной артерии. Такое нарушение анатомического названия приводит к путанице, так как в системе глубоких вен появляется термин “поверхностная вена бедра”, в то время как в систему поверхностных вен входят две подкожные основные вены – подкожная большая и малая вены. Такое неоправданное изменение анатомического названия недопустимо. Следует говорить о бедренной вене как сегменте, расположенном выше и ниже впадения глубокой вены бедра. Непосредственно в ствол бедренной вены могут вподать отдельные притоки (рис. 16). Они при повреждениях дают довольно обильные кровотечения, мешая выполнению таких этапов операции, как выделение устья большой подкожной вены или выделение бедренной вены для формирования бесшовного аутовенозного клапана. Эти притоки могут служить источником послеоперационного рецидива варикозной болезни.
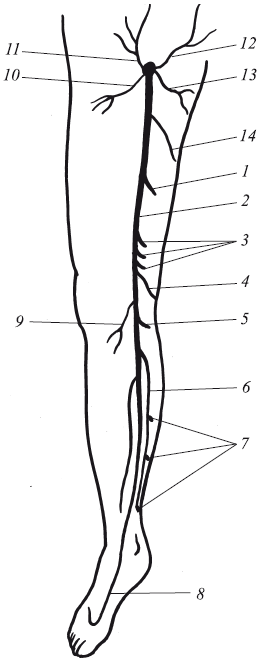
Рис. 15. Основные коммуниканты и перфоранты:
I – перфорант Гунтера; 2 – большая подкожная вена бедра; 3 – перфоранты Додда; 4 – бедренно-подколенная вена (Джиакомини); 5 – перфоранты Бойда; 6 – задняя арочная вена (Леонардо); 7 – перфоранты Кокетта; 8 – тыльная венозная подкожная дуга стопы; 9 – передний подколенный коммуникант большой подкожной вены; 10 — передний наружный приток большой подкожной вены бедра;
II – поверхностная, огибающая подвздошную кость вена; 12 – поверхностная эпигастральная вена; 13 – верхнемедиальная добавочная подкожная вена; 14 – заднемедиальная добавочная подкожная вена
Глубокая вена бедра (v. profunda femoris) – это крупный венозный ствол, который впадает на 5–7 см ниже паховой связки с наружно-задней стороны в бедренную вену. Иногда имеется несколько устьев. Глубокая вена бедра сопровождает одноименную артерию, которая проходит сзади и может иметь несколько устьев. Бедренная вена дистальнее впадения в нее глубокой вены проходит по гунтеровому каналу, сопровождая бедренную артерию. Бедренная вена обильно анастомозирует через множество комуникантов с венами таза. Однако наиболее слабым местом этих анастомозов является бедренная вена у паховой связки. Ее лигирование, тромбирование практически всегда приводят к отекам, выраженному нарушению венозного оттока.

Рис. 16. Медиальные (І) и латеральный (2) притоки бедренной вены ниже паховой связки
Большая подкожная вена является продолжением вены, проходящей на голени. Иногда она идет 2–3 стволами, о чем необходимо помнить как о причине послеоперационного рецидива. Устье большой подкожной вены находится сразу ниже паховой связки в овальной ямке. Как правило, вена бедра просто распластана на фасции. Определение впадения устья большой подкожной вены при ее выделении или планировании проведения разреза кожи и подкожной клетчатки осуществляется следующим образом. Пальпацией определяется пульсация бедренной артерии сразу под паховой связкой. Отступив на 1,5–2,0 см медиальнее пульсации, обычно обнаруживают ствол поверхностной (подкожной) вены. В этой проекции и призводится косой или продольный разрез, в центре которого лежит устье большой подкожной вены (рис. 17). Такое смещение разреза в медиальную сторону объясняется тем, что большая подкожная вена бедра имеет приток снаружи, подходя к бедренной вене. Глубокие залегания подкожной вены зависят от состояния питания больного. Знание анатомии этой области и большая настороженность хирурга являются залогом профилактики повреждения сосудистого пучка в области овальной ямки: лигирование или прошивание бедренной вены, повреждение бедренной артерии, которая принимается за вену. В литературе мало описывается случаев, когда вместо большой подкожной вены удаляется артерия, что может привести к инвалидности больных (см. ниже).
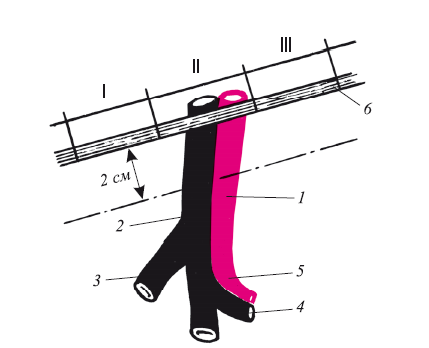
Рис. 17. Определение проекции устья большой подкожной вены (пунктиром показано место разреза кожи);
1 – бедренная артерия; 2 – бедренная вена; 3 – большая подкожная вена; 4 – глубокая вена бедра; 5 – глубокая артерия бедра; 6 – паховая связка (латериальная сторона); I – внутренняя треть; II – средняя треть; III – наружная треть
Неосторожное выделение устья большой подкожной вены может быть причиной повреждения одного из перечисленных выше притоков, что приводит к довольно массивному кровотечению, затрудняющему выполнение этого этапа операции. При выделении подкожной вены перед самым входом в гунтеров канал проходят один или несколько перфорантов. Это перфоранты Додда. Они довольно крупные и длинные. Лигирование их в какой-то мере предотвращает гематому. При выходе из гунтерова канала расположен перфорант Гунтера. От всегда хорошо определяется при пальпации в нижней трети бедра с внутренней стороны. Именно в этом месте при тракции большой подкожной вены бедра она отрывается. Поэтому многие хирурги рекомендуют делать небольшой разрез в области дефекта апоневроза, лигировать перфорант и после этого его пересекать.
Наружная подвздошная вена (v. Iliaca externa) по своему диаметру – первая после полых вен. Являясь продолжением бедренной вены, она хорошо анастомозирует с ней через четыре перитока (рис. 18), которые связаны как с подкожными венами передней брюшной стенки, так и с внутренними венами таза. При остром блокировании общей бедренной вены (тромбоз, лигирование) этого недостаточно, чтобы компенсировать адекватный венозный отток по коллатералям и предотвратить отек и венозную недостаточность нижних конечностей. Венозная кровь в наружную подвздошную вену поступает также из внутренней подвздошной вены, сопровождающей одноименную артерию. Венозная кровь оттекает в нее от венозных сплетений органов таза. Кроме того, имеется ряд париетальных притоков. Вот почему при окклюзии общей бедренной вены основными коллатеральными перетоками служат поверхностные и в меньшей степени – висцеральные или глубокие. В связи с этим подкожные вены на лобке передней стенки живота, ягодицы компенсаторно расширяются, имитируя таким образом “операцию Пальма”.
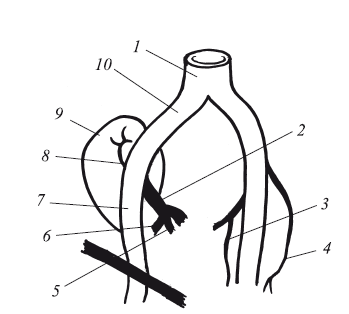
Рис. 18. Притоки большой подвздошной вены:
1 – нижняя полая вена; 2 – внутренняя подвздошная вена; 3 – внутренняя, огибающая бедренную кость вена; 4 – наружная, огибающая бедренную кость вена; 5 – внутренняя полая вена; 6 – запирательная вена; 7 – наружная подвздошная вена; 8 – нижняя надчревная вена; 9 – глубокая, огибающая подвздошную кость, вена; 10– общаяподвздошная вена
Клапанный аппарат вен. Клапанный аппарат вен отражает строение венозной стенки. Последняя по толщине почти в 10 раз меньше соответствующей артерии. Они имеют все три слоя: адвентициальный, средний (мышечный), интиму. Адвентициальный представляет собой сеть плотных коллагеновых волокон. Мышечный слой состоит из гладкомышечных волокон, расположенных в косом направлении. Интима выполнена тонкостенным эндотелием. Вены нижних конечностей из-за повышенного гидростатического давления развиты лучше, они толще, чем на верхних конечностях. Клапаны вен являются особенностью кровеносных сосудов. Именно они обеспечивают венозный кровоток по направлению к сердцу, делая его адекватным сердечному выбросу. Клапаны двухстворчатые и частота их расположения в венах соответствует гидростатическому давлению, т. е. чем меньше давление в венах, тем клапаны расположены реже, и наоборот. В дистальных отделах голени частота клапанов значительно больше (рис. 19). Так, в подвздошных венах клапаны обычно отсутствуют. В бедренной вене выше и ниже впадения в нее глубокой вены располагается 3–5 клапанов, хотя в глубоких венах также имеются клапаны. В подколенной вене, как правило, 2 клапана, в переднеберцовой – до 11, а в заднеберцовых – до 20.
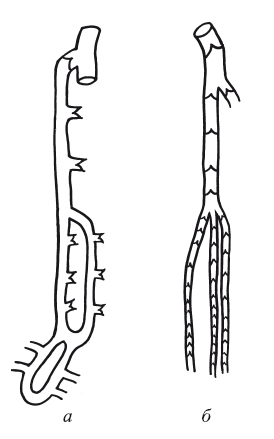
Рис. 19. Клапаны венозной системы нижних конечностей:
а – система поверхностных вен; б – система глубоких вен
В подкожных венах клапанный аппарат представлен 8-10 клапанами. Отмечено, что в каждом сегменте между клапанами проходит перфорант, который также содержит 1–2 клапана. Чем ниже расположен сегмент вены, тем больше клапанов в перфоранте.
Строение клапана очень напоминает таковое трикуспидального клапана сердца, хотя венозные клапаны двухстворчатые. Створки всегда больше просвета вены и этим объясняется их замыкательный эффект. Основанием створок являются мышечные волокна, расположенные в циркулярном направлении. Мышечные волокна переходят на створки, на конце которых имеется фиброзное утолщение в виде ободка. При давлении на него током крови мышечные волокна максимально расслабляются, увеличивается площадь клапана – он захлопывается. Возможно, что приток крови антеградно приводит к сокращению мышц и клапан раскрывается. Механизм этого процесса изучен еще недостаточно. Если учесть, что структура клапана довольно прочная, выдерживающая почти 300 мм рт. ст., то при более высоком давлении (при кашлевом толчке, натуживании) кинетическая энергия гасится растягиванием синуса и, наконец, сбрасыванием крови в запасную демпферную вену, предупреждая перерастяжение вен (рис. 20). Естественно, что вовлечение в воспалительный процесс створок клапана приводит к их несостоятельности. Такое явление наблюдается при флеботромбозе.
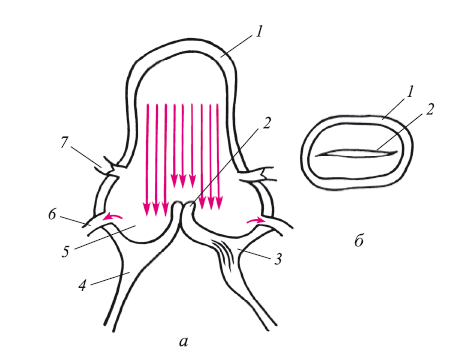
Рис. 20. Схема строения венозного клапана:
а – вид на разрезе: 1 – стенка вены; 2 – створки клапана; 3 – мышечные волокна клапана; 4 – ободок крепления; 5 – синус клапана; 6 – демпферная вена клапана; 7 – перфорант с клапаном; б – вид сверху: 1 – стенка вены; 2 – щель клапана
Рассасывание тромба восстанавливает проходимость вены, но не приводит к продвижению крови к правому предсердию. В этом заключается один из механизмов развития варикоза. Другой причиной является, как это наблюдается при основной форме варикозной болезни, изменение стенки вены (эктазия), приводящее к расширению просвета вены. Клапаны перестают выполнять свою замыкательную функцию. Причины такой эктазии будут рассмотрены ниже. Таким образом, нарушение замыкательной функции клапана связано не только непосредственно со створками клапана, но и дилатацией самой вены.
Патофизиология венозного оттока. Без понятия этого явления трудно обосновать те или иные методы лечения. В норме продвижение крови к правому сердцу осуществляется двумя путями. Первый – присасывающая роль дыхания, когда в грудной клетке в результате выдоха возникает разряжающий эффект, который передается на крупные стволы вен. Диаметр их расширяется и венозная кровь как бы засасывается в них: в нижнюю полую вену – для нижних конечностей и верхнюю – для головы и рук. Немаловажную роль играет и диастола правого желудочка и предсердия – венозный фактор (2-й путь). В первом случае расширяется просвет полых вен (рис. 21). Кровь засасывается в полые вены. Во втором случае диастола, создавая разряженное пространство, непосредственно засасывает кровь в камеры сердца. Как только происходят выдох и систола – клапанный аппарат вен не дает передвигаться крови в обратном направлении. Отсюда понятен механизм развития венозных отеков на конечностях у больных с заболеванием дыхательной системы и сердца.
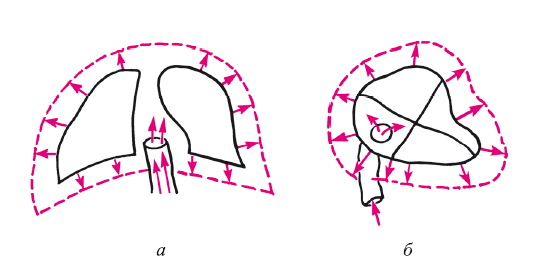
Рис. 21. Механизмы присасывания венозной крови из нижних конечностей в правое предсердие:
а – сужение полых вен при выдохе; б – присасывающий феномен правого сердца при диастоле
В настоящее время большое значение придается третьему фактору – мышечно-фасциальной помпе. Существенный вклад в изучение этой проблемы внес член-корреспондент НАН Республики Беларусь Н.И. Аринчин. Этот механизм продвижения венозной крови он рассматривал как второе, или периферическое, сердце. Им были разработаны многие параметры оценки функционирования периферического сердца. Суть третьего проталкивающего фактора венозной крови к сердцу заключается в следующем (рис. 22). Система глубоких вен погружена в мышечные футляры бедра и голеней. Снаружи мышцы покрыты фасциальными образованиями. Все это и называется фасциально-мышечной помпой. В покое, когда мышечная помпа расслаблена, движения венозной крови осуществляются благодаря динамическому давлению, возникающему по мере накопления крови в венах. Оно наиболее выражено, когда тело находится в горизонтальном положении. Работами Н.И. Аринчина установлен эффект постоянного сокращения мышечных волокон. Они как бы вибрируют и этим создается давление на венозные стенки.
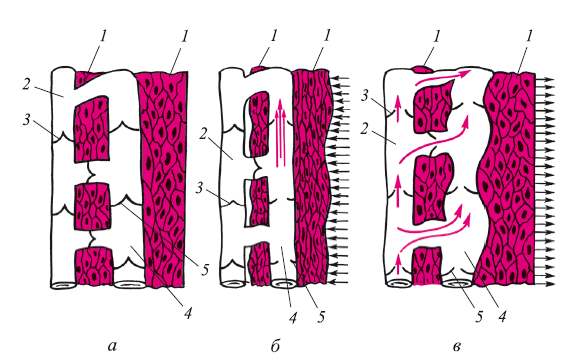
Рис. 22. Мышечно-фасциальный феномен продвижения крови по венам из нижних конечностей к сердцу в норме:
а – в покое; б – при напряжении мышечно-фасциальной помпы голени и бедра; в – при расслабление мышечно-фасциальной помпы с засасыванием крови в глубокую систему вен; 1 – мышцы; 2 – поверхностные вены нижних конечностей; 3 – клапаны поверхностных вен; 4 – система глубоких вен; 5 – клапаны системы глубоких вен (красной стрелкой указан поток венозной крови)
При мышечном сокращении сдавливаются только глубокие вены бедра и голени, которые заключены в фасциальные ходы. В момент сдавления вен их просвет насильственно сужается (при ходьбе, беге, физической работе). Система клапанов срабатывает как насос. Клапаны под действием венозной крови открываются и кровь проталкивается только по направлению к сердцу, как при работе насоса. Система клапанов перфорантных вен не дает в норме поступать венозной крови в поверхностные вены.
При расслаблении фасциально-мышечной помпы мышечная масса увлекает за собой фасциальные образования, к которым прочно прикреплены стенки вен глубокой системы. В результате этого просвет вены расширяется и дистальнее клапана создается отрицательное давление. По времени оно кратковременное, но достаточное для того, чтобы присасывающим действием открылись клапаны перфорантных вен и венозная кровь заполнила столбики между клапанами глубоких вен.

Рис. 23. Патогенез развития нисходящей формы варикозной болезни (а), вторичное поражение клапанного аппарата перфорантных вен (б)
Согласно концепции Н.И. Аринчина, процесс этот повторяется постоянно и даже в покое. Для осуществления этого цикла необходим ряд условий (их отсутствие приводит к патологическим явлениям):
1) достаточная подвижность венозных стенок, фиксированных к фасциальным образованиям и к мышцам (это возможно только при отсутствии патологических процессов в стенке вены и хорошей подвижности тканей вокруг вены);
2) хорошая функция клапанного аппарата, которая зависит прежде всего от мышечного слоя, к которому фиксируются клапаны, или от патологического процесса в самих клапанах.
В основе развития варикозной болезни нижних конечностей или постфлебитического синдрома лежат нарушения именно этих механизмов продвижения венозной крови к правому сердцу.
При варикозной болезни имеется несколько вариантов нарушения венозного продвижения крови. Первый из них представлен на рис. 23. При этом первично поражаются клапаны поверхностных вен, и прежде всего у устья впадения большой подкожной вены в магистральную. Возникает ретроградный ортостатический кровоток, который еще более приводит к эктазии мышечной стенки поверхностных вен, а следовательно, и к несостоятельности клапанного аппарата. Варикозное расширение вен как бы постоянно движется по направлению к стопе. Эта форма варикоза и была названа нисходящей. Естественно, что столб венозного давления может привести в нисходящем порядке к несостоятельности клапанного аппарата глубокой системы вен. Несостоятельность эта может возникнуть в результате эктазии перфорантных вен, как показано на рис. 22, б. В последнюю очередь несостоятельность клапанного аппарата наступает в нижней трети голени. Это усугубляет расстройства венозного оттока. Развиваются трофические расстройства. Процесс этот по времени довольно длительный. Естественно, что ранняя флебэктомия при этой форме варикозной болезни приближается по своей сути к радикальному вмешательству, хотя локализация несостоятельности перфорантных вен может быть различной. В этом и заложена идея операции Троянова – Тренделенбурга (эта операция в настоящее время получила название кроссэктомии). Лигирование и пересечение вен дает положительные результаты.
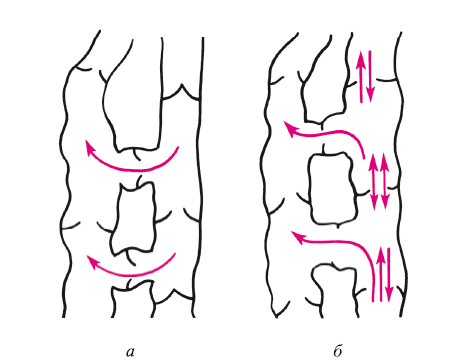
Рис. 24. Восходящий варикоз. Локальная (а) и тотальная (б) несостоятельность клапанов магистральных вен. Красными стрелками показано направление венозного кровотока
Особый интерес представляет развитие варикозной болезни при первичной несостоятельности клапанного аппарата в системе глубоких вен. Этим самым следует предположить, что эктазия присуща и венам глубокой системы. Причина развития их неясна и будет рассмотрена отдельно. Суть патологических изменений сводится к следующему (рис. 24): первичная гипертензия, возникающая в глубоких магистральных венах, связана с ортостатическим давлением (в результате несостоятельности клапанного аппарата оно наиболее высокое в дистальных отделах глубокой системы вен). Это высокое давление приводит к эктазии перфорантных вен, несостоятельности их клапанного аппарата. Таким образом, продвижение венозной крови идет по наименьшему сопротивлению, т. е. в поверхностные вены. Оно быстро приводит к варикозному расширению стенок вен, наступает их эктазия, что еще больше способствует развитию несостоятельности клапанного аппарата, но уже поверхностных вен. Поражаются в первую очередь дистальные отделы. Процесс продвигается постепенно в проксимальном направлении. Могут возникнуть различные варианты несостоятельности клапанного аппарата в бедренных венах: несостоятельность клапанов в венозных столбиках бедренных вен, перфорантах и, наконец, в поверхностных венах. Естественно, что эффект ликвидации патологических перетоков существенно отличается от такового при нисходящей форме варикозной болезни. Стриппинг поверхностных вен, лигирование перфорантов не устраняют ретроградного кровотока в глубокой системе вен (рис. 23). Венозный кровоток из пульсирующего (т. е. центростремительного) переходит в балансирующий (вверх – вниз), как это показано на рис. 24, б. В тех случаях, когда патология клапанного аппарата начинается с клапанов бедренных вен, а затем переходит на перфорантные вены, развивается восходящий тип варикозной болезни. Признаки варикозной болезни начинают появляться со стопы или голени и постепенно продвигаются на всю голень, бедро. Отмечено, что в этой ситуации трофические изменения начинаются очень рано и прежде всего захватывают нижнюю треть голени или стопы.
Сброс крови в данном случае из глубокой в поверхностную систему носит сугубо приспособительный характер (компенсация оттока крови по венам). Если в первом случае, т. е. при нисходящем варикозе, удаление поверхностных вен (в том числе и лигирование перфорантных вен) очень приближается к радикальному, то при восходящей форме варикозной болезни основная патология остается, а удаление поверхностных варикозно расширенных вен носит чисто симптоматический характер. Удаление варикозных вен без попыток коррекции клапанного аппарата вен глубокой системы является основной проблемой лечения восходящей формы варикозной болезни в настоящее время. Несоблюдение этого принципа – прогностически неблагоприятно в отношении рецидива.
Еще серьезнее следует относиться к лечению постфлебитического синдрома, когда первично поражается весь клапанный аппарат глубокой системы вен нижних конечностей. В результате флеботромбоза (острого тромбирования магистральных вен двух систем) различных сегментов процесс лизирования всегда протекает с перифокальным воспалением не только стенки вены, но и прилегающих тканей. В них в последующем протекают пролиферативные процессы с замещением мышечных волокон в венах соединительно-тканными образованиями. Сморщиваются и клапаны. Вена как бы помещается в оболочку из соединительной ткани. Способность сокращения вен резко падает или вообще исчезает. Это различие в нарушении кровотока при варикозной болезни и постфлебитическом синдроме представлено на рис. 25.
Лечение тромбированных вен направлено:
1) на ускорение лизиса тромба и применение литических препаратов с обязательным включением раствора никотиновой кислоты,
2) ускорение венозного кровотока, который способствует или даже является одним из основных факторов лизиса тромба;
3) противовоспалительное воздействие.
Исход такого лечения может быть различным:
1) активное рассасывание тромба может привести к его фрагментации, эмболии легочной артерии;
2) флотирующий тромб в результате применения компрессионного лечения фиксируется к стенке сосудов и происходит его облитерация. Во всех случаях клапанный аппарат полностью разрушается, створки клапанов сморщиваются;
3) нефлотирующий тромб полностью облитерирует просвет вены, делая ее практически непроходимой – окклюзионная форма.
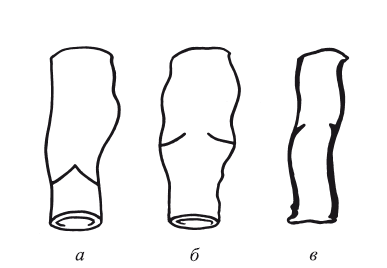
Рис. 25. Схема особенностей развития клапанной недостаточности:
а – в норме; б – при варикозной болезни; в – при постфлебиотическом синдроме
Таким образом, склерозирование и окклюзия вен приводят к сбросу венозной крови в поверхностные вены, который следует рассматривать как компенсаторное явление. Развившееся при этом варикозное расширение является не лучшей формой компенсации. Существует 4-й путь оттока через мышечные (непрямые) перфоранты, в которых сохранен клапанный аппарат. Но такого явления можно добиться ранним применением компрессионных повязок. Отсюда варикоз является формой компенсации при лечении острого флеботромбоза глубоких вен. Удаление варикозных поверхностных вен носит характер вынужденной меры. Такой хирургический подход иногда просто противопоказан, если нет уверенности в проходимости магистральных бедренных вен, а также адекватной компенсации венозного оттока по 4-му пути или коллатералям.
Назад: Общие сведения о терминологии хронической венозной недостаточности и ее классификации
Дальше: Классификация варикозной болезни и варикоза нижних конечностей

