Книга: Варикоз и варикозная болезнь нижних конечностей
Назад: Рецидивы варикозной болезни и постфлебитического синдрома нижних конечностей
Дальше: Поликлиническая хирургия варикоза и варикозной болезни
Осложнения при хирургическом лечении варикозной болезни и постфлебитического синдрома и их профилактика
Принято считать, что флебэктомия – это простейшая операция и ее можно широко внедрять в практику даже в амбулаторных условиях. На самом деле почти ежегодно во многих хирургических стационарах встречаются серьезные осложнения во время хирургического вмешательства и носят они порой элемент криминала. Беда еще заключается в том, что иногда допущенные технические ошибки бывают незамеченными или правильно не оцениваются во время операции. Осложнения диагностируются в послеоперационном периоде, когда уже повторные операции могут быть и запоздалыми. Многие осложнения как бы заложены в самой сути хирургических вмешательств, поэтому, чтобы их не допускать, следует научиться их предвидеть.
1. Отрыв устья большой подкожной вены от бедренной вены. Такое осложнение может возникнуть, когда подкожная вена располагается аномально и чаще всего ниже своего обычного впадения. При резком ее потягивании она надрывается в нижнем углу впадения, а при еще более небрежном потягивании вообще отрывается. Создается ситуация с трудноуправляемым кровотечением (рис. 139). В этой ситуации сначала необходимо временно остановить кровотечение, придавив пальцем место отрыва. Удается выделить бедренную вену выше и ниже отрыва, проявив большое хладнокровие и технику. Бедренную вену можно взять на держалки, иногда положив сосудистый зажим на глубокую вену бедра.
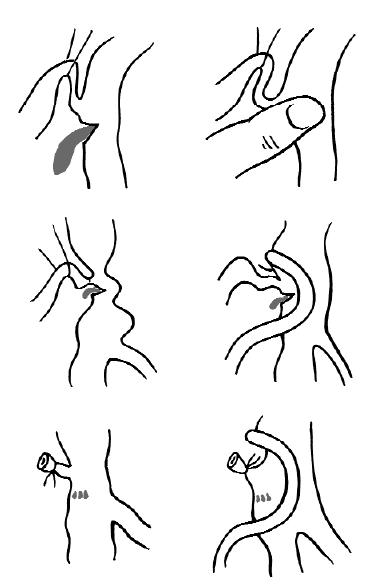
Рис. 139. Отрыв устья большой подкожной вены от бедренной и этапы устранения этого осложнения
Следует использовать изогнутый зажим, а иногда – пережать в двух местах мягкими зажимами Де Беккея. Как только удается остановить кровотечение, реально создаются условия для наложения сосудистого шва. Несоблюдение этого принципа приводит к другим ошибкам и осложнениям.
2. Возникшее массивное кровотечение может быть связано не только с отрывом или надрывом устья большой подкожной вены, но с отрывом удвоенного устья или крупной ветви. Кровотечение всегда массивное. И если сосудистые хирурги обычно справляются с этим осложнением, хотя и в этом случае бывают просчеты даже у них, то молодые хирурги прибегают к прошиванию кровоточащего места вслепую и могут прошить бедренную вену. Всегда необходимо понимать, что кровотечение при повреждении вены происходит не с центрального, а из дистального отдела конечностей. В этой ситуации необходимо выделить бедренную вену, взять ее на держалки (рис. 140), остановить кровотечение.
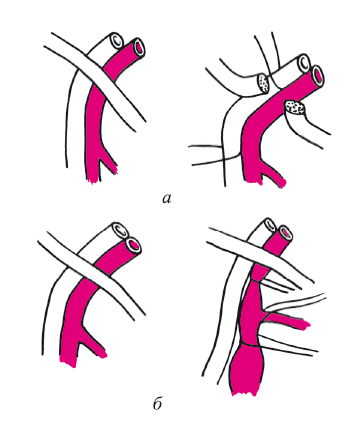
Рис. 140. Выделение бедренной вены и дистального отдела подвздошной артерии с пересечением паховой связки (а), выделение бедренной вены и взятие ее на держалки (б)
Разобраться, откуда оно возникло. Наложить сосудистый шов. Обычно отрывается небольшая ветвь, впадающая в бедренную вену. После этого удалить лигатуру на бедренной вене, снять зажимы, а вену на 10–15 мин прижать марлевым тупфером или тампоном на зажиме. Кровотечение, как правило, останавливается (рис. 141).
3. Наложение хирургических зажимов на вену. Происходит фрагментация или полное раздавливание с расхождением краев вены (рис. 142). Хирург допускает грубейшую ошибку, лигируя концы вены. У всех больных развивается типичный для флеботромбоза синдром с последующей выраженной хронической венозной недостаточностью или постфлебитическим синдромом. Конечность становится отечной, цианотичной.
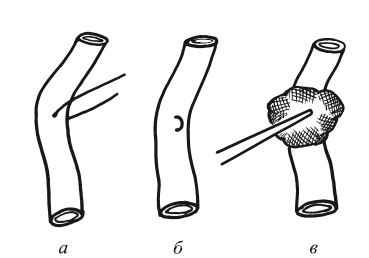
Рис. 141. Прошивание бедренной вены:
а, б – снятие лигатуры; в – придавливание марлевым шарикомотверстия в стенке бедренной вены
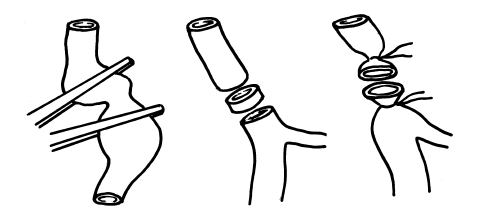
Рис. 142. Раздавливание и иссечение части ствола бедренной вены с лигированием ее концов
В скором времени появляются признаки варикозного расширения поверхностных вен. Появляются расширенные мощные стволы не только коммуникантов, но перфорантов. Это усугубляется, если хирург не заметил повреждения при лигировании и удалил поверхностные вены (большая подкожная, а иногда и малая подкожная вены). Это встречается чрезвычайно редко (единичные случаи). Нами наблюдался пациент, у которого подобное повреждение было установлено во время первичной операции. Попытка сшить концы бедренной вены не удалась из-за ее натяжения. Поэтому после привлечения к операции опытных хирургов в дефект вены был вставлен трубчатый аутотрансплантат большой подкожной вены бедра (рис. 143). Необходимо отметить, что несмотря на хорошо проведенную коррекцию, у больного в последующем развился постфлебитический синдром, который лечился консервативно на протяжении многих лет. Вероятнее всего, что аутотрансплантат тромбировался.
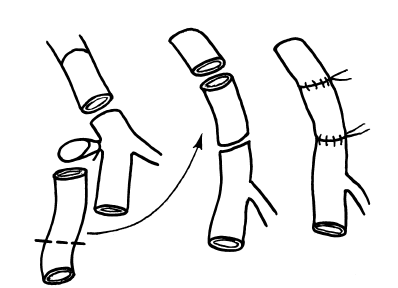
Рис. 143. Аутотрансплантация сегмента большой подкожной вены бедра в дефект бедренной вены
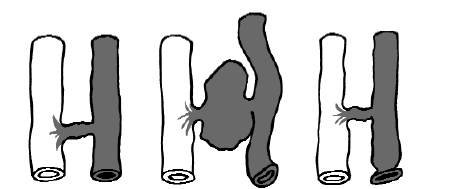
Рис. 144. Динамика образования артериовенозного свища
3. Пересечение магистральной бедренной вены. Данное осложнение встречается редко. Наблюдается, когда бедренная вена лежит поверхностно и может быть принята за большую подкожную вену. Она выделяется, притоки перевязываются, дистальный конец берется на зажим, а проксимальный – лигируется и пересекается. Нам известны случаи, которые наблюдались только в нашей клинике. Поэтому быстро производилась восстановительная операция обычным циркулярным сосудистым швом, в том числе и аутовенозная пластика (рис. 144). Последствия были благоприятными. Следует лишь предположить, что такие осложнения встречаются, но не афишируются.
4. Лигирование бедренной вены. Это осложнение возникает в тех случаях, когда бедренная вена принимается за приток большой подкожной вены или же лигирование производится при возникшем кровотечении вслепую. У таких больных развивается типичная картина острого флеботромбоза подвздошно-бедренного сегмента. В настоящее время можно лишь предположить, откуда у больных после флебэктомии сразу же развивается указанная выше клиническая симптоматика, трактуемая как острый флеботромбоз. Хотя лигирование бедренной вены вполне реально как самостоятельное осложнение.
5. Прошивание бедренной артерии. Это осложнение наблюдается редко, хотя появление фонтанирующего артериального кровотечения заставляет хирургов накладывать в беспорядочном порядке кровоостанавливающие зажимы. Это приводит к фрагментации интимы артерии и ее вворачиванию. Снятие зажимов не восстанавливает кровоток из-за острого тромбоза артерии. У одного больного потребовалась резекция артерии и протезирование подвздошно-бедренного сегмента. Если при повреждении бедренной вены важным является продление кожного разреза в дистальном направлении, то при повреждении артерии – продолжение разреза необходимо проксимально пересечению паховой связки. Разрез продолжается до определения пульсации на артерии.
При прошивании артерии эти действия необязательны. Достаточным является извлечение лигатуры и прижатие отверстия марлевым тупфером на 5-10 мин. Кровотечение обычно останавливается. В крайнем случае возможно и наложение 1–2 узловых сосудистых швов атравматической иглой.
6. Удаление всего сегмента бедренной артерии вместо большой подкожной вены бедра. Казалось бы, это невозможно сделать. Однако наши наблюдения показывают, что эта патология бывает самой частой. Мы рассматривали три подобных случая: два больных оперировались в районной больнице, один – в одной из клиник города. В последнем случае операция выполнялась опытными хирургами. Артерия была принята за вену, лигирована, затем взята на зажим и пересечена. В ее дистальный конец вставлялся зонд (артерия в этот момент не пульсирует), выводился на голень, выделялся и пересекался. Таким же образом была удалена заднеберцовая артерия из отдельного разреза на голени. В двух случаях удалена только бедренная артерия. Вены на голени удалялись из отдельных разрезов с лигированием их концов. Картина развития этого осложнения протекала по двум сценариям. Все больные в послеоперационном периоде предъявляли жалобы на появление болевого синдрома в области колена, верхней трети голени, онемение стопы. Двое больных были доставлены в клинику и оперированы повторно по неотложным показаниям. Интересно, что повреждение артерий установлено хирургами в ближайшие часы после операции – отсутствовал пульс на подколенной артерии. Произведено аутовенозное бедренно-подколенное шунтирование. У одного больного ампутировали 5-й палец стопы. У молодой женщины (21 год) серьезные симптомы были замечены только через 20 ч после флебэктомии. Больная была срочно переведена в отделение сосудистой хирургии. Произведено бедренно-подколенное шунтирование (вены взяты с другой ноги). Пульс восстановился, проведен курс гипероксибаротерапии. В последующем этой больной было проведено еще много хирургических вмешательств (некрэктомия, дренирование гнойных полостей на голени, и, наконец, артродез голеностопного сустава). До настоящего времени чувствительность на стопе не восстановилась, больная передвигается с тростью, является инвалидом 2-й группы. Остальные больные возвратились к труду.
7. Соскальзывание лигатуры с большой подкожной вены с развитием массивного кровотечения и образованием гематомы в паховой области, в верхней трети бедра. Это довольно частое осложнение, заканчивающееся срочной ревизией раны, вены бедра и ее лигированием. Поэтому мы рекомендуем лигировать устье во время флебэктомии дважды.
8. Кровотечение из ран на голени или на бедре после удаления коммуникантных или перфорантных вен.
Обычно массивно промокает повязка. Практически никогда не приходится проводить ревизию раны. Возвышенное положение ноги и тугая повязка с подкладкой тупфера на ушитую рану останавливают кровотечение.
9. Образование артерио-венозного шунта в нижней трети голени. Это вполне возможное осложнение, обусловленное двумя причинами: 1) удаление большой подкожной вены бедра традиционным стриппингом может надорвать ветвь задней большеберцовой артерии, особенно когда она интимно связана с веной на уровне медиальной лодыжки; 2) наличие трофических изменений в нижней трети голени, по сути, связанное не только с венозным застоем, но и раскрытием артерио-венозных шунтов выше трофических изменений. Поэтому вполне реально их повреждение при прерывании перфорантов под язвой. Больные начинают предъявлять жалобы на дергающие боли. Паль-паторно можно определить систолический шум. Особенно он хорошо выслушивается при аускультации. Он распространенный, без четкой границы, что обусловлено образованием вначале пульсирующей гематомы. Давящая повязка приводит к локализации процесса. Выраженная пролиферация может полностью закрыть имеющиеся артерио-венозные соустья. Для его регистрации необходимо использовать допплерографию и ультразвуковое сканирование. Если соустье самостоятельно не закрывается в течение одного месяца, то показана операция. Свищ лигируется и пересекается.
10. Раздавливание бедренного нерва. Такое повреждение может наблюдаться при грубом выделении устья большой подкожной вены и возникшем при этом кровотечении. Бедренный нерв проходит в медиальном углу бокового (мышечного) бедренного пахового треугольника (рис. 145). Клиническая картина такого повреждения довольно характерная. Больной не может приподнять бедро при ходьбе. Лечение такого повреждения требует длительного времени (до 5-10 лет).
11. Повреждение малоберцового нерва. Нерв расположен довольно поверхностно в области головки малоберцовой кости. Тщательное удаление коммуникантов в области коленного сустава может приводить к лигированию и пересечению малоберцового нерва. Следует сказать, что такое повреждение встречается относительно часто. Нами наблюдалось трое больных. Клинически это проявляется провисанием стопы во время ходьбы. Такое повреждение требует длительного лечения и ортопедических операций. Больные становятся инвалидами пожизненно. Вот почему область головки малоберцовой кости всегда должна быть под пристальным вниманием во время флебэктомии.
Заканчивая вопрос о ятрогенных повреждениях во время выполнения стандартных и нестандартных хирургических вмешательств при варикозе, мы настоятельно напоминаем, что сразу же после операции пациент должен быть осмотрен в палате оперирующим хирургом. Объем осмотра следующий: определяют наличие пульса в подколенной ямке, пульсацию заднеберцовой артерии, наличие капиллярного кровоснабжения (обращают внимание на цвет кожи), чувствительность стопы, голени, определение движения бедра, разгибание стопы. Раннее выявление патологии позволяет еще предпринять соответствующую попытку к устранению осложнений.
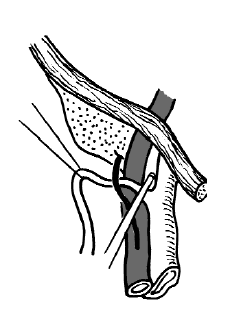
Рис. 145. Топография бедренного нерва и возможность его повреждения
Осложнения после флебэктомии могут быть связаны и с элементами операции, которые способны обусловить флеботромбоз, эмболию легочной артерии. Сам по себе стриппинг вены обрывает перфорантные вены. Они как бы зияют, в них образуются тромбы. Естественно, этому способствует и объем операции, травматичность. В этих ситуациях больным в послеоперационном периоде необходимо проводить весь комплекс профилактики тромбообра-зования: активные движения в голеностопных суставах, эластическое бинтование, подкожное введение гепарина (или его заменителей) 2 раза в сутки по 5000 ед.; внутрь аспирин по 1 таблетке 2–3 раза в сутки в течение 5–7 дней. И тем не менее имеются случаи развития флеботромбоза. Наблюдается и эмболия легочной артерии с молниеносным течением и летальным исходом. Об этом всегда нужно помнить, где бы и в каких условиях ни проводилась флебэктомия. К сожалению, об этом очень редко сообщается в литературе.
Таким образом, несмотря на хорошо разработанные методики флебэктомии, все они могут послужить причиной тяжелых осложнений.
Назад: Рецидивы варикозной болезни и постфлебитического синдрома нижних конечностей
Дальше: Поликлиническая хирургия варикоза и варикозной болезни

