Глава 10. Артериальная гипертония, или Сбрось давление в системе
Не исключено, что это самая распространенная болезнь на земном шаре. У тех, кому за сорок, хотя бы раз в жизни поднималось давление. Некоторые уже начали принимать таблетки. Почему возникает гипертония и как ее правильно лечить?
Для начала давайте определимся, как правильно измерять давление? Кажется, что это так просто, но более чем в половине случаев измерение проходит неправильно. А от того, как измеряешь давление, зависит самое главное – результат. И еще важно, чем измерять. Это вопрос, который пациенты задают мне регулярно. Что лучше: механический тонометр, электронный полуавтомат, автомат или появившийся не так давно тонометр для запястья?
Скажу сразу – лучше обычного механического тонометра нет. Но для измерения давления «механикой» нужен второй человек, и не просто статист, а хорошо обученный. Как показывают данные исследований, число ошибок, грозящих искажением результата, при использовании механического тонометра самостоятельно достигает 30 %. Поэтому, если ваши близкие не имеют медицинского образования и не проходили обучение измерению артериального давления по методу Короткова, лучше остановить свой выбор на электронном тонометре.
Если 15 лет назад считалось, что электронный тонометр с плечевой манжетой может давать дельту в 15–20 мм рт. ст., что достаточно значимо, но в наши дни современное поколение аппаратов не позволяет себе ошибок более 5, редко 10 мм рт. ст., что можно считать приемлемым результатом. Подтверждение того, что «электронике» можно доверять, – все большее число электронных тонометров в стационарах. Люди в белых халатах – упертые консерваторы: мы не внедрим новинку, пока десять раз не убедимся в том, что она действительно полезна.
Подобных доказательств пока не предоставили запястные тонометры. Как бы ни завлекательна была реклама, опыт коллег говорит об обратном – точность запястных тонометров на сегодняшний день оставляет желать лучшего. Проблема заключается не в самом аппарате, а в особенности измерения и большом количестве противопоказаний для использования. Так, у пожилых людей лучевая артерия часто подвержена склеротическим изменениям и теряет свою эластичность. Учитывая, что ее диаметр намного меньше плечевой, это имеет принципиальное значение, тем более что основная «целевая аудитория» тонометров именно пожилые люди. Если у вас был перелом лучевой кости «в типичном месте», а это самый частый из переломов, ткани вокруг лучевой артерии уплотнены, что также снижает точность. Немало людей имеют тонкую лучевую артерию от рождения, не делать же себе ультразвуковую доплерографию перед покупкой тонометра. В итоге запястный тонометр может давать ошибку в 30 мм рт. ст., что, конечно, слишком много.
Недавно я и сам столкнулся с подобной ситуацией. Забеспокоились родители – давление у мамы стало внезапно повышаться, несмотря на то, что она принимала подобранную дозу препаратов. Папа по телефону несколько раз сказал мне об этом, называя цифру 160/100 мм рт. ст. практически в любое время суток, и это при том, что обычно оно держалось на уровне 120/80 мм рт. ст., редко поднимаясь до 130/80. Я, хотя и не люблю назначать препараты по телефону, несколько увеличил дозу. Несмотря на это, давление не снижалось. Странно, подумал я, погода не менялась, ни про какие магнитные бури по телевизору не говорили, ритм жизни родители не меняли, не перенапрягались, почему внезапно и так стойко повысилось давление?
– Вы точно правильно измеряете? – спросил я отца, который хоть и технарь до мозга костей, но в семье всегда отвечал за лечение.
– Конечно, нам еще лишний раз в аптеке показали.
Я бросил в сумку рабочий механический тонометр, стетоскоп и поехал. Предложил родителям измерить своим, чтобы потом проверить. Каково же было мое удивление, когда мама отрыла коробку и достала запястный тонометр.
– Зачем вы его купили, даже не посоветовавшись со мной? – спросил (хотя нет, закричал) я.
– Ну как же, у старого автомата истрепалась манжета, а в аптеке нам сказали, что запястный тонометр самый модный и современный.
Но точный ли? Измеряем давление, приняв позу и расположив руку согласно инструкции – на мониторе загорается 150/95 мм рт. ст. Утренние таблетки приняты, а результат совершенно не устраивает. Измеряю механическим – 120/80 мм рт. ст. Ничего себе ошибочка. И сколько еще я бы кормил маму все возрастающими дозами препаратов, если бы не нашел времени заехать к родителям, заподозрив неправильное измерение? Схема лекарств была тут же возвращена к исходной, но, несмотря на это, давление чудесным образом нормализовалось. Счастливые родители поехали на дачу открывать летний сезон с новым тонометром – полуавтоматом с плечевой манжетой.
Возможно, изыскания ученых позволят в будущем получить более точные запястные тонометры, подходящие всем без исключения пациентам, но пока я по-прежнему буду использовать плечевые. Хотя, если измерять давление неправильно, можно и с плечевой манжетой получить неточные данные.
Итак, чтобы правильно измерить давление, Homo Cardiovasculares необходимо:
– Избегать стрессовых ситуаций за 20–30 минут до измерения, а перед самой процедурой спокойно посидеть в течение 5 минут. Если все-таки пришлось поволноваться, лучше отложить измерение давления на полчаса.
– Час до измерения нельзя пить крепкий чай, кофе, содержащие кофеин прохладительные напитки и курить.
– Перед измерением давления нельзя использовать лекарства, в состав которых входят адреностимуляторы (например, закапывать в нос сосудосуживающие капли).
– Если вы полный и окружность руки превышает 33 см, чтобы результаты не были завышены, необходимо приобрести тонометр со специальной широкой манжетой.
Теперь о самом измерении.
Поза – ровно сидя на стуле, ноги перед собой. Рука лежит на столе на уровне сердца. Если используете механический тонометр, нагнетаете давление на 20 мм рт. ст. больше, чем ваше привычное систолическое («верхнее») давление.
Американская Кардиологическая Ассоциация рекомендует сдувать манжету со скоростью 3 мм рт. ст. в секунду. За превышение скорости техника может «оштрафовать» вас неправильным показателем. Лучшие скоростные качества у электронного тонометра – автоматика сдувает манжету строго по секундам.
Если давление оказалось повышенным, его необходимо измерить повторно, всего 3 раза, перерывы между попытками – 3–5 минут.
Если вы страдаете головокружениями, были эпизоды потери сознания, нужно измерить давление после ортостатической пробы. Сначала давление измеряют через 5 минут после того, как вы приняли горизонтальное положение, а затем через 2 минуты после того, как встали на ноги. Иногда удается зафиксировать так называемую ортостатическую гипотензию – снижение давления после быстрого подъема с постели.
Важно всегда измерять давление на обеих руках, в норме разница в показаниях не должна превышать 10 мм рт. ст.
Несмотря на то что я врач, я сам страдаю «синдромом белого халата». Как только на руке застегивается манжета, чувствую, как кровь начинает стучать в висках. Это было еще с детства, а вообще синдром характерен для людей с лабильной нервной системой – у них (а точнее, у нас) в медицинской карте всегда можно найти диагноз вегето-сосудистая дистония, перед экзаменами потеют ладошки и скручивает живот медвежья болезнь. Врачи намеряли у меня 140/90 мм рт. ст., качали головой и отправляли домой измерять давление несколько раз в день, оставляя пометки в «дневнике гипертоника». А вот дома все было нормально, давление никогда не превышало показателей первых космонавтов – 120/70 мм рт. ст. С годами ситуация стала лучше, но я по-прежнему недолюбливаю визит к терапевту на ежегодном рабочем медосмотре.
Многие не понимают, зачем вообще снижать давление, если ничего не беспокоит. Голова не болит, не тошнит, если бы не цифры на тонометре – жить бы и жить без врачей и таблеток. К сожалению, повышенное давление обладает гадким свойством – подтачивать наш организм изнутри. Страдают сосуды, которые испытывают повышенную нагрузку, и в них быстрее откладываются холестериновые бляшки, страдают органы-мишени, к которым относятся сердце, головной мозг, почки. Чем выше давление, тем тяжелее сердцу проталкивать кровь, и оно вынуждено работать в условиях повышенной нагрузки, которая приводит к постепенному увеличению массы сердечной мышцы – возникает ее гипертрофия. Что хорошо для бицепса, плохо для миокарда. Ухудшается кровоснабжение, нарушается проведение электрического импульса.
Все чаще на приеме появляются пациенты с аневризмой аорты – грудного или брюшного отдела. Самый главный сосуд нашего тела, толщиной с руку ребенка, и тот не справляется с повышенным давлением – стенка аорты расползается, возникают аневризматические расширения, напоминающие мешок или грыжу. Обидно, когда ничего пациента вроде бы не беспокоит, а ему жизненно необходима большая и травматичная операция протезирования этого расширенного участка. Иначе крайне высок риск разрыва и мгновенной смерти от фатального кровотечения.
В почках – универсальной системе очистки нашего организма – происходит то же самое, что и в любом другом фильтре, когда насос качает как сумасшедший. Он выходит из строя: постепенно разрушаются сосуды, функционирующие участки замещаются соединительной тканью, в почках прогрессируют процессы деградации: фиброз и склероз. Гипертоническая болезнь становится причиной гемодиализа гораздо чаще, чем принято считать. Мозг, как и любая вычислительная машина, субстанция нежная, чувствительная к различным внешним воздействия. А когда «снизу» давит и давит, мозговая ткань меняется, самое страшное – изменяется личность человека. То, что мы нередко называем «совсем выжил из ума», – всего лишь проявления дисциркуляторной энцефалопатии, последствие гипертонической болезни. Да и инсульт нередко возникает на фоне длительно существующей гипертонии.
Откуда же берется столь вредная болячка, которой уже болеют или готовятся заболеть почти треть населения Земли. Как ни печально – ниоткуда. Одной явной причины у гипертонической болезни нет, или она науке пока не известна. Поэтому в 90 % случаев речь идет об эссенциальной гипертонической болезни, а в медицине этим словом обозначают ноги, растущие неизвестно откуда. Хотя, конечно, если разложить гипертонию на составляющие, становится ясно, что все ее причины лежат на поверхности. Можно сказать, что гипертония – еще один пример того, что принято называть болезнью цивилизации.
Древний человек редко доживал до сорока, и многие антропологи уверены, что изначально наш организм рассчитан на пятьдесят лет. Но теперь благодаря улучшению качества жизни, ликвидации голода и доступности питания, теплому жилью, потрясающим успехам медицины в развитых странах человек живет больше восьмидесяти. Ничего удивительного, что самая «рабочая» и важная система нашего организма – система доставки крови ко всем органам и тканям – начинает давать сбой одной из первых. К тому же мы не всегда поддерживаем ее в рабочем состоянии. Например, мало двигаемся, совсем не «разгоняем кровь», исчезает компонент «мышечной подкачки» при возвращении крови к сердцу. Гиподинамия – значимый фактор риска гипертонической болезни. Мы подвержены вредным привычкам. Одна из самых опасных для сердца и сосудов – курение. Злоупотребление алкоголем также влияет отрицательно – не случайно гипертонический криз нередко происходит на фоне похмельного синдрома после обильных возлияний. Ожирение – еще один фактор риска гипертонической болезни. Чем больше масса тела, тем сильнее жир сдавливает сосуды, и тем больше тканей необходимо обеспечить кровью. Единственный выход для организма – повысить артериальное давление. Вот сколько вредных факторов, с которыми многие из нас идут по жизни долгие годы. С одной стороны, печально, с другой – именно это позволяет начать борьбу с гипертонической болезнью без таблеток.
Напомню, что именно необходимость принимать лекарства удерживает многих от визита к врачу. Особенно трагично на такой вариант развития событий реагируют мужчины. Перспектива тайком от коллег глотать по часам таблетки приводит их в ужас. К счастью, есть эффективный и приемлемый вариант, который в качестве первого этапа борьбы с гипертонической болезнью предлагают все клинические рекомендации. Речь идет о модификации факторов риска или изменении образа жизни. Возьмите привычку ежедневно (либо не меньше 4 раз в неделю) давать себе физическую нагрузку. Боритесь с гиподинамией. Если давление начало повышаться, с силовыми видами фитнеса и аэробными кардионагрузками стоит повременить, но ходьба, скандинавская ходьба, плавание, велосипед – это то, что надо. Уменьшайте массу тела, вспомните, что я писал про индекс массы тела, объем талии, толщину жировой складки. Чтобы похудеть, нужно не так много. Всего-то правильно питаться, стараясь не превышать дневную норму калорий, и давать себе такую нагрузку, чтобы сжигать излишки. Следуя этой формуле, не похудеть просто невозможно, ведь лишние килограммы не берутся из воздуха.
Специально для тех, кто хочет есть так, чтобы свести риск сердечно-сосудистых заболеваний к минимуму, ведущие кардиологи и диетологи Канады разработали Канадское руководство по питанию (Canada’s Food Guide). Особое место в нем занимает так называемая DASH-диета – рацион питания, разработанный на основе рекомендаций и доказанно способствующий нормализации артериального давления. DASH-диета включает в себя много овощей и фруктов, нежирные молочные продукты, цельные злаки, диетическое мясо, рыбу, бобовые (фасоль) и орехи, суточная доза натрия при таком рационе составляет всего 1,5–2,3 г.
Что и как есть, руководствуясь DASH-диетой
Овощи и фрукты – 7–10 порций в день.
– Покупайте свежие и свежезамороженные овощи вместо консервированных. Избегайте солений и маринадов.
– Выбирайте овощные соки с низким содержанием поваренной соли, очень умеренно солите супы.
– Замените десерт фруктами.
– Используйте вместо соли сок лимона или лайма.
– Ешьте больше овощей, чем фруктов, если у вас избыточный вес.
Хлеб и продукты из злаков – 6–8 кусков в день в зависимости от вашего уровня физической активности.
– Выбирайте цельнозерновой хлеб с высоким содержанием клетчатки, многозерновой хлеб, хлеб с отрубями (с содержанием более 2 г пищевых волокон на порцию).
– Делайте выбор в пользу хлеба с невысоким содержанием жира (менее 3 г жира на порцию).
– Всегда обращайте внимание на этикетки печенья, крекера, хлеба и хлебобулочных изделий, старайтесь выбирать продукт с наименьшим содержанием натрия.
Молоко и молочные продукты – 2–3 порции в день.
– Предпочитайте обезжиренное или 1 % молоко и кефир, берите эти продукты значительно чаще, чем сыры.
– Покупайте сыр с пониженным содержанием жира (менее 18 %), обезжиренный или 1 % творог.
– Ограничьте употребление плавленого сыра.
Мясные продукты – 2–3 порции в день.
– Предпочитайте небольшие порции мяса и рыбы (стандартная порция в этом случае – 75 г).
– Покупайте свежее или свежезамороженное мясо и рыбу, предпочитайте жирным сортам постное мясо, птицу, рыбу, морепродукты.
– Ешьте небольшие порции несоленых орехов или семечек несколько раз в неделю.
– Ограничьте обработанные, вяленые, копченые, колбасные изделия, такие как колбасы, сосиски, сардельки, ветчину, салями, пепперони, бекон, копченую курицу и т. д.
– Используйте в качестве гарнира блюда из бобовых – например, гороха, фасоли, чечевицы, раз в неделю возможно употребление несоленого соуса чили, горохового супа, хумуса.
Жиры, масло, десерты и закуски.
– Используйте для приготовления пищи растительное (подсолнечное, оливковое) масло с низким содержанием поваренной соли вместо сливочного масла и маргарина.
– Делайте домашний салат без добавления соли.
– Изучайте этикетки на продуктах, выбирайте сладости и закуски с наименьшим содержанием натрия и жиров.
Бросьте курить. Как это сделать, мы обсуждали в главе про никотин.
Пересмотрите свои отношения с алкоголем. Попробовав перейти от северного типа употребления (много сразу и только крепкое) к среднеевропейскому (умереные дозы легких напитков несколько раз в неделю), вы переведете алкоголь из банды факторов риска в семью защитных факторов.
Если давление все равно периодически повышается, придется присмотреться к еще двум факторам – ежедневному потреблению поваренной соли и жидкости. Хлорид натрия, то есть сама поваренная соль, обладает способностью задерживать жидкость в организме. А чем больше жидкости, тем больше объем циркулирующей по сосудам крови, а значит, выше давление. То же самое можно сказать и про лишнюю жидкость: если человек водохлеб и выпивает за день 3–4 литра, то проблемы с давлением только усугубляются. ВОЗ рекомендует гипертоникам не более 5 г поваренной соли в день, при том, что культура питания разных стран подразумевает 9–12 г. Мало того, по последним данным, гипертоникам желательно получать в сутки не 5, а 2 г соли. Поэтому сейчас в Европе и США разворачивается настоящая информационная кампания по снижению ее употребления. Всех производителей заставляют маркировать продукты, указывая точное содержание соли. Гипертониками рекомендуют не посещать фастфуд и отказаться от полуфабрикатов – содержание соли в этих продуктах ненормированное и нередко зашкаливает. Заменить солонку на столе пиалой с лимонным соком считается хорошим тоном, если кто-то в семье страдает гипертонией.
Как же отказать себе в соли, ведь жизнь и так не сахар?
Откуда мы получаем больше всего натрия?
– Более 75 % натрия в день мы получаем из полуфабрикатов, в общепите и когда заказываем еду на дом.
– Хлеб и хлебобулочные изделия, хлопья, крекеры, конфеты могут содержать большое количество натрия, даже если на вкус они не соленые.
– Еще один источник натрия – приправы, которые добавляют в пищу во время ее приготовления, а также вы сами добавляете в блюдо уже во время еды.
Пример высокого содержания соли в ресторанных блюдах
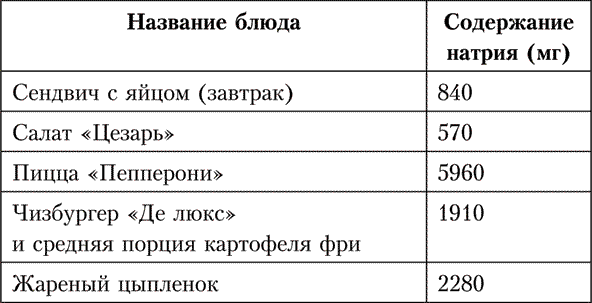
Что делать?
Лучше всего отдать предпочтение натуральным необработанным продуктам или домашней еде, в которой вы сами можете контролировать содержание натрия.
В продуктовом магазине:
– Покупайте свежие или свежезамороженные необработанные продукты.
– Выбирайте хлеб и хлебобулочные изделия, печенье, крекеры, закуски, супы, соусы с самым низким содержанием натрия! Внимательно изучайте этикетку!
Правильно читаем этикетку
– Проверьте вес порции и количество натрия в ней.
– Выбирайте продукты с содержанием натрия менее 120 мг на порцию.
– Выбирайте продукты, которые содержат менее 5 % от суточной дозы натрия.
Когда вы готовите и едите дома:
– Ешьте больше необработанных и приготовленных дома продуктов. Рецепты домашних блюд с низким содержанием натрия можно найти в Интернете.
– Старайтесь не добавлять соль в блюда во время готовки.
– Используйте сок лимона и лайма, травы и безнатриевые специи, чтобы придать блюдам без соли вкус.
– Используйте как можно меньше кетчупа, горчицы, соевого и других соусов, маринованных огурцов, подлив и салатных заправок.
– Избегайте вяленого и копченого мяса в готовке.
– Уберите со стола солонку, когда едите.
– Используйте разбавленную томатную пасту вместо томатного соуса, не используйте сухой бульон и уже приготовленные консервированные супы.
– Не применяйте морскую соль, ароматизированные соли и копченую соль в готовке, в них также содержится много натрия.
Когда вы едите в ресторане или заказываете еду на дом:
– Выбирайте блюда из необработанных продуктов, с низким содержанием натрия.
– Попросите повара не добавлять в ваше блюдо соль, приправы и не использовать продукты, содержащие глутамат натрия.
– Попросите минимально использовать соусы и салатные заправки.
– Внимательно изучите меню: рядом с калорийностью блюд все чаще указывают содержание соли и жиров.
Ну и в качестве примера – вариант практически безболезненной для кошелька и аппетита замены нашего стандартного меню на меню согласно принципам DASH-диеты. Обратите особое внимание на сравнение содержания хлорида натрия.
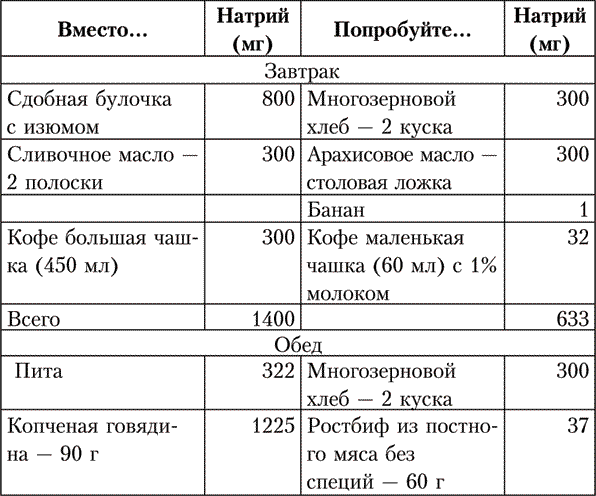
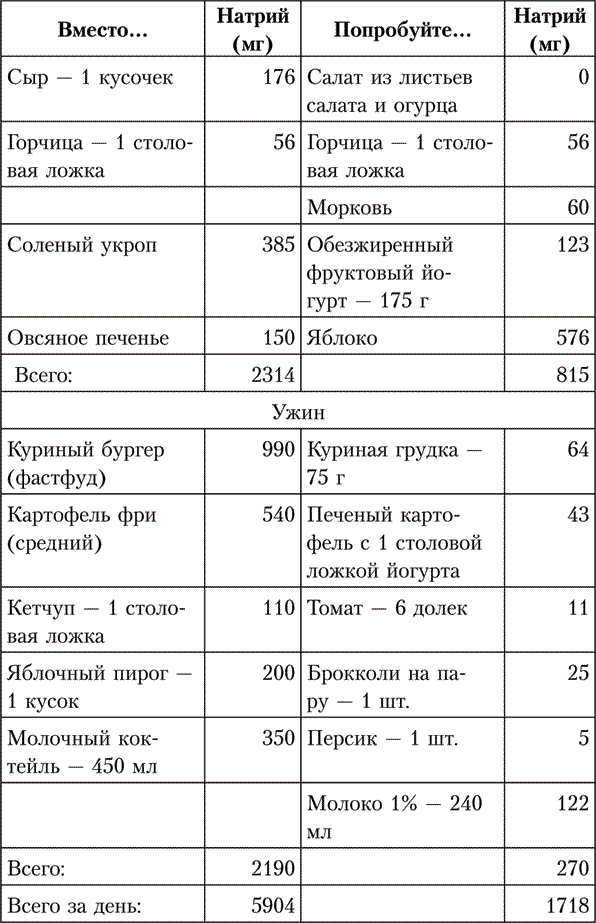
Соблюдение этих рекомендаций позволяет без таблеток нормализовать давление в 30–40 % случаев, то есть у каждого третьего гипертоника. У остальных цифры пусть и не придут в норму, но станут значительно ниже, и для контроля за давлением потребуется меньше лекарств.
Но что делать, если давление все равно повышается? Для начала – пройти обследование. Вы помните, что в 90 % случаев причина повышения давления эссенциальная – одной конкретной причины нет? Но никогда не следует забывать про оставшиеся 10 %. Ибо если вы изменили образ жизни, питание, сбросили лишний вес и отказались от вредных привычек, а артериальная гипертензия сохраняется, очень важно исключить оставшиеся 10 %, у которых всегда есть конкретная причина. Я не зря сказал артериальная гипертензия, а не гипертоническая болезнь. Пока мы не исключили все остальные причины, мы говорим о регулярных подъемах давления как о синдроме, а не болезни. И лишь не выявив других предпосылок для повышения давления, назовем болезнь гипертонической и начнем лечение с помощью таблеток.
Несмотря на то что основной симптом одинаков, есть «зацепки», которые помогут диагносту. Так, если банальная гипертония развивается постепенно, то симптоматическая чаще появляется внезапно, давление достаточно быстро достигает высоких цифр, а препараты, снижающие давление, не так эффективны. Если в роду заболевшего не было случаев гипертонической болезни, это также заставляет задуматься. Ситуация, когда поначалу гипертония хорошо поддавалась лекарственному лечению, а затем вышла из-под контроля, также должна насторожить кардиолога. Еще одно важное отличие – возраст заболевших. Определив, что давление начинает подниматься у молодого человека, доктор должен назначить полноценное обследование, цель которого исключить симптоматическую природу гипертонии.
Стеноз почечной артерии – причиной чаще всего служит сужающая просвет артерии атеросклеротическая бляшка. При этом почка не получает достаточного количества крови, ей кажется, что это все из-за низкого давления. Страдающий орган повышает выработку АПФ (ангиотензин-превращающего фермента), который запускает систему повышения давления. Оно возрастает, а крови почке по-прежнему не хватает. Замкнутый круг, в котором заболевший мучается частыми подъемами давления, иногда превышающего 200 мм рт. ст. Подозревать вазоренальную гипертензию (так правильно называется это заболевание) следует при резком начале гипертонической болезни у людей до 30 лет или после 50 и устойчивости гипертонии к лечению несколькими гипотензивными препаратами. Основной метод диагностики – ультразвуковая доплерография почечных артерий, в неясных случаях может потребоваться проведение ангиографии. Установка стента в место сужения почечной артерии помогает быстро избавиться от гипертензии.
Паренхиматозные заболевания почек – хронический гломерулонефрит, диабетическая нефропатия. В этом случае установить диагноз проще – в анамнезе больного есть упоминание про перенесенный гломерулонефрит или наличие сахарного диабета, а такое рутинное исследование, как анализ мочи, покажет – с почками что-то не так. Расставить точки над i поможет УЗИ.
Феохромоцитома – достаточно редкая и чаще доброкачественная опухоль надпочечника, которая «ведет» себя совсем не по-доброму. Такая маленькая, что иногда с трудом удается обнаружить злодейку с помощью компьютерной томографии, но такая вредная – ее клетки обладают способностью вырабатывать адреналин. В результате человек периодически получает мощный выброс адреналина без видимых на то причин, зато сопровождающийся всеми характерными симптомами – нервным возбуждением, сердцебиением, повышением давления, покраснением лица и другими спутниками стрессовой ситуации. Хотя в этом есть свой плюс: благодаря яркой симптоматике диагноз устанавливают достаточно быстро. Основные помощники в поиске опухоли – УЗИ и компьютерная томография.
Первичный альдостеронизм – также связан с патологией надпочечников: аденомой или двусторонней гиперплазией. Повышение давления обычно вызвано избыточной выработкой альдостерона и задержкой воды в организме. Первичный альдостеронизм часто сопровождается специфическими симптомами: снижением уровня калия в сыворотке крови, мышечной слабостью, судорогами. Лучшие диагносты в данном случае – опыт врача, компьютерная и магнитно-резонансная томография.
Патология паращитовидных желез – чаще всего это одиночная аденома или гиперплазия всех четырех паращитовидных желез. Кроме гипертонии, для этого заболевания характерны повышение уровня кальция в сыворотке крови, слабость, быстрая утомляемость, мочекаменная болезнь. УЗИ паращитовидных желез и анализ крови на уровень кальция помогут не пропустить заболевание.
Лекарственная гипертензия – как ни странно, поговорка «одно лечим, другое калечим» иногда может пригодиться. Повышение артериального давления – побочный эффект целого ряда лекарственных препаратов. Среди них: кортикостероиды, симпатомиметики, нестероидные противовоспалительные средства (НПВС), циклоспорин и даже пероральные контрацептивы. Если четкая взаимосвязь установлена, стоит сменить препарат на аналог из другой группы или при необходимости продолжать лечение под «прикрытием» антигипертензивных препаратов.
Если другие причины исключены, врач начинает лекарственное лечение гипертонической болезни. Самое главное, что следует знать, – подобрать терапию за один раз невозможно. Обычно в начале назначается один препарат (чаще всего легкое мочегонное), а пациента просят в течение месяца вести дневник гипертоника, ежедневно записывая утренние и вечерние показатели. Если лечения недостаточно, на следующем приеме врач может увеличить дозировку или добавить второй препарат. Подбор терапии в течение 2–3 месяцев – абсолютно нормальный формат работы на амбулаторном этапе. Поэтому важно установить контакт с врачом, не пропускать визиты, грамотно и четко исполнять рекомендации.
К сожалению, именно самовольное изменение пациентом времени приема, дозировки или нерегулярный прием, по статистике, служат самой частой причиной неэффективного лечения. Спрашиваешь пациента:
– Принимаете лекарства?
– Конечно, доктор, как вы прописали.
– А в какое время, какие таблетки?
Молчание. Потом выясняется – «я пью только при повышении давления, а что зря травить организм, почки и так плохие». Хотя я объяснял, что почки стали плохие от давления, и «травить» их продолжают отнюдь не лекарства, а гипертония.
У кого-то из коллег я подслушал забавное выражение – «нарушение ППЛ» (правил приема лекарств) по аналогии с нарушениями ПДД водителями.
Грубые нарушения ППЛ
Первое ППЛ, которое многим соблюдать совсем не обязательно, – время приема. Современные препараты действуют длительно, и по окончании времени действия нужно обязательно принять следующую таблетку. Тогда эффект от препарата будет мягким и сбалансированным. Например, в 8 часов и в 20 часов. А второй препарат в 10 и 22. На практике выясняется, что утром и вечером может оказаться в полдень и 18 или в 6 утра и перед сном. Мало того, очень часто оба препарата начинают принимать одновременно. Эффект лекарств суммируется, клиенту плохо.
Второе по частоте нарушение ППЛ – самопроизвольное изменение дозы препарата. Все эти «я сегодня себя хорошо чувствую, и давление в норме», «я прочитал, что такая дозировка смертельно опасна» приносят лишь сбой в процессе лечения со всеми вытекающими последствиями. Например, развитием гипертонического криза. Если появилось сомнение в правильности подобранной дозировки, добро пожаловать на прием!
Не реже встречается и грубейшее нарушение ППЛ – самостоятельное прекращение приема того или иного препарата. «Я уже достаточно долго пью это лекарство, не пить же мне его всю жизнь». И это несмотря на длительную беседу перед выпиской на тему «Гипертоник – это, к сожалению, навсегда». Если бы наше здоровье было инспектором ГИБДД, за самостоятельную отмену терапии гипертонической болезни отбирали бы права.
В чем же причина такой неорганизованности пациентов? Возможно, это привычка не уделять своему здоровью должного внимания, русский авось, а может, что-то еще, так сильно мешающее нам быть в порядке. Как врач могу сказать только одно – задача людей в белых халатах и родственников болящих ненавязчиво помочь им в четком исполнении рекомендаций. Есть удобные пластиковые котейнеры со своей ячейкой для каждой таблетки, есть «таблеточные напоминалки» на мобильных телефонах и дневники приема лекарств для ноутбука и планшета. Все это должно помочь подтянуть безрадостную статистику нарушений ППЛ и укрепить здоровье нарушителей.
Что делать, если по причине нарушения ППЛ у человека, который еще не знает о своей гипертонии, внезапно поднялось давление? Мало того, поднялось до невиданных раньше высоких цифр, например, 170/100 мм рт. ст. Такое повышение может сопровождаться жалобами на тошноту, рвоту, сильные головные боли, мелькание мушек перед глазами и даже появление дрожи – это дебют гипертонического криза, совершенно точно нужно вызывать «Скорую». Если симптомов нет, можно обратиться в поликлинику к дежурному терапевту или же принять лекарства, которые врач назначал ранее. Главный постулат – не стоит пытаться быстро нормализовать давление! Его резкое снижение может вызвать недостаток кровоснабжения мозга. В лучшем случае это проявится кратковременной потерей сознания, которая может закончиться и не так безобидно, если упавший получит травму лица или сотрясение мозга. В худшем – разовьется ишемический инсульт. Особенно если мозговой кровоток и так ухудшен либо в результате сужения просвета сонных артерий атеросклеротическими бляшками, либо в результате развития патологической извитости сонных артерий, которая часто встречается после шестидесяти.
Резкое снижение артериального давления может спровоцировать не только инсульт, но и инфаркт миокарда. Причиной этого в большинстве случаев будут все те же атеросклеротические бляшки, на этот раз в сосудах сердца.
Не следует принимать коктейль из препаратов, даже если они назначались ранее, правильно будет начать с одного лекарства, желательно, чтобы это был препарат короткого действия, работающий ограниченное время. Если через полчаса давление упало на 20 мм рт. ст., эффект хороший, и можно принять еще одну такую же таблетку, но не больше. Если нет, попробовать препарат из другой группы и после этого подождать уже час. Если не помогает, лучше не экспериментировать и вызвать «Скорую». По стандартам терапии гипертонического криза, снижение систолического давления на 25 % от изначально повышенного является максимально необходимым эффектом для начальной терапии. А достигнуть целевых значений рекомендуется лишь в течение 48 часов. Снижать давление на большие цифры в первые часы от начала криза не требуется, достаточно зафиксировать успех поддерживающей терапией и затем, через несколько часов, начать плавно повышать дозы лекарств.

