Заболевания органов пищеварительной системы
ГАСТРИТ
Гастрит – воспалительное поражение слизистой оболочки желудка, протекающее с изменением ее структуры и нарушением функций желудка.
Различают два вида гастрита:
• острый гастрит;
• хронический гастрит.
Осложнения: кровотечение в области эрозий, нарушение эвакуации желудочного содержимого, обезвоживание, абсцесс печени, перитонит, сепсис.
Восемь случаев заболеваний пищеварительной системы из 10 являются гастритом.
Острый гастрит
Острый гастрит – это острое воспаление слизистой оболочки желудка, вызванное разовым воздействием сильных раздражителей.
В зависимости от глубины и тяжести поражения желудка различают три формы острого гастрита:
• простой (катаральный) гастрит;
• токсико-химический (коррозийный) гастрит;
• флегмонозный (гнойный) гастрит.
Факторы риска, приводящие к развитию острого гастрита:
• хеликобактерная инфекция – наиболее частая причина возникновения острого гастрита;
• другие бактериальные инфекции (H. heilmanii, стрептококки, стафилококки, Proteus species, Clostridium species, Escherichia coli);
• цитомегаловирусная инфекция;
• грибковая инфекция: кандидоз, гистоплазмоз, фикомикоз;
• паразитарные инфекции;
• воздействие лекарственных средств и других химических веществ: нестероидных противовоспалительных препаратов (ацетилсалициловая кислота, ибупрофен, напроксен), антибиотиков, сульфаниламидов, глюкокортикоидных гормонов (преднизолон, метипред);
• злоупотребление алкоголем;
• острый стресс;
• пищевая аллергия;
• пищевое отравление;
• употребление (случайно или намеренно) кислот, щелочей и других токсических веществ;
• заброс желчи из двенадцатиперстной кишки в желудок;
• ишемия.
Какие симптомы говорят об остром гастрите?
На острый гастрит указывают сильные жгучие боли в области желудка, отрыжка, тяжесть в желудке, тошнота, рвота, слабость, головокружение. У некоторых больных возникает рвота содержимым бурого цвета или с примесью крови.
К какому специалисту обращаться?
Лечением острого гастрита занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация в эпигастральной области.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• анализ кала на скрытую кровь;
• копрограмма;
• бактериологический посев кала.
• Инструментальная диагностика:
• эндоскопия и гистологические исследования биоптатов, полученных при эндоскопии;
• рентгенография желудка с бариевой взвесью;
• компьютерная томография и обзорная рентгенография органов брюшной полости;
• дыхательный тест на хеликобактер.
Какое лечение необходимо при остром гастрите?
Основное. В первую очередь необходимо устранить причину, вызвавшую острый гастрит: табак, алкоголь, раздражающие лекарственные препараты. При острых гастритах специфической этиологии проводится соответствующее лечение – антихеликобактерная, противогрибковая, противотуберкулезная терапия.
В первые 12–24 часа показано голодание, затем назначается щадящая диета. При пищевых или химических отравлениях производится промывание желудка.
Лечение острого флегмонозного гастрита проводится хирургическим путем: в этом случае может быть показана гастротомия, резекция желудка или гастроэктомия.
Дополнительное. Помогают облегчить течение острого гастрита и ускорить заболевание:
• энтеросорбенты: гидролизный лигнин, активированный уголь и т. п.;
• спазмолитики при сильной боли;
• антибиотики;
• блокаторы H2-гистаминовых рецепторов – для снижения продукции соляной кислоты;
• антацидные препараты;
• гастропротекторы.
Что можете сделать вы?
Диета. После улучшения состояния необходимо придерживаться специальной щадящей диеты как минимум 3 месяца. Пища должна употребляться в отварном виде или приготовленная на пару.
Хронический гастрит
Хронический гастрит – длительно текущее рецидивирующее воспалительное поражение слизистой оболочки желудка, протекающее с изменением ее структуры и нарушением функций желудка.
Хронический гастрит подразделяется на виды:
• с повышенной кислотностью;
• с пониженной кислотностью;
• с нормальной кислотностью.
В зависимости от вида раздражителей, вызывающих заболевание, выделяют несколько типов хронического гастрита:
• тип A (аутоиммунный) – фундальный гастрит. Воспаление вызвано аутоиммунной реакцией на антитела к клеткам желудка;
• тип B (бактериальный) – антральный гастрит. Воспаление вызвано бактериями Helicobacter pylori. Этот тип гастрита составляет до 90 % всех случаев хронического гастрита;
• тип С (химический) – развивается вследствие заброса желчи и лизолецитина в желудок при дуоденогастральном рефлюксе или в результате приема некоторых классов лекарств.
Осложнения: гастрит повреждает слизистую желудка, что, при отсутствии правильного лечения, может привести к возникновению язвенной болезни, кровотечениям и даже перерождению заболевания в рак желудка. При гастрите с пониженной кислотностью нарушается усвоение витамина В12, что ведет к развитию В12-зависимой анемии. К опасным осложнениям относятся язвенная болезнь, аденокарцинома желудка.
Факторы риска, приводящие к развитию острого гастрита:
• нарушения режима питания;
• курение и алкоголизм;
• длительный прием лекарственных препаратов;
• хронический стресс;
• дуоденогастральный рефлюкс;
• хронические инфекционные заболевания;
• нарушения обмена веществ.
Какие симптомы говорят об остром гастрите?
О наличии хронического гастрита могут говорить тяжесть и чувство давления, полноты в подложечной области, появляющиеся или усиливающиеся во время еды или вскоре после еды, отрыжка, тошнота, неприятный привкус во рту, изжога, вздутие живота и расстройство стула.
К какому специалисту обращаться?
При ощущении симптомов хронического гастрита необходимо обратиться к врачу-гастроэнтерологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация в эпигастральной области.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• определение уровней пепсиногена I и пепсиногена II и их соотношения в сыворотке крови;
• определение уровня гастрина в сыворотке крови;
• определение уровня витамина B12 в сыворотке крови;
• общий анализ мочи;
• анализ кала на скрытую кровь;
• определение антител к Helicobacter pylori;
• бактериологический посев кала.
Инструментальная диагностика:
• эзофагогастродуоденоскопия с прицельной биопсией;
• УЗИ печени, желчных путей, поджелудочной железы;
• внутрижелудочная рН-метрия;
• электрогастроэнтерография;
• дыхательный тест на хелиобактер;
• манометрия верхних отделов желудочно-кишечного тракта.
Какое лечение необходимо при остром гастрите?
Основное. В лечении хронического гастрита используют:
• препараты, снижающие секрецию соляной кислоты;
• антацидные препараты для купирования изжоги;
• противоязвенные препараты;
• антибактериальные препараты.
Дополнительное. Препараты для защиты слизистой оболочки желудка, ферментные препараты, антибиотики.
Физиотерапия: бальнеотерапия: гальванизация области желудка, электрофорез лекарственных веществ (платифиллин, папаверин), ультрафиолетовое облучение, СМТ-терапия, КВЧ-терапия.
Санаторно-курортное лечение: Боржоми, Ессентуки, Железноводск, Арсан-Капал, Арзни, Арчман, Аяк-Калкан, Березовские минеральные воды, Бирштонас, Горячий Ключ, Горячинск, Дарасун, Джабал-Абад, Джермук, Друскининкай, Джава, Ижевские минеральные воды, Исти-Су, Иссык-Ата, Кашин, Кисловодск, Краинка, Красноусольск, Липецк, Мардакян, Медвежья, Моршин, Миргород, Нальчик, Одесса, Поляна, Пятигорск, Серноводск-Кавказский, Старая Русса, Саирме, Талая, Трускавец, Ташкентские минеральные воды, Усть-Качка, Учум, Феодосия, Хилово, Чартак, Юматово, Шиванда, Шира, Шамбары, Шмаковка, Ямаровка, Анапа, Бирштонас, Евпатория, Ейск, Карачи, Кемери, Куяльник, Лиепая, Молтаево, Муялды, Нафталан, Пярну, Садгород, Саки, Славянск.
Что можете сделать вы?
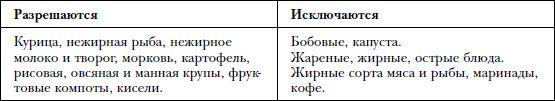
Диета. Для успешного лечения хронического гастрита необходимо весь период придерживаться специальной диеты.
Основную долю рациона должны составлять продукты, являющиеся слабыми возбудителями секреции: творог, молоко, омлет, отварное нежирное мясо и рыба, картофельное пюре, супы-пюре, манная и рисовая каша, пюре из сладких фруктов, подсушенный хлеб, негазированные щелочные воды.
Следует исключить из рациона продукты, способствующие механическому раздражению слизистой оболочки желудка: продукты, богатые грубой растительной клетчаткой (редька, репа, фасоль, незрелые фрукты, крыжовник, виноград, изюм, смородина, финики, хлеб из муки грубого помола), а также хрящи и жилистое мясо.
При гастрите с повышенной кислотностью исключите из рациона кислые продукты: кефир, клюкву, цитрусовые, квашеную капусту. При гастрите с пониженной кислотностью, наоборот, стоит включить эти продукты в рацион.
ВАЖНО!
Слишком горячая и холодная пища раздражает желудок. Откажитесь от употребления мороженого, напитков со льдом, также очень горячих напитков и супов.
Рекомендуется дробный прием пищи, по 5–6 раз в сутки, поскольку большой объем вводимой за один прием пищи способствует механическому раздражению слизистой оболочки желудка. Необходимо выработать и строго соблюдать режим питания – есть надо в определенные часы.
Физическая активность. Активные занятия физкультурой повышают выработку соляной кислоты и ферментов. С другой стороны, при выполнении определенных физических упражнений (общеразвивающие и дыхательные упражнения, упражнения на расслабление) в медленном темпе, при монотонном характере движений, повышенная секреторная активность желудка снижается. Мышцы брюшного пресса при этом стараются не вовлекать.
Полезно выполнять массаж живота: круговые поглаживания по часовой стрелке.
ПАНКРЕАТИТ
Панкреатит – воспаление поджелудочной железы.
При панкреатите ферменты, выделяемые поджелудочной железой, не могут попасть в двенадцатиперстную кишку и начинают процесс переваривания в самой поджелудочной железе.
По характеру течения различают:
• острый панкреатит;
• острый рецидивирующий панкреатит;
• хронический панкреатит;
• обострение хронического панкреатита.
По характеру поражения железы выделяют следующие формы панкреатита:
• отечная форма – без образования островков некроза;
• деструктивная форма – с участками некроза тканей поджелудочной железы:
– мелкоочаговый панкреонекроз;
– среднеочаговый панкреонекроз;
– крупноочаговый панкреонекроз;
– тотально-субтотальный панкреонекроз.
Острый панкреатит
Острый панкреатит – это стремительно развивающееся воспаление поджелудочной железы.
Выделяют две стадии острого панкреатита:
Легкий острый панкреатит, протекающий с минимальной дисфункцией органов и быстрым выздоровлением.
Тяжелый (деструктивный) острый панкреатит, протекающий с нарушением функций органов и местными осложнениями (острые скопления жидкости, панкреатический некроз, острая ложная киста, панкреатический абсцесс).
Осложнения: кишечная непроходимость, кровотечения, перитонит, септический шок.
Факторы риска, приводящие к развитию панкреатита:
• злоупотребление алкоголем – 50 % случаев;
• желчнокаменная болезнь – 20 % случаев;
• травма живота;
• длительный прием некоторых лекарственных средств;
• заболевания двенадцатиперстной кишки;
• инфекционные заболевания;
• наследственность;
• длительный контакт с инсектицидами, химическими удобрениями.
Какие симптомы говорят об остром панкреатите?
Явными признаками острого панкреатита является сильная нарастающая боль в подложечной области, частая мучительная рвота, диарея и вздутие живота. Боли уменьшаются при положении лежа на животе. Могут появляться синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком.
К какому специалисту обращаться?
Необходимо обратиться к врачу-гастроэнтерологу. Но при сильных болях и неукротимой рвоте следует обратиться в службу срочной медицинской помощи.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация живота;
• измерение АД;
• выслушивание живота с помощью стетоскопа;
• осмотр языка, кожных покровов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• определение содержания холестерина и триглицеридов.
Инструментальная диагностика:
• ультразвуковое исследование органов брюшной полости;
• гастроскопия;
• рентгенография;
• компьютерная или магнитно-резонансная томография;
• электрокардиография;
• ангиография поджелудочной железы;
• эндоскопическая ультрасонография;
• пункционная биопсия под контролем КТ;
• лапароскопическое исследование.
Какое лечение необходимо при остром панкреатите?
Общее. Голодание в течение 2–4 дней является обязательной рекомендацией при остром панкреатите. Показан холод на живот. В некоторых случаях устанавливают назогастральный зонд для вывода желудочного содержимого. Медикаментозное лечение острого панкреатита включает в себя:
• спазмолитики для облегчения боли;
• препараты, снижающие секрецию ферментов поджелудочной железы;
• плазмаферез для детоксикации организма;
• антибиотики.
В тяжелых случаях необходимо хирургическое вмешательство:
• установка дренажей и проведение перитонеального лаважа-диализа – позволяет быстро вывести токсины и тем самым уменьшить токсические влияния на печень, почки, сердце, легкие и другие органы и ткани;
• резекция поджелудочной железы;
• операция Лоусона.
Дополнительное. При наличии симптомов назначают противорвотные препараты, при падении уровня гемоглобина требуется переливание крови.
Физиотерапия: электрофорез новокаина, папаверина или дротаверина на область проекции поджелудочной железы, диадинамические токи на область левого подреберья, ультразвуковое воздействие на поджелудочную железу, низкочастотное переменное магнитное поле, грязелечение, бальнеотерапия: питье теплых гидрокарбонатно-натриевых вод.
Что можете сделать вы?
Важно понимать, что острый панкреатит склонен к рецидивам, а дальнейшие обострения будут еще больше разрушать поджелудочную железу – незаменимый орган в нашем организме. Поэтому период реабилитации очень важен. Не нарушайте предписания врача!
Диета. На протяжении 2–3 месяцев необходимо придерживаться диеты с повышенным содержанием белка и пониженным содержанием жиров и углеводов. Рекомендуется пища, приготовленная на пару, отварная. Температура пищи не должна быть слишком горячей или холодной. Лучше избегать продуктов, содержащих грубую структуру. Рекомендуется употреблять продукты в протертом виде.
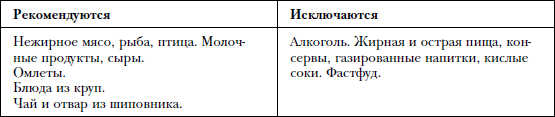
Прием пищи должен быть 5–6 раз в день малыми порциями. Выработайте пищевой режим – приемы пищи должны быть каждый день в одно и то же время.
Хронический панкреатит
Хронический панкреатит – постоянное воспаление поджелудочной железы, приводящее к изменениям ее структуры.
Хронический панкреатит подразделяют на:
• первичный – самостоятельное заболевание;
• посттравматический, возникший на почве травмы;
• вторичный, являющийся осложнением другого заболевания.
По характеру изменений поджелудочной железы выделяют три основных типа хронического панкреатита:
• хронический кальцифицирующий панкреатит – с образованием пробок, богатых белком и кальцием;
• хронический обструктивный панкреатит;
• хронический паренхиматозно-фиброзный (воспалительный) панкреатит.
Осложнения: подпеченочная желтуха, эрозивные эзофагиты, хроническая дуоденальная непроходимость, панкреатический асцит, рак поджелудочной железы, перитонит, сепсис.
Факторы риска, приводящие к развитию хронического панкреатита:
• злоупотребление алкоголем;
• желчнокаменная болезнь;
• цирроз печени;
• злоупотребление жирной, жареной пищей;
• вирусные заболевания;
• эндоскопические операции;
• травмы живота;
• длительный прием некоторых видов лекарств;
• курение.
Какие симптомы говорят о хроническом панкреатите?
Самые распространенные признаки хронического панкреатита – периодические приступы боли в подложечной области или левом подреберье и потеря веса. Иногда боли отдают в спину. Чаще всего боли возникают после обильного приема пищи.
В 20 % случаев хронический панкреатит протекает без болевых ощущений.
При хроническом панкреатите под кожей живота часто образуются так называемые «кровавые слезки» – выпуклые образования диаметром 1–3 мм багровой окраски.
К какому специалисту обращаться?
Лечением хронического панкреатита занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация живота;
• осмотр языка, кожных покровов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• копрограмма;
• секретин-панкреозиминовый тест;
• ЛУНДТ-тест;
• бентираминовый тест;
• тест с фекальной эластазой-1;
• тест на толерантность к глюкозе.
Инструментальная диагностика:
• ультразвуковое исследование органов брюшной полости;
• рентгенография органов брюшной полости;
• гастроскопия;
• С-дыхательные тесты;
• компьютерная или магнитно-резонансная томография поджелудочной железы;
• эндоскопическая ретроградная панкреатохолангиография;
• эндоскопическая ультрасонография;
• ангиография поджелудочной железы.
Какое лечение необходимо при хроническом панкреатите?
Основное. Лечение хронического панкреатита зависит от фазы заболевания.
При обострениях панкреатита назначают:
• спазмолитики для купирования боли;
• близкофокусную лучевую терапию – при стойком болевом синдроме;
• антациды;
• антисекреторные препараты;
• ферментные препараты;
• антибиотики;
• психотропные средства – при возникновении нервно-психических расстройств.
В период тихого течения заболевания применяют:
• ферментные препараты;
• антисекреторные препараты;
• инсулинотерапию – при эндокринной недостаточности поджелудочной железы.
При ухудшении состояния больного в тяжелых случаях хронического панкреатита появляется необходимость хирургического лечения. Показаниями к проведению операции являются:
• формирующаяся псевдокиста;
• непроходимость протока поджелудочной железы;
• сомнения в правильности диагноза – для исключения рака поджелудочной железы;
• свищ поджелудочной железы;
• сильная боль, не устраняемая даже наркотическими анальгетиками.
Физиотерапия: электрофорез с новокаином, ультразвуковая терапия, СМТ-терапия, диадинамические токи на область левого подреберья, бальнеотерапия: питье теплых гидрокарбонатно-кальциевых и магниевых вод, углекислые, хлоридные натриевые, радоновые, хвойные ванны, грязевые аппликации, гальваногрязевые процедуры.
Санаторно-курортное лечение: Ессентуки, Боржоми, Железноводск, Трускавец, Нарзан, Джериук, Кармадон, Моршин, Пятигорск, санатории Белоруссии.
Что можете сделать вы?
При диагнозе «хронический панкреатит» для успешного лечения необходимы изменения в образе жизни: отказ от алкоголя и курения, соблюдение диеты, регулярный прием назначенных медикаментов.
Диета. Рацион должен быть богат продуктами, содержащими много белка. Количество жира и углеводов должно быть снижено.

Прием пищи должен быть 5–6 раз в день малыми порциями. Выработайте пищевой режим – ешьте каждый день в одно и то же время. Калорийность рациона не должна превышать 3000 ккал.
Физическая активность. Ежедневно совершайте пешие прогулки. Утром полезно выполнять наклоны и повороты туловища для улучшения кровообращения в области поджелудочной железы.
Также полезны занятия дыхательной гимнастикой:
Сделайте выдох, задержите дыхание. Плавно втяните живот на три секунды. Сделайте вдох и расслабьте мышцы живота.
Лежа на спине, медленно вдохните воздух через нос, выпятив живот. Задержите дыхание на три секунды. Затем расслабьте мышцы брюшного пресса.
Дуоденит
Дуоденит – воспалительное заболевание слизистой оболочки двенадцатиперстной кишки.
Дуоденит имеет следующую классификацию:
• Острый дуоденит:
– острый катаральный дуоденит;
– острый эрозивно-язвенный дуоденит;
– острый флегмонозный дуоденит.
• Хронический дуоденит:
– первичный хронический дуоденит;
– вторичный хронический дуоденит.
По локализации поражения различают:
• хронический дуоденит, преимущественно бульбит, ацидопептического генеза;
• хронический дуоденит, сочетающийся с атрофическим гастритом или энтеритом;
• хронический дуоденит, развившийся на фоне дуоденостаза;
• локальный дуоденит – папиллит, околососочковый дивертикулит.
По эндоскопической картине различают:
• поверхностный хронический дуоденит;
• атрофический хронический дуоденит;
• интерстициальный хронический дуоденит;
• эрозивно-язвенный хронический дуоденит.
Осложнения: дуоденальная гормональная недостаточность, кишечные кровотечения, перфорация стенки кишечника, острый панкреатит.
Факторы риска, приводящие к развитию дуоденита:
• нерегулярное питание;
• острая, жареная, кислая и слишком горячая пища;
• злоупотребление алкоголем и кофе;
• пищевая аллергия;
• пищевое отравление;
• стрессы, заболевания нервной системы;
• инфицирование Helicobacter pylori;
• заболевания органов пищеварения;
• паразитарные заболевания;
• уремия;
• токсическое воздействие.
Какие симптомы говорят о дуодените?
При остром дуодените появляется разлитая боль в верхней части живота, тошнота, рвота, боль при нажатии на живот. Характерна общая слабость, быстрая утомляемость, повышение температуры тела.
Хронический дуоденит проявляется тошнотой, рвотой, изжогой, отрыжкой с кислым послевкусием, запорами, быстрой утомляемостью. При хроническом дуодените боль приобретает тупой, ноющий характер в правом подреберье. Характерно уменьшение болезненных ощущений при повороте на левый бок, коленно-локтевом положении, положении на корточках.
У женщин, детей до 12 лет и мужчин старше 45 лет хронический дуоденит может протекать без болевого синдрома или со слабовыраженными симптомами.
К какому специалисту обращаться?
Лечением острого дуоденита занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация в эпигастральной области.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• анализ кала на скрытую кровь;
• копрограмма;
• бактериологический посев кала.
Инструментальная диагностика:
• ультразвуковое исследование;
• рентгенография желудка и двенадцатиперстной кишки;
• фиброгастродуоденоскопия с биопсией;
• рН-метрия;
• антродуоденальная манометрия – исследование давления в желудке, двенадцатиперстной и тощей кишках;
• импедансометрия пищевода;
• дыхательный тест на хеликобактер.
Какое лечение необходимо при дуодените?
Основное. Лечение зависит от формы протекания заболевания.
Острый дуоденит. При катаральном и эрозивно-язвенном дуодените на 1–2 дня назначают голодание и постельный режим, промывают желудок раствором марганцовки, применяют антациды и спазмолитические препараты.
При флегмонозном дуодените лечение проводят антибиотиками и хирургическими методами.
Хронический дуоденит:
• антипаразитарные препараты – при лямблиозе и гельминтозе;
• антибиотики – при хеликобактерной инфекции;
• препараты, снижающие секрецию соляной кислоты;
• антациды;
• обволакивающие препараты;
• ферментные препараты;
• желчегонные препараты;
• дуоденальное зондирование с промыванием двенадцатиперстной кишки.
Хирургическое лечение назначается только в тяжелых случаях.
Физиотерапия: электрофорез новокаина и платифиллина, СМТ-терапия, парафиновые аппликации, диатермия, хвойные, кислородные и жемчужные ванны, питье гидрокарбонатно-натриевых минеральных вод.
Санаторно-курортное лечение: Дорохово, Друскининкай, Боржоми, Ессентуки, Железноводск, Джермук, Ижевские минеральные воды, Кашин, Кисловодск, Красноусольск, Липецк, Моршин, Нальчик, Одесса, Пятигорск, Серноводск-Кавказский, Старая Русса, Трускавец, Анапа, Евпатория, Куяльник, Саки.
Что можете сделать вы?
Диета. Рекомендуется дробное питание 4–5 раз в день. Пища употребляется только в теплом виде. Готовить пищу нужно на пару или отваривать.
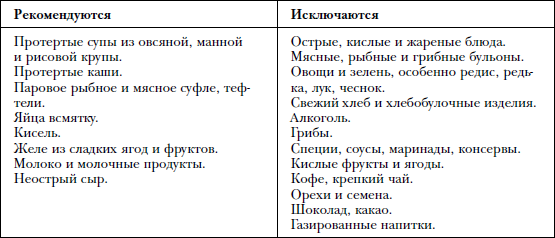
Физическая активность. При дуодените рекомендуются умеренные физические нагрузки – пешие прогулки, плавание.
Вне обострений выполняйте утреннюю зарядку в медленном темпе. Включите в нее упражнения на мышцы брюшного пресса, дыхательную гимнастику.
Язвенная болезнь
Язвенная болезнь – хроническое заболевание, ведущим проявлением которого является образование язв в желудке и/или двенадцатиперстной кишке.
Язвенная болезнь бывает острая и хроническая.
Существует несколько стадий течения язвенной болезни:
• свежая язва;
• начало эпителизации язвенного дефекта;
• заживление язвенного дефекта слизистой оболочки при сохранившемся дуодените;
• клинико-эндоскопическая ремиссия.
Существует следующая классификация язвенной болезни:
• язвенная болезнь желудка;
• язвенная болезнь двенадцатиперстной кишки;
• язвенная болезнь неуточненной этиологии;
• пептическая гастроюнальная язва после резекции желудка.
Осложнения: кровотечение, перфорация язвы, стеноз выходного отдела желудка, перитонит, перерастание язвы в злокачественное новообразование.
Мужчины в 4 раза чаще страдают от язвенной болезни, чем женщины.
Факторы риска, приводящие к развитию язвенной болезни:
• инфекция Helicobacter pylory;
• частые стрессы, депрессия;
• прием нестероидных противовоспалительных препаратов;
• беспорядочный режим и характер питания;
• злоупотребление острой и жареной пищей;
• гастрит с повышенной секрецией;
• сахарный диабет;
• курение;
• злоупотребление алкоголем;
• наследственность.
Какие симптомы говорят о язвенной болезни?
Язвенная болезнь проявляется сильными болями в верхней части живота, возникающими через 3–4 часа после еды. Боли могут отдавать под лопатку, в поясницу, грудную клетку. Также боли часто возникают натощак и в ночное время. Для язвенной болезни характерны изжога, кислая отрыжка, рвота без предшествующей тошноты, частые запоры, изменения аппетита.
К какому специалисту обращаться?
Лечением язвенной болезни занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация живота.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• копрограмма;
• анализ кала на скрытую кровь;
• биохимический анализ крови;
• ПЦР-диагностика хеликобактер.
Инструментальная диагностика:
• дыхательный тест на хеликобактер;
• суточная рН-метрия;
• эндоскопическое исследование желудка и двенадцатиперстной кишки с исследованием полученных биоптатов;
• рентгенологическое исследование органов брюшной полости;
• гастродуоденоскопия.
Какое лечение необходимо при язвенной болезни?
Основное. В первую очередь, при выявлении Helicobacter pylori, лечение направлено на уничтожение этого возбудителя язвенной болезни. Для этого используются:
• антибиотики различных групп;
• производные 5-нитроимидазола: метронидазол и тинидазол;
• фуразолидон;
• средства, регулирующие моторику ЖКТ, – метоклопрамид, домперидон.
Дополнительное. В лечении язвенной болезни применяются следующие лекарственные средства:
• антациды;
• антисекреторные противоязвенные средства;
• гастропротекторные средства;
• ферментные препараты.
Физиотерапия: гальванизация и лекарственный электрофорез на область живота, ДМВ-терапия, СМВ-терапия, магнитотерапия, индуктотермия, амплипульстерапия, микроволновая терапия, УВЧ-терапия, электрофорез, гипербарическая оксигенация, иглорефлексотерапия, электросонтерапия, аппликация озокерита, торфяной грязи, парафиновые аппликации.
Санаторно-курортное лечение: Боржоми, Ессентуки, Железноводск, Джермук, Друскининкай, Кисловодск, Пятигорск, Березовские минеральные воды, Трускавец, Саки.
Что можете сделать вы?
Откажитесь от курения и употребления алкоголя.
Диета. Питание должно быть частым, 4–6 раз в сутки, небольшими порциями. Из рациона стоит убрать раздражающую желудок пищу: мясные и рыбные бульоны, консервы, копчености, маринады и соленья, мягкий белый хлеб, газированные воды, кофе.
ВАЖНО!
В период рубцевания язвы противопоказаны упражнения, вовлекающие в работу мышцы брюшного пресса.
Физическая активность. Развитие язвенной болезни часто провоцируют стрессы и депрессии, а физические нагрузки помогают бороться с негативным влиянием этих факторов. Поэтому в фазе ремиссии физические упражнения будут очень полезны.
Рекомендуется плавание, пешие прогулки, ходьба на лыжах, спортивные игры.
Гастроэзофагеальная рефлюксная болезнь
• Гастроэзофагеальная рефлюксная болезнь – хроническое рецидивирующее заболевание, обусловленное спонтанным, регулярно повторяющимся забросом в пищевод содержимого желудка или двенадцатиперстной кишки, приводящая к поражению нижнего отдела пищевода.
• Гастроэзофагеальная рефлюксная болезнь подразделяется на два типа:
• Гастроэзофагеальная рефлюксная болезнь с эзофагитом – выявляется при эндоскопическом исследовании.
• Гастроэзофагеальная рефлюксная болезнь без эзофагита – не выявляется при эндоскопическом исследовании.
Осложнения: сужение пищевода, эрозии и язвы пищевода, сопровождающиеся кровотечением, аденокарцинома пищевода.
Факторы риска, приводящие к развитию гастроэзофагеальной рефлюксной болезни:
• частое употребление жирной пищи, алкоголя, кофе, газированных напитков;
• избыточный вес;
• прием некоторых лекарственных препаратов (нитраты, антидепрессанты, бета-адреноблокаторы, гормоны, блокаторы кальциевых каналов, антихолинергические средства);
• грыжа пищеводного отверстия диафрагмы;
• беременность.
Какие симптомы говорят о гастроэзофагеальной рефлюксной болезни?
Типичными симптомами гастроэзофагеальной рефлюксной болезни являются: изжога, кислая отрыжка, которые чаще возникают после еды, при наклоне туловища вперед или в ночное время. Также гастроэзофагеальной рефлюксной болезни сопутствуют тошнота, рвота, плохой запах изо рта, избыточное слюноотделение во время сна, загрудинная боль, которая отдает в межлопаточную область, шею, нижнюю челюсть, левую половину грудной клетки.
ВАЖНО!
Вероятность наличия гастроэзофагеальной рефлюксной болезни высока при возникновении изжоги не менее двух раз в неделю.
К какому специалисту обращаться?
Лечением гастроэзофагеальной рефлюксной болезни занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
• Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• определение уровня железа сыворотки крови;
• анализ кала на скрытую кровь;
• тест Бернштейна;
• щелочной тест;
• рабепразоловый тест.
Инструментальная диагностика:
• суточное мониторирование рН в нижней трети пищевода;
• рентгенологическое исследование пищевода;
• эндоскопическое исследование пищевода;
• манометрическое исследование пищеводных сфинктеров;
• сцинтиграфия пищевода;
• импедансометрия пищевода;
• компьютерная томография органов желудочно-кишечного тракта.
Какое лечение необходимо при гастроэзофагеальной рефлюксной болезни?
Основное. Лечение гастроэзофагеальной рефлюксной болезни помогает снять симптомы заболевания. С этой целью назначают:
• антациды и гастропротекторы, которые нейтрализуют действие соляной кислоты;
• Н2-блокаторы гистамина для снижения продукции соляной кислоты;
• ингибиторы протонной помпы – они эффективнее, чем блокаторы H2-гистаминовых рецепторов, и имеют меньше побочных эффектов;
• прокинетики – вещества, стимулирующие моторику желудочно-кишечного тракта.
Физиотерапия: интерференцтерапия, гальванизация, лекарственный электрофорез спазмолитиков, транскраниальная электроаналгезия, электросонтерапия, локальная криотерапия, низкоинтенсивная УВЧ-терапия, инфракрасная лазеротерапия, низкоинтенсивная ДМВ-терапия, низкочастотная магнитотерапия, гальванизация головного мозга и воротниковой области; бальнеотерапия: йодобромные, азотные и хвойные ванны, хлоридно-натриевые ванны, натриево-кальциевые минеральные воды.
Санаторно-курортное лечение: Кисловодск, Пятигорск, Ессентуки, Железноводск, санатории Ленинградской области, санатории Белоруссии.
Что можете сделать вы?
Диета. В питании при гастроэзофагеальной рефлюксной болезни придерживайтесь следующих правил:
• Последний прием пищи должен быть не позднее, чем за 2 часа до сна.
• Питание должно быть дробным: 3–4 раза в день, небольшими порциями.
• Исключите из рациона острую, горячую и очень холодную пищу.
• Не употребляйте газированные напитки.
• Уменьшите потребление жиров.
• Ограничьте или исключите употребление кофе, шоколада, зеленого лука и чеснока, томатов и цитрусовых.
• После еды не лежите в течение 2 часов.
• Откажитесь от курения и употребления алкоголя.
• Снизьте обычную калорийность своего рациона на 10–15 %, если вы страдаете от избыточного веса.
Бытовые правила:
• Приподнимите головной конец кровати на 15 см.
• Избегайте работы, связанной с наклонами, подъемом тяжестей.
• Избегайте нагрузок и физических упражнений на мышцы брюшного пресса.
• Не носите тугую одежду, пояса, ремни.
Дисбактериоз кишечника
Дисбактериоз кишечника – это нарушение соотношения между различными видами микроорганизмов в кишечнике.
Дисбактериоз кишечника по видам причин, вызвавших заболевание, подразделяют на:
• дисбактериоз у практически здоровых лиц;
• дисбактериоз, сопровождающий различные заболевания органов пищеварения;
• дисбактериоз при других заболеваниях;
• лекарственный дисбактериоз;
• стрессорный дисбактериоз.
Осложнения: аллергия, бронхиальная астма, атопический дерматит, гастрит, дуоденит, язвенная болезнь двенадцатиперстной кишки, кариес, желчнокаменная болезнь, снижение эффекта гормональной контрацепции.
Факторы риска, приводящие к развитию дисбактериоза кишечника:
• несбалансированное питание;
• возрастные изменения свойств микрофлоры;
• аллергические реакции;
• стресс;
• длительный прием некоторых лекарственных препаратов (антибиотики, гормоны, цитостатики);
• частые респираторно-вирусные инфекции;
• функциональные или воспалительные заболевания органов пищеварения;
• острые и хронические инфекции ЖКТ;
• урогенитальные инфекции;
• онкологические заболевания;
• иммунодефициты.
Какие симптомы говорят о дисбактериозе кишечника?
Основными симптомами дисбактериоза кишечника являются: отрыжка, вздутие живота, тошнота, рвота, снижение или отсутствие аппетита, металлический привкус во рту, запоры, диарея, чувство неполного опорожнения кишечника после дефекации. В некоторых случаях появляется тупая, ноющая или схваткообразная боль в животе.
Также о наличии дисбактериоза кишечника свидетельствуют трещины в уголках губ, сухость и зуд кожи, сыпь, слабость и быстрая утомляемость.
К какому специалисту обращаться?
Лечением дисбактериоза кишечника занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр кожных покровов, языка.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• посев кала на дисбактериоз;
• копрограмма;
• биохимическое исследование кала;
• газо-жидкостная хроматография фекалий;
• ПРЦ-диагностика;
• дыхательный водородный тест с глюкозой или лактулозой;
• дыхательный тест с С-14-гликохолатом, С-14-Д-ксилозой.
Инструментальная диагностика:
• гастроскопия.
Какое лечение необходимо при дисбактериозе кишечника?
Основное. Терапия дисбактериоза преследует две цели:
1. Подавление избыточной условно-патогенной микрофлоры, для чего используются:
• антибиотики;
• кишечные антисептики;
• бактериофаги – вирусы, способные проникать в бактериальную клетку, размножаться в ней и вызывать ее разрушение;
• пробиотики;
• растительные антисептики.
2. Восстановление микрофлоры кишечника путем имплантации живых бактерийных препаратов:
• пробиотики;
• пребиотики;
• симбиотики – комплексные препараты, включающие пре- и пробиотики.
ВАЖНО!
Пробиотики – это вещества, которые содержат культуры живых микробов, характерные для нормальной микрофлоры кишечника человека.
Пребиотики – это вещества, создающие среду для роста и размножения полезных бактерий.
Дополнительное. При дисбактериозе кишечника также может потребоваться симптоматическое лечение. В зависимости от возникшей проблемы назначают:
• спазмолитики;
• антидиарейные средства;
• слабительные средства;
• адсорбенты;
• полиферменты;
• иммуномодуляторы;
• антигистаминные препараты;
• препараты для коррекции метаболических расстройств;
• поливитамины;
• антиоксиданты;
• пеногасители.
Физиотерапия: кишечный лаваж.
Санаторно-курортное лечение: Пятигорск, Моршин.
Что можете сделать вы?
Диета. Диетотерапия является одним из главных компонентов лечения дисбактериоза кишечника. В рационе должны присутствовать:
• продукты, богатые пищевыми волокнами: отруби, гречневая, ячневая, овсяная крупы, миндаль, сухофрукты, зелень, водоросли;
• натуральные продукты, дополнительно обогащенные каким-либо функциональным ингредиентом или группой ингредиентов;
• кисломолочные продукты: йогурты, кефир, творог, мацони и т. п.
Из рациона следует исключить острые, копченые, маринованные продукты, лук, чеснок, жирное, жареное, алкоголь, продукты, вызывающие вздутие кишечника: бобовые, капуста.
Колит
Колит – воспалительное заболевание слизистой оболочки толстого кишечника.
По течению различают острый и хронический колит.
По причине возникновения различают колиты:
• язвенный;
• инфекционный;
• ишемический;
• токсический;
• радиационный.
По локализации различают колиты:
• панколит – поражаются все отделы толстой кишки;
• тифлит – воспаление слизистой оболочки слепой кишки;
• трансверзит – воспаление слизистой оболочки поперечной ободочной кишки;
• сигмоидит – воспаление слизистой оболочки сигмовидной кишки;
• проктит – воспаление слизистой оболочки прямой кишки.
Осложнения: острая токсическая дилатация толстой кишки, перфорация толстой кишки, гиповитаминоз, анемия, эндокринные расстройства, язвенный эзофагит, поражения языка и десен, поражение радужной оболочки глаза, конъюнктивит, блефарит, полиартрит, спондилит, толстокишечная непроходимость, перианальный абсцесс, анальные трещины, парапроктит, флегмона клетчатки параректального пространства, прямокишечные и ректовагинальные свищи.
Факторы риска, приводящие к развитию колита:
• инфекция: бактериальная, вирусная, грибковая, протозойная, паразитарная;
• прием лекарственных препаратов;
• интоксикация;
• неправильное питание;
• аллергические реакции;
• хронические заболевания органов пищеварения;
• удаление аппендицита;
• патологии нервной системы.
Какие симптомы говорят о колите?
При остром колите возникают резкие боли в животе, болезненные и частые позывы на дефекацию, урчание и вздутие живота, поносы или чередование поносов с запорами, стул может быть с кровью и слизью. Появляется общее недомогание, слабость, потеря аппетита. Иногда возникает тошнота и рвота.
При хроническом колите появляются ощущения переполненности желудка и тяжести в брюшной полости, чувство сдавливания, схваткообразные боли, которые сопровождаются позывами к дефекации, метеоризм и расстройства стула. Каловые массы зловонные, часто с примесью крови и слизи.
При язвенном колите к общим симптомам могут присоединиться ректальные кровотечения или кровянисто-гнойные выделения.
Хронический колит при длительном течении приводит к снижению веса, слабости и упадку сил, сухости кожи и слизистых, трещинам в углах губ, расстройствам зрения.
К какому специалисту обращаться?
Лечением колита занимается врач-гастроэнтеролог или врач-колопроктолог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области живота;
• пальцевое исследование;
• аноскопия.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• анализ кала на скрытую кровь;
• анализ кала на яйца гельминтов;
• копрограмма;
• коагулограмма;
• бактериологический посев кала.
• Инструментальная диагностика:
• ректороманоскопия или колоноскопия;
• рентгенография кишечника с барием;
• ирригоскопия – рентгенологическое исследование кишечника с предварительным его наполнением контрастным веществом;
• селективная брыжеечная ангиография.
Какое лечение необходимо при колите?
Основное. В зависимости от причины возникновения заболевания применяется следующее лечение острых и хронических колитов:
• антимикробные препараты – при инфекционных колитах;
• антипаразитарные препараты – при паразитарных колитах;
• сосудистые препараты: антиагреганты, тромболитики, спазмолитики – при ишемических колитах;
• солевые слабительные – при токсических колитах.
При хронических колитах применяются:
• спазмолитики;
• регуляторы кишечной моторики;
• антидиарейные средства;
• противовоспалительные средства;
• глюкокортикоидные гормоны.
Хирургическое лечение применяется лишь в крайних случаях: при тяжелой форме язвенного колита, прогрессирующей ишемии толстой кишки, гангренозном колите.
Дополнительное. Витамины С, В2, В6, В12, антибиотики широкого спектра действия, микроклизмы – ромашковые, таниновые, протарголовые, из взвеси висмута нитрата, с пелоидином, вяжущие и обволакивающие средства, седативные препараты, кишечные адсорбенты, иммуномодуляторы, пребиотики и пробиотики.
Физиотерапия: электрофорез, диадинамотерапия, индуктотермия, УВЧ-терапия, СМВ-терапия, ДМВ-терапия, амплипульстерапия, магнитотерапия, гальванический воротник, местное и общее ультрафиолетовое облучение, парафиновые аппликации области живота, сегментарный массаж, массаж живота, аппликации парафина и озокерита, грязелечение: аппликации грязи, электрофорез грязи; бальнеотерапия: питье хлоридно-натриевых вод, субаквальные ванны.
Санаторно-курортное лечение: Ессентуки, Железноводск, Боржоми, Арсан-Капал, Арзни, Арчман, Аяк-Калкан, Березовские минеральные воды, Бирштонас, Горячий Ключ, Горячинск, Дарасун, Джабал-Абад, Джермук, Друскининкай, Джава, Ижевские минеральные воды, Исти-Су, Иссык-Ата, Кашин, Кисловодск, Краинка, Красноусольск, Липецк, Мардакян, Медвежья, Моршин, Миргород, Нальчик, Одесса, Поляна, Пятигорск, Серноводск-Кавказский, Старая Русса, Саирме, Талая, Трускавец, Ташкентские минеральные воды, Усть-Качка, Учум, Феодосия, Хилово, Чартак, Юматово, Шиванда, Шира, Шамбары, Шмаковка, Ямаровка, Анапа, Бирштонас, Евпатория, Ейск, Карачи, Кемери, Куяльник, Лиепая, Молтаево, Муялды, Нафталан, Саки, Славянск.
Что можете сделать вы?
Диета. При колитах рекомендуется соблюдать диету по Певзнеру № 4а, б, в. Питаться необходимо 4–5 раз в сутки. Пища должна употребляться только в теплом виде.

Физическая активность. При хроническом колите полезны занятия физкультурой. Существуют специальные комплексы ЛФК и дыхательной гимнастики при этом заболевании. В зависимости от формы колитов необходимы разные упражнения, поэтому перед занятиями ЛФК обязательно проконсультируйтесь с лечащим врачом.
При запорах полезны плавание, ходьба, упражнения для мышц брюшного пресса.
Синдром раздраженного кишечника
Синдром раздраженного кишечника – это заболевание с различными формами функциональных нарушений моторики, всасывания и секреции преимущественно толстой кишки.
Под воздействием различных факторов происходит изменение чувствительности рецепторов в стенке кишечника, в связи с чем нарушается его работа.
В зависимости от ведущего симптома выделяются три варианта течения синдрома раздраженного кишечника:
• с преобладающими болями в животе и метеоризмом;
• с преобладающей диареей;
• с преобладающими запорами.
Осложнения: синдром раздраженного кишечника не имеет серьезных осложнений и не влияет на продолжительность жизни.
Факторы риска, приводящие к развитию синдрома раздраженного кишечника:
• стресс и депрессии;
• неврозы;
• нарушение привычного режима и характера питания;
• недостаток клетчатки в пище;
• малоподвижный образ жизни;
• гормональные нарушения;
• злоупотребление алкоголем.
Какие симптомы говорят о синдроме раздраженного кишечника?
Боли в животе, заметно уменьшающиеся или проходящие после дефекации, понос после еды, обычно по утрам и в первой половине дня, неудержимые позывы к опорожнению кишечника, чувство неполного опорожнения кишечника после дефекации, запоры, вздутия живота, слизь в стуле. Возникновение этих симптомов часто бывает на фоне стресса, нервного перенапряжения, волнения.
Заподозрить синдром раздраженного кишечника можно, если его основные симптомы: запоры, диарея или метеоризм – беспокоят вас, по крайней мере, 1 раз в 4 дня.
К какому специалисту обращаться?
Лечение синдрома раздраженного кишечника проводит врач-гастроэнтеролог. Одновременно требуется посещение врача-психотерапевта или врача-невролога.
ВАЖНО!
Перед постановкой диагноза синдром раздраженного кишечника требуется исключить другие, более серьезные заболевания органов пищеварения.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области живота.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови с обязательным определением электролитов и белкового спектра;
• трехкратное исследование кала на кишечную группу инфекций, глистов и паразитов;
• исследование кала на дисбактериоз;
• иммунограмма;
• анализ на гормоны щитовидной железы.
Инструментальная диагностика:
• УЗИ брюшной полости и малого таза;
• гастроскопия;
• ирригоскопия;
• ректороманоскопия;
• аноректальная манометрия;
• колоноскопия.
Какое лечение необходимо при синдроме раздраженного кишечника?
Основное. Лечение при синдроме раздраженного кишечника выбирается исходя из того, какие из симптомов чаще всего беспокоят больного. Используют:
• средства, блокирующие спазмы кишечника, – дицикломин или гоисциамин;
• антидепрессанты;
• противодиарейные препараты;
• блокаторы серотониновых рецепторов 3-го типа – уменьшают болевые ощущения в животе и чувство дискомфорта;
• активаторы серотониновых рецепторов 4-го типа (при склонности к запорам);
• активаторы гуанилатциклазы (при склонности к запорам);
• антибиотики.
Дополнительное. Проводится курс терапии у психотерапевта для устранения стрессовых факторов и нормализации эмоционального состояния.
Физиотерапия: иглорефлексотерапия, криомассаж живота, общий массаж и массаж шейно-воротниковой зоны, парафиновые, озокеритовые или грязевые аппликации на живот, прием теплых слабоминерализованных минеральных вод.
Санаторно-курортное лечение: Ессентуки, Пятигорск, Железноводск, Нарзан, Боржоми, Джермук, Кармадон.
Что можете сделать вы?
Диета. При запорах добавьте в рацион продукты, богатые клетчаткой: овощи, фрукты, отруби. При диарее, наоборот, стоит ограничить эти продукты.
ВАЖНО!
Ведите пищевой дневник и отмечайте в нем, когда у вас возникли проблемы с кишечником, – это поможет выявить продукты-провокаторы.
Исключите из рациона продукты, раздражающие кишечник: острое, копченое, соленое, кислое, уксус, алкоголь, кофе. Также не употребляйте продукты, стимулирующие газообразование, такие, как капуста, горох, фасоль, картофель, виноград, молоко, квас.
Добавьте в рацион продукты, обладающие антистрессовым действием: миндаль, индейку, болгарский перец, зелень.
При склонности к запорам полезны упражнения на пресс.
Физическая активность. Физические упражнения помогают нормализовать моторику кишечника и способствуют выработке гормона эндорфина, который улучшает состояние нервной системы. Очень полезны пешие прогулки на свежем воздухе, бег трусцой, ритмическая гимнастика.
Желчнокаменная болезнь
Желчнокаменная болезнь – образование в желчном пузыре или близлежащих желчных протоках твердых отложений холестерина или солей кальция.
Желчнокаменная болезнь подразделяется на три стадии:
ВАЖНО!
Каждая пятая женщина и каждый десятый мужчина имеют камни в желчном пузыре.
• начальная физико-химическая стадия характеризуется изменениями в составе желчи, без образования камней. Протекает без симптомов;
• стадия формирования камней также протекает бессимптомно, но при инструментальных методах диагностики возможно обнаружение конкрементов в желчном пузыре;
• стадия клинических проявлений характеризуется развитием острого или хронического калькулезного холецистита.
• По химическому составу различают следующие виды камней:
• холестериновые – содержание холестерина 70 % и выше;
• билирубиновые черные пигментные – состоят преимущественно из билирубината кальция без содержания холестерина;
• билирубиновые коричневые пигментные – состоят преимущественно из билирубината кальция с примесью холестерина.
Все конкременты также могут быть некальцифицироваными и кальцифицированными.
В России у 80–90 % больных встречаются холестериновые камни.
Осложнения: закупорка конкрементом пузырного или общего желчного протока, острый холецистит и холангит, вклинение конкремента в просвет большого сосочка двенадцатиперстной кишки, острый билиарный панкреатит, хронический холецистит, перфорация желчного пузыря, сепсис.
Факторы риска, приводящие к развитию желчнокаменной болезни:
• метаболический синдром;
• беременность;
• быстрое снижение веса;
• прием эстрогенсодержащих препаратов;
• наследственная предрасположенность.
Эти факторы относятся к риску возникновения холестериновых камней. К образованию билирубиновых черных и коричневых камней располагают заболевания, сопровождающиеся гемолизом, портальная гипертензия при циррозе печени, кистах желчного протока.
Какие симптомы говорят о желчнокаменной болезни?
5–10 лет с начала развития желчнокаменная болезнь практически не дает симптомов. По мере образования камней может возникнуть желтуха и приступы внезапной сильной боли – желчной (печеночной) колики, вызванной движением камня по желчным путям.
Все остальные симптомы дают сопутствующие заболевания. Боль носит режущий, колющий характер, может отдавать в поясницу, правую лопатку, правое предплечье. В некоторых случаях боли отдают за грудину, вызывая боли в сердце, аритмию и затруднения дыхания.
К какому специалисту обращаться?
Если вы подозреваете у себя желчнокаменную болезнь, обратитесь к врачу-гастроэнтерологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр кожи и склер;
• пальпация живота;
• перкуссия живота.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• ультразвуковое исследование брюшной полости;
• обзорная рентгенография органов брюшной полости;
• компьютерная томография;
• HIDA-сцинтиграфия;
• эндоскопическая панкреатохолангиография;
• магнитно-резонансная панкреатохолангиография;
• эндоскопическая ультрасонография;
• холецистография.
Какое лечение необходимо при желчнокаменной болезни?
Основное. При желчнокаменной болезни лечение направлено в первую очередь на удаление камней. Это можно сделать двумя способами:
• хенотерапия – проводится при помощи препаратов хенодезоксихолевой и урсодезоксихолевой кислот, которые препятствуют кристаллизации холестерина, подавляя его производство в печени и снижая концентрацию холестерина в желчи, что способствует постепенному растворению камней. Данный метод подходит, если камни желчного пузыря по размеру не превышают 1,5 см. Длительность хенотерапии составляет от 6 до 24 месяцев при непрерывном приеме;
• малоинвазивные методы лечения – экстракорпоральная ударно-волновая литотрипсия помогает разрушить камни при помощи ударной волны. Данная процедура используется для размельчения камней и подготовки их к последующей хенотерапии;
• хирургическое лечение – холецистэктомия, т. е. удаление желчного пузыря. Лапароскопическая холецистэктомия является более щадящей по отношению к открытой.
Санаторно-курортное лечение: Ессентуки, Железноводск, Пятигорск, Трускавец, Боржоми, Белокуриха, Моршин. При наличии в желчном пузыре камней диаметром больше 0,3 см санаторно-курортное лечение противопоказано.
Что можете сделать вы?
Диета. Лечение желчнокаменной болезни будет неэффективным без соблюдения определенной низкохолестериновой диеты.
ВАЖНО!
Высокая калорийность рациона, злоупотребление мучными продуктами, дефицит растительных масел и низкое содержание клетчатки в рационе способствуют возникновению камней.

При желчнокаменной болезни полезны продукты с высоким содержанием магния. Соли магния обладают спазмолитическим и противовоспалительным действием, сокращают желчный пузырь, усиливают перистальтику кишечника.
Также необходимо употреблять как можно больше продуктов, богатых клетчаткой. Клетчатка помогает выводить холестерин из организма.
Физическая активность. Вне обострений при желчнокаменной болезни занятия лечебной физкультурой жизненно необходимы. Они оказывают тонизирующее влияние на желчевыводящие пути и желчный пузырь, усиливают отток желчи, а также улучшают кровообращение в брюшной полости. Эффективными в этом плане будут упражнения на мышцы брюшного пресса. Рекомендуются также следующие упражнения:
Упражнение 1
Ноги на ширине плеч, руки поднимите на уровень груди и сцепите в замок. Делайте скручивания в пояснице в разные стороны, не двигая тазом. Поворачивайтесь настолько, насколько вам позволяет гибкость.
Упражнение 2
Встаньте на четвереньки. На вдохе выгните спину. На выдохе прогнитесь в пояснице и посмотрите вверх. Медленно повторите 10 раз.
Упражнение 3
Лягте на спину. На вдохе округлите живот, на выдохе втяните живот в себя. Старайтесь, чтобы при выполнении упражнения ваша грудная клетка не двигалась.
Как жить после удаления желчного пузыря?
Печень вырабатывает желчь и отправляет ее в желчный пузырь, где она скапливается и сгущается, концентрируется. Затем из желчного пузыря в процессе пищеварения необходимое количество желчи забрасывается в двенадцатиперстную кишку.
После удаления желчного пузыря желчь начинает поступать в двенадцатиперстную кишку непосредственно из печени через печеночный и общий желчный протоки. Поэтому желчь менее концентрированная, что влияет на моторику двенадцатиперстной кишки и нарушает пищеварение. Кроме того, такая жидкая желчь хуже защищает двенадцатиперстную кишку от микробов, что приводит к их размножению и возникновению дисбактериоза.
При несоблюдении определенных правил после удаления желчного пузыря могут развиться осложнения.
Осложнения: холангит, дуоденит, эзофагит, колит.
Диета. Поскольку желчь после удаления желчного пузыря начинает поступать в двенадцатиперстную кишку в менее концентрированном виде, а также в связи с отсутствием резервуара для ее хранения необходимо перестроить систему питания.
Во-первых, нельзя делать между приемами пищи большие перерывы. Если регулярный прием пищи будет отсутствовать, желчь начнет скапливаться в желчных протоках и растягивать их. Застой желчи в печени может вызвать образование в ней камней. Ешьте 6–7 раз в день. Необходимо адаптировать организм к жизни без желчного пузыря, поэтому рекомендуется хотя бы первые 4 месяца после операции принимать пищу ежедневно в одни и те же часы.
Во-вторых, питаться необходимо небольшими порциями, так как слабо концентрированная желчь не сможет справиться с перевариванием больших объемов пищи.
В-третьих, после удаления желчного пузыря в желчи уменьшается количество ферментов, которые способствуют перевариванию жиров. Поэтому из пищи таких больных должны быть полностью исключены тугоплавкие жиры животного происхождения: говяжий и бараний жир, свиное сало.
В-четвертых, после удаления желчного пузыря вся пища готовится либо на пару, либо при помощи варки или тушения.
Рекомендуемый объем жидкости 1,5–2 л в сутки.
Питание после удаления желчного пузыря:
С 3-го дня вводят в рацион перетертые отварные овощи, пюре из мяса и рыбы, перетертые каши, белковый омлет, супы-пюре на слабом бульоне, кисели.
С 5-го дня добавляют хлеб белый вчерашней выпечки, печенье галетное, сухари – эти продукты нельзя употреблять всухомятку.
С 6-го дня добавляют кисломолочные продукты.
С 8-го дня и на протяжении 1,5–2 месяцев вся пища употребляется в протертом виде, приготовленная на пару или с помощью варки. Нельзя употреблять горячие и холодные блюда – принимать пищу следует только в теплом виде. В рацион входят: сельдь, предварительно вымоченная в молоке, рыба и нежирное мясо – в виде тефтелей, фрикаделек и паровых котлет, кабачки и морковь, овощные пюре, молочные каши, творог, белковый омлет, вегетарианские супы, кисели, некислые соки, компот из сухофруктов.
С 2 месяцев и на протяжении всей жизни:
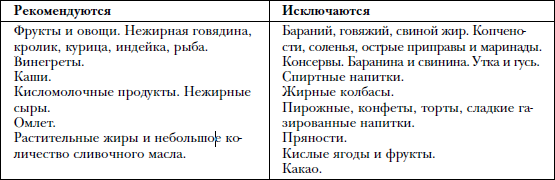
Иногда после удаления желчного пузыря могут появиться запоры или диарея, а также метеоризм. Всему виной усиленное размножение микробов в двенадцатиперстной кишке. Если у вас появились подобные жалобы, исключите из рациона сладости и ежедневно употребляйте продукты-пробиотики: кефир или йогурт с бифидо- и лактобактериями. Также исключите из рациона напитки, содержащие кофеин, такие, как чай и кофе, которые могут усилить диарею. Если неприятные симптомы не исчезнут, обратитесь к врачу-гастроэнтерологу, который сможет подобрать препараты для лечения дисбактериоза.
ВАЖНО!
В первые 6 месяцев после операции запрещены упражнения, связанные с напряжением пресса: наклоны, поднимание ног и корпуса из положения лежа. Также не занимайтесь поднятием тяжестей, копанием грядок и перетаскиванием тяжелых предметов.
Физическая активность. После удаления желчного пузыря ваша главная задача – избежать застоя желчи в печени и желчных протоках. В этом вам поможет ежедневная лечебная гимнастика. Через два месяца после операции рекомендуются ежедневные пешие прогулки по 30–40 минут.
Физиотерапия: озонотерапия, тюбажи с минеральной водой, питье минеральных вод.
Жировой гепатоз печени
Жировой гепатоз печени (жировая дистрофия, стеатоз) – заболевание печени, при котором в печеночных клетках происходит накопление жира.
Жировой гепатоз печени является самым распространенным видом гепатоза.
Осложнения: стеатогепатит, холецистит, желчнокаменная болезнь, цирроз печени.
76 % людей с избыточной массой тела имеют жировой гепатоз.
Факторы риска, приводящие к развитию жирового гепатоза печени:
• избыточный вес;
• злоупотребление жирной пищей, фастфудом;
• злоупотребление алкоголем;
• сахарный диабет 2-го типа;
• синдром Иценко – Кушинга;
• заболевания щитовидной железы;
• прием некоторых лекарственных препаратов: антибиотиков тетрациклинового ряда, гормональных препаратов, антидепрессантов;
• воздействие токсических химических веществ;
• малоподвижный образ жизни;
• возраст старше 45 лет;
• женский пол.
Какие симптомы говорят о жировом гепатозе печени?
При жировом гепатозе печени могут появиться периодическая тошнота, метеоризм, слабость и головокружения, головные боли, быстрая утомляемость при физической нагрузке. Иногда возникает тяжесть или тупые ноющие боли в правом подреберье.
ВАЖНО!
В 60 % случаев жировой гепатоз печени многие годы протекает бессимптомно.
К какому специалисту обращаться?
Лечением жирового гепатоза печени занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• серологический анализ крови.
Инструментальная диагностика:
• ультразвуковое исследование печени;
• компьютерная томография брюшной полости;
• магнитно-резонансная томография печени с использованием фазового контраста;
• эластография печени;
• биопсия печени под контролем УЗИ.
Какое лечение необходимо при жировом гепатозе печени?
Основное. В первую очередь необходимо устранить причину заболевания: снизить вес, изменить пищевые привычки, отменить прием лекарственных препаратов, повреждающих печень. При жировом гепатозе печени назначаются:
• гепатопротекторы – стабилизируют и защищают мембраны клеток печени;
• инсулиносенситайзеры – лекарственные препараты, повышающие чувствительность клеток к инсулину;
• урсодеоксихолевая кислота – препарат, минимизирующий токсичность желчных кислот и обладающий антиоксидантными свойствами.
ВАЖНО!
В большинстве случаев при соответствующем лечении жировой гепатоз печени полностью обратим.
Что можете сделать вы?
Успех в лечении жирового гепатоза печени в большей степени зависит от вас.
Основная причина развития жирового гепатоза – это гиподинамия и переедание, что приводит к избыточному весу:
• снижайте вес до нормального, но постепенно – не более 500 г в неделю;
• исключите пищу, богатую углеводами и жирами;
• употребляйте пищу, богатую пищевыми волокнами;
• добавьте в свой рацион стручковую фасоль и топинамбур – эти продукты помогают снижать уровень сахара в крови;
• пейте не менее 2 л воды в день;
• как можно больше ходите пешком;
• ежедневно проводите тренировки умеренной интенсивности по 40–50 минут в день: велотренажер, ходьба, эллиптический тренажер, плавание.
Цирроз печени
Цирроз печени – прогрессирующее заболевание печени, характеризующееся необратимым замещением соединительной тканью нормальных клеток печени.
В зависимости от изменений ткани печени цирроз классифицируют на:
• мелкоузловой, или микронодулярный, цирроз печени – диаметр узлов от 1 до 3 мм;
• крупноузловой, или макронодулярный, цирроз печени – диаметр узлов более 3 мм;
• неполный септальный цирроз печени – узлы-регенераторы отсутствуют;
• смешанный цирроз печени – различные размеры узлов.
В зависимости от причин, вызвавших заболевание, различают следующие формы цирроза:
• вирусный;
• алкогольный;
• лекарственный;
• вторичный билиарный;
• врожденный – при некоторых врожденных заболеваниях;
• застойный – при недостаточности кровообращения;
• болезнь и синдром Бадда – Киари;
• обменно-алиментарный, при следующих состояниях: наложение обходного тонкокишечного анастомоза, ожирение, тяжелые формы сахарного диабета;
• цирроз печени неясной этиологии.
Существует несколько стадий развития болезни:
• стадия компенсации – отсутствуют симптомы заболевания, при диагностике можно выявить варикозно-расширенные вены пищевода и желудка;
• стадия субкомпенсации – появляются первые симптомы, появляются боли;
• стадия декомпенсации – появляется печеночная недостаточность. Эта стадия цирроза печени является угрожающей жизни больного.
Осложнения: кровотечение из расширенных вен пищевода и желудка, желтуха, печеночная недостаточность, печеночная кома, тромбоз в системе воротной вены, рак печени, гепаторенальный синдром, пневмония, перитонит, сепсис.
Факторы риска, приводящие к развитию цирроза печени:
• злоупотребление алкоголем;
• гепатиты: вирусный (В, С, дельта, G) и аутоиммунный;
• метаболические нарушения;
• химические токсические вещества;
• длительный прием некоторых лекарственных препаратов;
• болезни желчевыводящих путей: цирроз печени развивается через 3–18 месяцев после нарушения проходимости желчного протока;
• длительный венозный застой печени: констриктивный перикардит, веноокклюзионная болезнь, сердечная недостаточность.
Примерно у 20 % больных цирроз протекает бессимптомно.
Какие симптомы говорят о циррозе печени?
Первыми признаками цирроза печени являются тупые боли в правом подреберье, носовые кровотечения, слабость, повышенная утомляемость, снижение работоспособности и аппетита, вздутие живота, диарея и запоры, кожный зуд, сухость кожи, повышение температуры тела. На поздних стадиях заболевания наблюдаются: желтый оттенок склеры глаз и кожи, покраснение ладоней, отеки голеней, увеличение живота из-за скопления жидкости в его полости, появление многочисленных сосудистых «звездочек», деформация концевых фаланг пальцев по типу «барабанных палочек», увеличение молочных желез у мужчин.
К какому специалисту обращаться?
Лечением цирроза печени занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр склер глаз и кожи на наличие желтухи;
• пальпация области печени;
• осмотр пациента на наличие отеков.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• коагулограмма;
• определение антител к вирусам хронического гепатита;
• определение концентрации иммуноглобулинов IgA, IgM, IgG в сыворотке крови;
• определение альфа-фетопротеина;
• исследование показателей метаболизма железа;
• определение активности альфа-1-антитрипсина.
Инструментальная диагностика:
• ультразвуковое исследование брюшной полости;
• компьютерная томография брюшной полости;
• эзофагогастродуоденоскопия;
• радионуклидное сканирование печени;
• биопсия печени под контролем УЗИ.
ВАЖНО!
Больные циррозом печени должны сдавать анализы крови каждые 3 года, проходить эзофагогастродуоденоскопию – каждые 2 года.
Какое лечение необходимо при циррозе печени?
Основное. Главной целью лечения цирроза печени является торможение прогрессирования заболевания. Для этого выполняется специфическая терапия заболеваний, вызвавших цирроз печени. Например, при гепатитах проводится интерферонотерапия.
В некоторых случаях необходимо хирургическое вмешательство:
• мезентерико-кавальный анастомоз или спленоренальный анастомоз – при портальной гипертензии;
• лапароскопическая холецистэктомия – удаление желчного пузыря, выполняется при гепатитах;
• склеротерапия расширенных вен пищевода и желудка – при кровотечениях из варикозно расширенных вен;
• трансплантация печени.
Дополнительное. Применяется также терапия симптомов цирроза печени:
• антигипертензивные препараты и бета-адреноблокаторы при портальной гипертензии;
• ферментные препараты при расстройствах пищеварения;
• сульфат цинка для предупреждения его дефицита в организме;
• антигистаминные препараты при кожном зуде.
Физиотерапия: при циррозе печени физиотерапия противопоказана.
Что можете сделать вы?
Препараты, которые нельзя принимать при циррозе печени: индометацин, ибупрофен, изониазид, вальпроевая кислота, эритромицин, амоксициллин, кетоконазол, хлорпромазин, эзетимиба, аминогликозиды.
ВАЖНО!
Полностью исключите употребление алкоголя и лекарственных препаратов, вызывающих повреждение печени.
Диета. Для улучшения моторики кишечника и оттока желчи необходимо дробное питание – 5–6 раз в день небольшими порциями. Употребление продуктов, богатых клетчаткой, поможет выводить излишки холестерина. Исключается жареная, жирная, копченая, острая и сильно соленая пища. Рекомендуемые способы приготовления: варка, на пару, тушение.

Правила при отеках голеней и накоплении жидкости в брюшной полости – асците:
• употребляйте больше продуктов, богатых калием, – курагу, изюм, чернослив, картофель, сельдерей;
• ограничьте прием поваренной соли до 0,5 г в день, жидкости – не более 1,5 л в сутки;
• исключите из рациона продукты, содержащие питьевую соду: пирожные, бисквитное печенье, торты, выпечка и обычный хлеб;
• ежедневно измеряйте вес тела и объем живота;
• следите за количеством принимаемой жидкости и выделяемой при мочеиспускании.
ВАЖНО!
При внезапной рвоте, которая выглядит как «кофейная гуща», и жидком стуле, похожем на «малиновое желе», сопровождающимися сильной слабостью и головокружением, незамедлительно вызывайте службу «Скорой помощи».
Физическая активность. При течении заболевания без осложнений полезны ходьба и плавание.
Подъем тяжестей и физические упражнения на мышцы брюшного пресса могут вызвать кровотечение из варикозно расширенных вен пищевода и желудка. Поэтому данные нагрузки при циррозе печени противопоказаны.
Гепатит
Гепатит – воспаление печени, вызываемое в основном вирусной инфекцией.
Существует следующая классификация гепатитов:
Инфекционные гепатиты:
• гепатит A;
• гепатит B;
• гепатит C;
• гепатит D;
• гепатит E;
• гепатит F;
• гепатит G;
• гепатиты как компонент: желтой лихорадки, цитомегаловирусной инфекции, краснухи, эпидемического паротита, инфекции вируса Эпштейна – Барр, герпеса, лихорадки Ласса, СПИДа;
• бактериальные гепатиты: при лептоспирозе, сифилисе;
• токсические гепатиты:
• алкогольный гепатит;
• лекарственный гепатит;
• гепатиты при отравлении различными химическими веществами;
• лучевой гепатит;
• гепатиты как следствие аутоиммунных заболеваний.
Осложнения: дискинезия желчевыводящих путей, цирроз печени, полиартроз, геморрагический синдром, рак печени, печеночная кома.
Гепатиты могут быть острыми и хроническими. В этой книге мы рассмотрим самые распространенные виды гепатитов – гепатиты А, В и C.
Гепатит А (болезнь Боткина)
Вирус распространяется фекально-оральным способом, через немытые руки: инфицирование может произойти через пищу, воду, посуду, игрушки и другие зараженные фекалиями предметы.
Какие симптомы говорят о гепатите А?
После заражения вирусом симптомы появляются через 1–6 недель.
Вначале проявляются симптомы общей интоксикации, свойственной обычному ОРВИ: повышение температуры тела до 37,5–38 °C, ощущение слабости и недомогания, нарушения сна, потеря аппетита, тошнота и рвота, озноб, боли в мышцах. Затем отмечается потемнение мочи, желтуха, обесцвечивание кала. Как правило, в этот период исчезают изначальные симптомы: температура, озноб, тошнота. Могут появиться боли в животе и зуд по всему телу. В некоторых случаях гепатит А может протекать бессимптомно.
К какому специалисту обращаться?
Лечением гепатита А занимается врач-гепатолог или врач-инфекционист. Необходимо также наблюдение у врача-гастроэнтеролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени;
• осмотр глаз, кожи на наличие желтухи.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• иммуноферментный анализ на наличие антител класса IgM в крови.
Инструментальная диагностика:
• в некоторых случаях может потребоваться ультразвуковое исследование печени.
Какое лечение необходимо при гепатите А?
При гепатите А больного госпитализируют. Специального лечения гепатита А нет. Применяется внутривенное капельное введение препаратов, снимающих интоксикацию, внутривенное капельное введение глюкозы, витаминная терапия. В большинстве случаев заболевание не требует серьезного лечения. Через несколько месяцев больные полностью выздоравливают.
ВАЖНО!
Существуют вакцины против гепатита А. Рекомендуется вакцинация перед путешествиями в страны с высоким уровнем этого заболевания: страны Африки, включая Египет и Тунис, Турцию, Среднюю Азию, Индию и Юго-Восточную Азию, некоторые страны Южной Америки и Карибского бассейна.
Гепатит В
Вирус гепатита В передается через биологические жидкости – кровь, слюну, при половом контакте. Инфицирование может произойти при медицинских манипуляциях, при проведении маникюра, педикюра, пирсинге и татуаже, стоматологических процедурах, при пользовании чужой зубной щеткой. Заражение гепатитом В при переливании крови маловероятно, так как сейчас обеспечивается тщательный контроль за качеством крови для переливаний. В группе риска состоят наркоманы, пользующиеся одним шприцем на несколько человек. Вирус гепатита В сохраняет активность в засохшей крови больше недели, поэтому заразиться этим вирусом можно, просто наступив на иглу, лезвие со следами крови при хождении по земле босиком.
Какие симптомы говорят о гепатите В?
Симптомы появляются через 2–6 недель после заражения вирусом.
Симптомы гепатита В схожи с симптоматикой гепатита А, но чаще всего протекают более остро. В некоторых случаях заболевание протекает в бессимптомной форме без желтухи и проявляется лишь слабостью и быстрой утомляемостью.
При хроническом гепатите кроме основных признаков появляются кровоточивость десен, сосудистые «звездочки», снижение веса, увеличение печени и селезенки.
Хронический гепатит В ведет к постепенному отмиранию клеток печени и разрастанию на месте отмерших клеток соединительной ткани – циррозу печени.
У 10 % заболевших гепатитом В развивается хроническая форма заболевания.
К какому специалисту обращаться?
Лечением гепатита В занимается врач-гепатолог или врач-инфекционист. Необходимо также наблюдение у врача-гастроэнтеролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени;
• осмотр глаз, кожи на наличие желтухи.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• иммуноферментный анализ на антитела к HBs-антигену вируса гепатита B.
Инструментальная диагностика:
• в некоторых случаях может потребоваться ультразвуковое исследование печени.
Какое лечение необходимо при гепатите В?
Основное. В лечении гепатита В применяются:
• препараты интерферона;
• аналоги нуклеозидов;
• дезинтоксикационные препараты.
При хроническом гепатите В лечение может длиться от 6 месяцев до нескольких лет.
Дополнительное. Гормоны, гепатопротекторы, иммуномодуляторы, витамины.
Гепатит С
Гепатит С – одна из самых тяжелых форм заболевания, последствиями которой становятся цирроз, рак печени и смерть.
Вирус гепатита С передается так же, как и вирус гепатита В: через зараженные иглы шприцев, при медицинских манипуляциях, при оказании стоматологических услуг, при акупунктуре, пирсинге, татуаже, маникюре и педикюре. Инфицирование при половых контактах маловероятно, но возможно.
Какие симптомы говорят о гепатите С?
В отличие от гепатита В, при данном виде заболевания повышение температуры тела и желтуха появляются редко. Для гепатита С характерны суставные боли, общая слабость, быстрая утомляемость, психическая депрессия, расстройства пищеварения. В связи с тем, что симптомы этого вида гепатита подходят и ко многим другим заболеваниям, а то и вовсе воспринимаются заболевшим как временное общее недомогание, гепатит С часто выявляют уже на поздних стадиях.
К какому специалисту обращаться?
Лечением гепатита С занимается врач-гепатолог или врач-инфекционист. Необходимо также наблюдение у врача-гастроэнтеролога.
Ежегодно более 350 тысяч человек умирают от последствий гепатита С.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени;
• осмотр глаз, кожи на наличие желтухи.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• анализ на Anti-HCV-total;
• полимеразная цепная реакция.
Инструментальная диагностика:
• в некоторых случаях может потребоваться ультразвуковое исследование печени;
• биопсия печени.
Какое лечение необходимо при гепатите С?
Основное. Главный пункт лечения гепатита С – комбинированная противовирусная терапия: препараты интерферона-альфа и рибавирина. В последнее время для лечения гепатита С применяются ингибиторы протеазы.
Во время лечения проводится мониторинг показателей крови, лечение проводится до полной нормализации показателей.
Дополнительное – гепатопротекторы, иммуномодуляторы, витамины.
Что можете сделать вы?
Диета. При всех видах гепатита во время лечения и в течение как минимум 6 месяцев после выздоровления необходимо придерживаться строгой диеты. Рекомендуется дробное питание 5–6 раз в день. Пища готовится на пару или отваривается. Перед употреблением пища протирается.
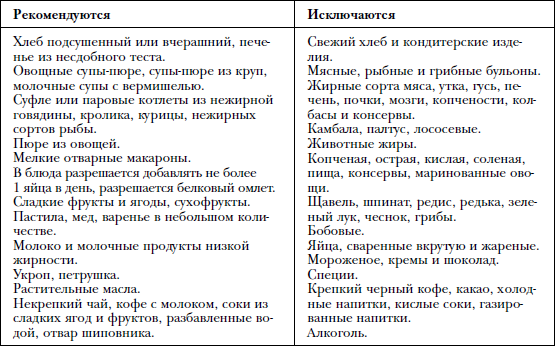
Физическая активность. При гепатитах противопоказаны интенсивные физические нагрузки: активные спортивные игры, бег, аэробика. Запрещено также поднятие тяжестей. Рекомендуются нагрузки низкой интенсивности: пешие прогулки, лечебная гимнастика, упражнения на растяжку.
Санаторно-курортное лечение при хронических гепатитах: Пятигорск, Ессентуки, Трускавец, Железноводск, Миргород, Арзни.

