Часть 2
Самое главное о хронических заболеваниях
Этот раздел – своего рода путеводитель по самым распространенным заболеваниям, начиная от тонкостей диагностики и заканчивая максимально эффективными методами лечения. В нем вы можете получить ответы на вопросы, которые волнуют всех и каждого:
• Какой метод диагностики поможет выявить болезнь на самой ранней стадии?
• Что необходимо предпринять для эффективного лечения?
• Как при помощи сбалансированной диеты и специальных упражнений дать отпор болезни?
• Как правильно выбрать санаторий для успешной реабилитации?
Вы научитесь разбираться в правильности лечения и сможете выбрать наиболее компетентного специалиста, так как в этой части по каждому заболеванию дана полная, структурированная и доступная для понимания любого человека информация. Опираясь на знания, полученные из «путеводителя», вы сможете выбрать самый короткий и эффективный путь к выздоровлению.
Заболевания сердечно-сосудистой системы
АТЕРОСКЛЕРОЗ
Атеросклероз – заболевание, при котором на внутренней стенке артерий откладываются холестерин и другие жиры в виде налетов и бляшек, а сами стенки уплотняются и теряют эластичность. Атеросклеротические бляшки сужают просвет артерий и приводят к затруднению тока крови. Атеросклероз является причиной более половины всех случаев смерти у людей в возрасте от 35 до 65 лет.
Факторы риска, приводящие к развитию атеросклероза:
• курение;
• нарушение липидного обмена;
• артериальная гипертензия;
• ожирение;
• сахарный диабет;
• малоподвижный образ жизни;
• неправильное питание;
• постменопауза;
• частые стрессы;
• генетическая предрасположенность.
В зависимости от локализации поврежденных сосудов атеросклероз делится на несколько видов.
Атеросклероз сосудов сердца. Самая распространенная и опасная локализация атеросклероза. Из-за сужения просвета сосудов происходит ухудшение коронарного кровообращения, сердце испытывает дефицит кислорода и питательных веществ. Атеросклероз сосудов сердца ведет к развитию ишемической болезни сердца и инфаркту миокарда. Повышается риск возникновения внезапной сердечной смерти.
Симптомы: частые боли в сердце, нарушения сердечного ритма, холодные конечности, бледность кожного покрова, вялость, сонливость, повышенная утомляемость.
Атеросклероз сосудов мозга. Приводит к ухудшению функции мозга: ухудшается память, снижается интеллект, появляются расстройства психики. Иногда больные указывают на ощущение шума и пульсации в голове. Атеросклероз сосудов мозга повышает риск инсульта, который ведет к параличу или смерти.
Симптомы: повышенная утомляемость, снижение памяти, ухудшение сна ночью и повышенная сонливость днем. В более запущенных случаях – головокружения, головные боли, шум или пульсация в ушах.
Атеросклероз аорты. Аорта представляет собой самый большой сосуд в организме человека. Аорта пролегает через грудь и живот. Атеросклероз грудного отдела аорты ведет к закупорке коронарных артерий. Атеросклероз брюшного отдела аорты приводит к тромбозу сосудов, отвечающих за питание кишечника, что, в свою очередь, влечет за собой некроз некоторых участков кишечника и появление воспалительных процессов в органах пищеварения. Самым опасным последствием атеросклероза аорты является расслоение аорты, в 90 % случаев приводящее к смерти.
Симптомы: долгое время протекает бессимптомно. Затем появляются жгучие и сдавливающие боли за грудиной, повышение артериального давления, сложности при глотании, хриплость голоса, слабость и головокружение, боли в районе живота, частые запоры.
Атеросклероз почечных артерий. Приводит к нарушениям кровоснабжения почек и развитию почечной гипертонии. Последствием атеросклероза почечных артерий является хроническая почечная недостаточность.
Симптомы: повышенное артериальное давление.
Атеросклероз вен нижних конечностей. Этот вид атеросклероза может стать причиной развития гангрены.
Симптомы: хроническая боль в области голеней и икр, появляющаяся при ходьбе и исчезающая при остановке, частые жалобы на то, что мерзнут ноги.
К какому специалисту обращаться?
Вначале необходимо обратиться к терапевту, который проведет диагностику, даст направления на анализы. В дальнейшем наблюдение больного проводится профильным специалистом. При поражении сосудов сердца необходимо встать на учет к врачу-кардиологу. При атеросклерозе вен нижних конечностей потребуется консультация ангиолога – врача, занимающегося лечением заболеваний сосудов. А при атеросклерозе сосудов головного мозга необходимо наблюдение у врача-невролога. При атеросклерозе почечных артерий – у врача-нефролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• признаки старения организма;
• выслушивание систолического шума в очаге аорты;
• пальпация всех артерий, доступных к пальпации: аорта, наружные подвздошные артерии, общие бедренные артерии, подколенные артерии, артерии тыла стопы и задней большеберцовой артерии, лучевой и локтевой артерий, сонных артерий;
• определение индекса Кетле.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови:
– триглицериды в сыворотке крови;
– общий холестерин в сыворотке крови;
– холестерин липопротеидов высокой плотности (ЛПВП) в сыворотке крови;
– холестерин липопротеидов низкой плотности (ЛПНП) в сыворотке крови;
– индекс или коэффициент атерогенности.
• анализ крови на гомоцистеин.
При атеросклерозе необходимо сдавать анализ крови на холестерин не реже двух раз в год.
Инструментальная диагностика:
• электрокардиография;
• эхокардиография;
• стресс-тестирование сердечно-сосудистой системы;
• рентгенологическое исследование органов грудной клетки;
• рентгеноконтрастная ангиография;
• магнитно-резонансная ангиография;
• коронарная ангиография;
• ультразвуковое исследование сердца и органов брюшной полости и забрюшинного пространства;
• доплерография сосудов конечностей, ультразвуковое дуплексное и триплексное сканирование артерий брахиоцефального отдела, артерий нижних конечностей, аорто-подвздошного сегмента, а также транскраниальный доплер.
Какое лечение необходимо при атеросклерозе?
Основное. Обязательно назначаются препараты для снижения как общего уровня липидов в крови, так и целенаправленно липопротеинов низкой плотности (ЛПНП), которые помогают замедлить или даже снизить накопление жировых отложений в артериях. Такие препараты препятствуют всасыванию холестерина и снижают синтез холестерина и триглицеридов в печени. К таким препаратам относятся статины, никотиновая кислота, анионообменные смолы, растительные сорбенты, фибраты, ненасыщенные жирные кислоты.
Дополнительное. Также необходима терапия сопутствующих атеросклерозу проблем. Для этого прописывается прием следующих препаратов:
• Антитромбоцитарные препараты – предотвращают образование тромбов, которые могут заблокировать артерии.
• Бета-блокаторы – снижают частоту сердечного ритма и артериального давления, снижают риск сердечных приступов и проблем, связанных с ритмом сердца.
• Ингибиторы АПФ – оказывают гипотензивное действие. Снижают смертность от инфаркта миокарда и сердечной недостаточности.
• Блокаторы кальциевых каналов – обладают сосудорасширяющим действием.
• Диуретики – мочегонные средства, помогают снижать артериальное давление.
Физиотерапия: электросонтерапия, гальванизация печени, лекарственный электрофорез никотиновой кислоты, йода, гепарина, метионина; трансцеребральная УВЧ-терапия, инфракрасная лазеротерапия, йодобромные ванны, питьевое лечение минеральными водами, грязелечение.
Санаторно-курортное лечение: Кисловодск, Арзни, Дарасун, Аршан, Боржоми, Железноводск, Сочи, Мацеста. Летом рекомендуются санатории на побережье Балтийского моря. Больным кардиальной формой атеросклероза показано проходить лечение в зоне приморских курортов и в лесостепной зоне умеренных широт.
Радикальные методы. Если закупорка сосуда угрожает жизни больного, может потребоваться один из следующих типов хирургического вмешательства:
• Баллонная ангиопластика – к месту закупорки или сужения артерии подводят катетер со специальным баллоном и надувают баллон для расширения просвета.
• Эндартерэктомия – хирургическое удаление жировых отложений с частью внутренней стенки сосуда.
• Тромболитическая терапия – растворение кровяного сгустка внутри артерии.
• Шунтирование – создание обхода пораженного участка артерии за счет других сосудов или специальной синтетической трубки.
Что можете сделать вы?
Диета. Больным атеросклерозом важно понимать, что при лечении этого заболевания необходимо придерживаться специальной низкохолестериновой диеты. Без определенных правил питания лечение атеросклероза будет неэффективным, что приведет к угрожающему жизни состоянию сосудов!

1–2 ст. л. отрубей в день способны уже через месяц снизить уровень «вредного холестерина» на 20–30 %.
2/3 дневного рациона должны составлять овощи, фрукты, злаки. Употребление соли ограниченно – не более 8 граммов в сутки.
ВАЖНО!
Миф о яйцах. Долгое время считалось, что яичный желток содержит большое количество холестерина, поэтому этот продукт был запрещен при атеросклерозе. В настоящее время доказано, что яйца не только не содержат значительного количества холестерина, но и способствуют снижению его содержания в крови.
При ожирении необходимо уменьшить суточную калорийность рациона на 10–15 %. Помните, избыточный вес ведет к повышенному кровяному давлению и высокому уровню холестерина – двум основным факторам риска развития атеросклероза!
Физическая активность. Регулярные физические упражнения улучшают кровообращение, понижают уровень холестерина и липидов в крови, помогают снизить давление.
Отказ от вредных привычек. Необходим полный отказ от курения и употребления алкоголя – они разрушают стенки сосудов и способствуют образованию атеросклеротических бляшек.
Артериальная гипотензия
Артериальная гипотензия – это снижение артериального давления более чем на 20 % от обычных для человека значений. Как правило, это показатели ниже 100/60 мм рт. ст. для мужчин и 95/60 мм рт. ст. для женщин.
Артериальная гипотензия может быть следствием нервного перенапряжения, недостаточного или беспорядочного питания, голодания, недостатка витаминов Е, С, В и пантотеновой кислоты. Часто развивается как последствие инфекционных и других заболеваний.
Различают следующие виды артериальной гипотензии:
Острая симптоматическая гипотония – резкое падение давления. Им часто сопровождается острый инфаркт миокарда, тромбоэмболия легочной артерии, тяжелые аритмии, внутрисердечные блокады, аллергические реакции, кровопотеря и т. д. Требуется неотложная медицинская помощь.
Физиологическая гипотония – это индивидуальный вариант нормы. Проявляется у тренированных спортсменов и как наследственная предрасположенность к пониженному давлению. Также может служить механизмом адаптации у жителей высокогорья, тропиков, Заполярья.
Первичная гипотония – чаще всего это заболевание вызывают неврозы, психологические травмы, хроническое недосыпание, хроническая усталость из-за дисбаланса в соотношении часов отдыха и труда, стрессы, депрессии и другие апатичные и подавленные состояния.
Вторичная артериальная гипотония возникает на фоне других заболеваний: остеохондроза шейного отдела позвоночника, язвы желудка, анемии, гепатита, панкреатита, цистита, туберкулеза, ревматизма. Также развивается на фоне аритмий, алкоголизма, сахарного диабета, заболеваний эндокринной системы или органов дыхания, опухолей, шока, травм головного мозга, цирроза печени, нарушений кровообращения, сердечной недостаточности, интоксикации, как побочное действие некоторых лекарственных препаратов.
Чаще всего низкое артериальное давление связано с нарушением вегетативной регуляции тонуса артериальных сосудов, при котором возникает кислородное голодание органов и тканей.
Какие симптомы говорят об артериальной гипотензии?
Гипотония приводит к дневной сонливости и к нарушениям ночного сна. Гипотоникам требуется больше времени для сна – 8–12 часов. К симптомам артериальной гипотензии также относятся:
• слабость, головокружения, склонность к укачиванию, тошнота;
• раздражительность, эмоциональная неустойчивость, апатия;
• головная боль, обычно тупая, стягивающая, распирающая или пульсирующая чаще в лобно-височной или лобно-теменной области;
• чувствительность к погодным изменениям и к смене климатических условий;
• рассеянность, ухудшение памяти;
• повышенная потливость;
• холодные кисти и стопы ног;
• одышка и сильное сердцебиение при физических нагрузках;
• бледность кожи.
К какому специалисту обращаться?
Учитывая то, что причинами гипотонии могут быть как внешние факторы, так и заболевания внутренних органов, вначале необходимо обратиться к врачу-терапевту. В дальнейшем, если гипотония вызвана неврологическими причинами, необходимо встать на учет к врачу-неврологу. Также необходимо наблюдение и у врача-кардиолога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• оценка цвета кожного покрова, оценка влажности ладоней и стоп;
• измерение артериального давления;
• выслушивание дыхательных шумов и сердца с помощью стетоскопа;
• оценка сухожильных рефлексов;
• оценка уровня физической активности: имеется ли гиподинамия или, напротив, повышенный уровень физической активности.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• суточное мониторирование артериального давления;
• электрокардиография;
• эхокардиография;
• реоэнцефалография;
• электроэнцефалография.
Также вас могут направить на обследование к другим специалистам:
• офтальмоскопия – при осмотре окулистом в 80 % случаев выявляются изменения глазного дна в виде расширения и полнокровия вен сетчатки;
• определение функционального состояния вегетативной нервной системы проводится врачом-неврологом;
• психологическое тестирование проводится врачом-психотерапевтом для выявления неврозов, психологических травм и депрессий, которые могут вызвать снижение артериального давления.
Какое лечение необходимо при артериальной гипотензии?
Основное. Назначаются общие тонизирующие средства:
• препараты, содержащие кофеин;
• адаптогены – настойки женьшеня, аралии маньчжурской, боярышника и элеутерококка, экстракт левзеи, настойки и отвары соцветий бессмертника песчаного, лимонника китайского, заманихи.
Дополнительное. Общий массаж, массаж воротниковой зоны, массаж волосяными щетками кистей рук, икроножных мышц и стоп.
Физиотерапия: электрофорез, электросон, бальнеотерапия: солено-хвойные, шалфейные и минеральные ванны, душ Шарко, веерный и циркулярный душ.
Санаторно-курортное лечение: Кисловодск, Мацеста, Цхалтубо, искусственные воды в Центральном институте курортологии г. Москвы, в Одессе, Киеве, Свердловске и в других городах.
Что можете сделать вы?
Диета. Используйте дробное питание. Ешьте 5 раз в день небольшими порциями. Необходимо выпивать не менее 1,5 л воды в сутки.
Рассчитать необходимую индивидуальную суточную норму воды можно по формуле: ваш вес х 30 мг.
Можно употреблять соленые продукты. Для укрепления нервной системы употребляйте продукты, богатые витаминами группы В: печень, молоко, яичные желтки, зеленые части растений, овощи. Много витаминов группы В содержится в пивных дрожжах.
Нормализация режима – сон 9–10 часов в сутки, ежедневное пребывание на свежем воздухе не менее двух часов.
Физическая активность. Утренняя гимнастика с последующим контрастным душем, занятия динамическими видами спорта: коньки, велосипед, бег в медленном темпе, быстрая ходьба, ритмическая гимнастика, танцы, плавание, теннис.
ВАЖНО!
Миф о кофе – распространенным является убеждение, что гипотоникам нужно часто пить кофе, чтобы поднять давление. На самом деле кофе не влияет на подъем давления, зато его большие дозы разрушительно влияют на сердце и нервную систему. Для поднятия давления выпейте некрепкий чай с сахаром или съешьте конфету – повышение уровня глюкозы в крови улучшит самочувствие.
Гимнастика для тренировки сосудов:
1. Лежа на спине, поднимать и опускать прямые ноги, задерживая их в поднятом положении на некоторое время.
2. Лежа на спине, поднять ноги и вращать ими воображаемые педали велосипеда.
3. Лежа на спине, выполнять поднятыми руками и ногами «ножницы», то есть перекрещивающие движения.
4. Лежа на спине, руки поднять вверх, а потом быстро и резко «уронить» их.
5. Лежа на спине, резко боксировать руками вверх и вперед.
6. Колени подтянуть к животу, обхватив их руками. Затем давите коленями вперед, пытаясь «разорвать» сомкнутые руки.
Гипертоническая болезнь
Гипертоническая болезнь – одно из самых распространенных заболеваний, основным признаком которого является длительное и стойкое повышение артериального давления – выше 140/90 мм ртутного столба, вызванное нарушением работы сердца и регуляции тонуса сосудов и не связанное с какой-либо патологией внутренних органов.
Гипертонию по степени повышения артериального давления принято классифицировать так:
I степень (мягкая) – 140–159/90–99 мм ртутного столба;
II степень (умеренная) – 160–179/100–109 мм ртутного столба;
III степень (тяжелая) – выше 180/100 мм ртутного столба.
В развитии гипертонической болезни выделяют несколько ста- дий:
I стадия – незначительные и непостоянные изменения артериального давления без нарушений функций сердечно-сосудистой системы;
II стадия – постоянные изменения артериального давления, сопровождающиеся гипертрофией левого желудочка, но без других органических изменений;
III стадия – постоянное повышение артериального давления с наличием изменений в сердце, головном мозге, глазах и почках.
Осложнения: гипертоническая болезнь поражает органы-мишени: сердце, почки, головной мозг, глаза. Прогрессирование гипертонической болезни грозит возникновением хронической почечной недостаточности, снижением зрения или полной его потерей, инфарктом миокарда и инсультом.
Факторы риска, приводящие к развитию гипертонической болезни:
• генетическая предрасположенность;
• курение;
• избыточное потребление поваренной соли;
• дефицит кальция и магния;
• избыточная масса тела;
• малоподвижный образ жизни;
• частые стрессы.
Какие симптомы говорят о гипертонической болезни?
К симптомам гипертонической болезни относятся головные боли, тяжесть в затылочной и височной области, головокружение, шум в ушах, учащенное сердцебиение, боли и тяжесть в области сердца. О гипертонической болезни также могут свидетельствовать быстрая утомляемость, снижение работоспособности, ослабление памяти, раздражительность и нарушение сна, одышка при ходьбе и носовые кровотечения. Однако иногда гипертоническая болезнь долгое время протекает бессимптомно и выявляется уже в связи с поражением органов-мишеней.
К какому специалисту обращаться?
Скачки давления могут возникать вследствие заболеваний почек, щитовидной железы, остеохондроза и просто после стресса. Поэтому сначала необходимо определить, не является ли причиной повышения давления заболевание какого-либо органа. Для этого необходимо обратиться к терапевту, который проведет необходимую диагностику и направит на анализы и обследования. Если диагноз гипертоническая болезнь подтверждается, дальнейшее лечение проводит врач-кардиолог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• неоднократное повторное измерение давления – для установления диагноза гипертонической болезни необходимо провести как минимум три независимых измерения при разных встречах с медработником и желательно ртутным тонометром;
• измерение роста и веса тела для вычисления индекса массы тела;
• определение клиренса креатинина (определяется по данным анализов крови и мочи);
• определение лодыжечно-плечевого индекса давления – соотношение систолического артериального давления в области лодыжек и давления в плечевых артериях.
ВАЖНО!
Требуйте у своего лечащего врача суточное мониторирование АД – при этом методе исследования на пациента надевается автоматизированный тонометр, который фиксирует артериальное давление в течение 24 часов, с интервалом, заданным программой. За сутки получается несколько десятков результатов! На основании этих данных можно не только получить точные сведения о наличии гипертонической болезни, но и зафиксировать косвенные признаки этого заболевания. Например, о наличии или отсутствии именно гипертонической болезни можно судить по скорости и величине снижения артериального давления в ночное время или скорости его подъема в утренние часы.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• содержание глюкозы в плазме крови;
• биохимический анализ крови:
– содержание в сыворотке крови креатинина;
– общий холестерин в сыворотке крови;
– развернутая липидограмма;
– содержание в сыворотке крови мочевой кислоты, фосфатов и калия;
– анализ мочи на микроальбуминурию;
• пероральный глюкозотолерантный тест – при наличии избыточного веса.
Инструментальная диагностика:
• электрокардиография;
• эхокардиография;
• исследование глазного дна;
• УЗИ органов брюшной полости, в том числе почек и надпочечников;
• УЗИ сердца;
• рентгенография органов грудной клетки.
Какое лечение необходимо при гипертонической болезни?
Основное. Препараты принимают длительно, строго соблюдая индивидуально подобранную врачом схему. Для достижения хорошего терапевтического эффекта лечение начинают с минимальных доз, постепенно их увеличивая. Лучше всего применять препараты 24-часового действия, которые можно принимать один раз в день. Они оказывают более мягкое действие, чем препараты краткосрочного эффекта, и усиливают защиту органов-мишеней. К антигипертензивным препаратам относятся:
• диуретики – мочегонные средства, помогающие снижать артериальное давление;
• ингибиторы ангиотензин-превращающего фермента – оказывают гипотензивное действие. Снижают смертность от инфаркта миокарда и сердечной недостаточности;
• блокаторы рецепторов ангиотензина (сартаны) – расслабляют кровеносные сосуды, что снижает артериальное давление;
• антагонисты кальция – расширяют коронарные артерии и периферические артерии и артериолы, оказывают выраженное сосудорасширяющее действие;
• β-адреноблокаторы – снижают артериальное давление, замедляют ритм сердечных сокращений;
• комбинированные препараты.
Физиотерапия: трансцеребральная амплипульстерапия, гальванотерапия, гальванический воротник по Щербаку, дасонвализация, электросонтерапия, массаж шейно-воротниковой зоны, бальнеотерапия: углекислые, радоновые, сероводородные, хлоридные натриевые, йодобромные, мышьяксодержащие, хвойные, азотные ванны.
Санаторно-курортное лечение: Кисловодск, Сочи, Цхалтубо, Архипово-Осиповка, Ахали-Афони, Гагра, Геленджик, Гудаута, Ленинградский курортный район, Одесса, Рижское взморье, Сухуми, Туапсинский курортный район, Южный берег Крыма.
Что можете сделать вы?
Диета. Низкосолевая и низкожировая диета поможет держать давление под контролем.
Половина больных умеренной гипертонией может поддерживать нормальное давление при помощи немедикаментозной терапии, совершенно не прибегая к лекарствам.

Употребление соли строго ограниченно – не более 5 граммов в сутки.
Данная диета также направлена на нормализацию массы тела при ожирении и обеспечивает мягкое снижение веса. Голодание и «жесткие» низкокалорийные диеты при гипертонии противопоказаны!
Отказ от вредных привычек – необходим полный отказ от курения и употребления алкоголя, так как они провоцируют скачки давления.
Физическая активность – при гипертонической болезни эффективны аэробные нагрузки: пешие прогулки, плавание, занятия на эллиптическом тренажере. Занятия необходимо проводить в течение 30–40 минут не реже 4 раз в неделю.
Гипертонический криз
Гипертонический криз – неотложное состояние, вызванное чрезмерным повышением артериального давления. При гипертоническом кризе требуются неотложные действия для снижения кровяного давления, чтобы избежать необратимых поражений сердца, сосудов, головного мозга, почек или глаз.
Людям, страдающим от гипертонической болезни, необходимо знать полную информацию о гипертоническом кризе, чтобы суметь вовремя распознать опасные симптомы.
Различают два вида сложности гипертонического криза:
Осложненный гипертонический криз – экстренное состояние с повышением артериального давления, сопровождающееся поражением органов-мишеней, которое может привести к летальному исходу. При осложненном гипертоническом кризе требуется немедленная, в течение 1 часа, медицинская помощь и срочная госпитализация в стационар.
Неосложненный гипертонический криз – состояние, при котором происходит значительное повышение артериального давления при относительно сохранных органах-мишенях. Требует медицинской помощи не позже 24 часов после начала.
Как распознать симптомы гипертонического криза?
Первый признак гипертонического криза – это резкое увеличение давления на 20–50 единиц относительно вашего рабочего давления. К симптомам гипертонического криза относятся: сильная головная боль в затылочной части и пульсация в висках, сопровождающаяся тошнотой или даже рвотой. Может появиться одышка, сердцебиение, боли и жжение в груди, головокружение, красные пятна на лице и теле, нарушения мочеиспускания. Часто пациенты отмечают внезапную тревогу, страх смерти. При гипертоническом кризе появляются нарушения двигательной функции, речи и чувствительности.
Что может спровоцировать наступление гипертонического криза?
• Отмена ранее употребляемых препаратов, которые снижают давление.
• Гормональные расстройства в период климакса.
• Физические нагрузки чрезмерной интенсивности.
• Злоупотребление спиртными напитками и кофе.
• Избыточное употребление поваренной соли и воды.
• Перемена погоды.
• Психоэмоциональные перегрузки.
При появлении симптомов гипертонического криза незамедлительно вызывайте «Скорую помощь»!
Что делать до приезда «Скорой помощи»?
Примите то средство для снижения давления, которое вам назначил врач. Но помните, что давление нельзя снижать резко! Следите, чтобы давление снижалось постепенно, не более чем на 20–30 единиц в час. Откройте окно или форточку, чтобы обеспечить приток свежего воздуха. Займите положение полулежа, чтобы голова была приподнята. Если у вас нет варикозного расширения вен на ногах, сделайте горячую ножную ванну или просто положите в ноги грелку. Если есть возможность, попросите помощи у близких и попытайтесь расслабиться.
Как жить после гипертонического криза?
До стабилизации давления придерживайтесь гипонатриевой диеты – не добавляйте соль в пищу во время ее приготовления. Солите уже готовые блюда, и только при крайней необходимости. Возьмите за правило, вне зависимости от общего самочувствия, измерять несколько раз в день артериальное давление и вести дневник измерений. Лекарственные препараты, назначенные врачом, необходимо принимать постоянно. Не поднимайте тяжести, избегайте прогулок в жаркую погоду.
Лечебная физкультура поможет улучшить работу сердца и сосудов и вернуть работоспособность. В период постельного режима применяются простейшие упражнения для рук и ног лежа – подъемы, разведения и сведения конечностей. Между упражнениями делаются паузы или проводятся статические дыхательные упражнения. После улучшения состояния в занятия включаются упражнения для тренировки равновесия и сосудистых реакций – упражнения на баланс, наклоны и повороты. Затем назначаются дозированная ходьба и прогулки. Очень эффективным является сочетание лечебной физкультуры с массажем головы и воротниковой зоны.
Ишемическая болезнь сердца
Ишемическая болезнь сердца (ИБС) – это болезнь, которая развивается при недостаточном поступлении кислорода к сердечной мышце по коронарным артериям. Ишемическая болезнь сердца на сегодняшний день является одним из самых распространенных заболеваний во всем мире.
Факторы риска, приводящие к развитию ишемической болезни сердца:
• атеросклеротическое сужение просвета венечных артерий;
• тромбоз и тромбоэмболия венечных артерий;
• спазм венечных артерий;
• артериальная гипертензия;
• тахикардия;
• гипертрофия миокарда.
В большинстве случаев ишемическую болезнь сердца вызывает атеросклероз, причинами которого являются избыточный вес, гипертония, сахарный диабет, малоподвижный образ жизни, курение и частые стрессы.
Выделяют несколько хронических форм ишемической болезни сердца:
Стенокардия – проявляется одышкой и болью, жжением и ощущением сдавливания за грудиной при физической нагрузке и стрессе. Достаточно часто боли отдают в левую руку, левое плечо, лопатку, иногда в обе руки, шею, челюсть, зубы. В ряде случаев болевой синдром возникает только в покое, во время сна. Существует также форма стенокардии, при которой болевые ощущения и вовсе отсутствуют, а вместо них появляются приступы одышки, удушье, изжога, периодическая слабость в левой руке, возникающие при физической нагрузке. Также существует очень коварная разновидность стенокардии, которая не вызывает никаких симптомов и выявляется уже в поздней, запущенной стадии.
ВАЖНО!
Нестабильная форма стенокардии проявляется внезапным нарастанием боли, жжения и сдавливания в груди, тревожностью, одышкой и головокружением и является предынфарктным состоянием. При появлении внезапного приступа необходимо успокоиться и прекратить нагрузку. Под язык необходимо положить 1 таблетку нитроглицерина – это средство расширит коронарные сосуды и снимет спазм, который является причиной приступа. Не медлите! При отсутствии своевременной помощи часть клеток сердечной мышцы погибает от недостатка питания. Если боль не прошла в течение 5 минут, вызывайте неотложную помощь!
Сердечная недостаточность – снижение способности сердца перекачивать кровь с необходимой скоростью, вызывающее хроническое кислородное голодание органов и тканей организма. Проявляется одышкой, отеками, приступами сердцебиений и слабостью во время физической нагрузки.
Мерцательная аритмия – беспорядочные, хаотичные сокращения сердца. Проявления аритмии – учащение сердечного ритма до 130–150, иногда до 180 ударов в минуту, ощущение перебоев в работе сердца, «замирание» сердцебиения, боли в области груди, резкое чувство нехватки воздуха, одышка, быстрая утомляемость, головокружение.
Ишемической болезни сердца свойственны психические и неврологические проявления: беспричинное беспокойство, чувство панического страха смерти, апатия, ощущение резкой нехватки воздуха, быстрая утомляемость, хроническая усталость.
Осложнения ишемической болезни сердца: инфаркт миокарда и внезапная сердечная смерть – остановка сердца, в большинстве случаев вызванная полной закупоркой большой артерии. Ишемическая болезнь сердца является непосредственной причиной смерти в 37 % случаев от всех летальных исходов в мире!
К какому специалисту обращаться?
При наличии симптомов ишемической болезни сердца необходимо обратиться к врачу-кардиологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• оценка цвета кожного покрова;
• измерение артериального давления;
• проверка пульса на артериях шеи, под мышками, на локтевых сгибах и запястьях, в паху, подколенных сгибах и на ступнях;
• надавливание на лодыжки и голени для выявления отеков;
• выслушивание дыхательных шумов и сердца с помощью стетоскопа.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови:
– уровень тропонина или МВ-фракции креатинфосфокиназы в крови;
– триглицериды в сыворотке крови;
– общий холестерин в сыворотке крови;
– холестерин липопротеидов высокой плотности (ЛПВП) в сыворотке крови;
– холестерин липопротеидов низкой плотности (ЛПНП) в сыворотке крови;
– уровень креатинина для оценки функции почек;
• тест толерантности к глюкозе.
Инструментальная диагностика:
• электрокардиография в покое;
• электрокардиография с физической нагрузкой – тредмил-тест или велоэргометрия;
• эхокардиография в покое;
• стресс-эхокардиография;
• сцинтиграфия с физической или фармакологической нагрузкой;
• ультразвуковое исследование сердца;
• ангиография и КТ-ангиография коронарных артерий – введение рентгеноконтрастного вещества в просвет артерий. Данные методы не являются полностью безопасными и применяются лишь в случае необходимости, однако они позволяют дать наиболее полную картину течения заболевания.
ВАЖНО!
Суточное амбулаторное мониторирование ЭКГ (Холтер). Этот метод позволяет выявить ишемию миокарда во время обычной повседневной деятельности. Данный метод позволяет также выявить ишемическую болезнь сердца при ее бессимптомном течении.
Какое лечение необходимо при ишемической болезни сердца?
Основное. Для купирования боли применяют: нитраты (мононитраты обладают меньшим количеством побочных действий, чем динитраты и тринитраты), бета-блокаторы, кальциевые блокаторы. Для профилактики осложнений и улучшения прогноза применяют:
• статины – снижают уровень холестерина;
• антикоагулянты и антиагреганты – разжижают кровь и препятствуют образованию тромбов. Наиболее распространенными препаратами являются ацетилсалициловая кислота и гепарин;
• β-адреноблокаторы – снижают частоту сердечных сокращений и, как следствие, потребление миокардом кислорода;
• диуретики – уменьшают нагрузку на миокард путем уменьшения объема циркулирующей крови за счет ускоренного выведения жидкости из организма;
• ингибиторы АПФ – помогают снять спазм сосудов и поддерживать артериальное давление в норме;
• антиаритмические препараты;
• дополнительные кардиопротекторные препараты – улучшают метаболизм в сердечной мышце.
Большинство препаратов необходимо принимать пожизненно. Их самостоятельная отмена чревата ухудшением состояния и осложнениями.
При определенных показателях ишемической болезни применяются хирургические методы лечения:
• аортокоронарное шунтирование – наложение шунтов в обход пораженных участков коронарных артерий, в качестве шунта используются собственные вены или внутренняя грудная артерия пациента;
• баллонная ангиопластика и стентирование – через пункцию бедерной или лучевой артерии в пораженный сосуд вводится баллон, который раздвигает бляшки на его стенках, после чего в сосуде закрепляется стент, сохраняющий приданную сосуду форму;
• электрическая стимуляция спинного мозга для купирования стенокардии.
Дополнительное. Существуют также и другие немедикаментозные средства лечения ишемической болезни сердца:
• Ударно-волновая терапия – метод лечения с использованием акустических ударных волн. Способствует улучшению кровообращения в области процедуры и уменьшению болевого синдрома.
• Усиленная наружная контрпульсация – воздействие создается обжатием конечностей с помощью специальных манжет. Манжеты голеней, бедер и ягодиц последовательно раздуваются под большим давлением, создавая волну давления крови в артериях. Процедура усиливает кровоток в коронарных артериях, уменьшает нагрузку на сердце и снижает частоту приступов стенокардии.
Физиотерапия: внутривенная лазерная терапия, квантовая терапия, ДМВ-терапия области сердца, электрофорез метаболических корректоров и сосудорасширяющих препаратов, низкочастотная магнитотерапия области сердца, оксигенобаротерапия, нормобарическая гипокситерапия, кислородные, озоновые, воздушные ванны, углекислые ванны, радоновые и йодобромные ванны.
Санаторно-курортное лечение: Арзни, Аршан, Боржоми, Дарасун, Кисловодск, Шиванда, Ямаровка, Арчман, Горячий Ключ, Ейск, Кемери, Менджи, Пятигорск, Сергиевские минеральные воды, Сочи, Мацеста, Сураханы, Талги, Хилово, Белокуриха, Молоковка, Нальчик.
Что можете сделать вы?
Необходимо понимать, что ишемическая болезнь сердца является хроническим и неуклонно прогрессирующим заболеванием. Лечение только останавливает или значительно замедляет его развитие, но не обращает болезнь вспять. Поэтому во многом именно от ваших действий зависит продолжительность жизни. Строгие правила, которых необходимо придерживаться постоянно, помогут сохранить качество жизни, даже несмотря на такой серьезный диагноз.
Диета. При ишемической болезни сердца должна соблюдаться очень точно, а перед ее соблюдением важно обговорить все нюансы диеты с лечащим врачом.

С целью снижения нагрузки на сердце ограничивают прием воды – до 1 л в сутки и поваренной соли – не более 5 г в сутки. Важным компонентом лечения ИБС является борьба с ожирением как фактором риска. Поэтому при наличии избыточного веса сократите свой рацион на 300 килокалорий за счет крахмалистых и высококалорийных продуктов.
Рекомендуется питаться небольшими порциями 4–5 раз в день. Последний прием пищи должен заканчиваться за 3–4 часа до сна.
Отказ от вредных привычек – курение и употребление алкоголя сокращает продолжительность жизни и повышает риск развития инфаркта миокарда и внезапной сердечной смерти!
25 % случаев внезапной сердечной смерти у больных ИБС спровоцировано курением.
Ограничение физической нагрузки. При физической нагрузке возрастает нагрузка на сердце, и оно испытывает дефицит кислорода и питательных веществ. Поэтому важнейшим компонентом лечения любой формы ишемической болезни сердца является ограничение физической нагрузки, однако лечебная физкультура обязательно входит в реабилитацию. Выбор упражнений индивидуален, зависит от тяжести и специфики течения болезни и назначается строго лечащим врачом. При выполнении упражнений нельзя допускать учащения пульса после нагрузки более чем на 10 %. Длительность занятий 15–20 минут. При ухудшении состояния, одышке, аритмии, появившейся боли в сердце необходимо прекратить занятия.
Не отказывайтесь от спокойных пеших прогулок и низкоинтенсивной работы по дому.
Инфаркт миокарда
Инфаркт миокарда – это острое течение ишемической болезни сердца, вызванное прекращением доставки крови к какому-либо отделу сердечной мышцы. Если кровоснабжение нарушается на 15–20 минут и более, «голодающий» участок сердца умирает. Этот омертвевший участок и называют инфарктом миокарда.
Большинство инфарктов возникает внезапно и сразу дает симптом в виде острой боли. Но иногда инфаркт начинается медленно и проявляется лишь слабой болью или просто неприятными ощущениями, поэтому люди не сразу замечают неладное и упускают время для оказания помощи.
Людям, страдающим от ишемической болезни сердца, необходимо знать симптомы инфаркта миокарда, чтобы вовремя обратиться за помощью. Помните, при инфаркте миокарда дорога каждая секунда!
Как распознать тревожные симптомы?
Инфаркт миокарда начинается с боли, жжения или ощущения сдавливания в центре грудной клетки, которые продолжаются несколько минут или постоянно повторяются. Боль может отдавать в руки, левое плечо, челюсть или в спину. Также могут возникнуть:
• затрудненное дыхание и одышка;
• тошнота и рвота;
• икание;
• головокружение и слабость;
• испарина и бледность кожи.
ВАЖНО!
Люди, страдающие от сахарного диабета, при инфаркте миокарда могут не ощущать боль в груди в течение длительного времени, так как при сахарном диабете повреждается проводимость нервных окончаний.
Что может спровоцировать инфаркт миокарда?
• Физические нагрузки чрезмерной интенсивности.
• Курение.
• Злоупотребление спиртными напитками и кофе.
• Скачки артериального давления.
• Перемена погоды.
• Стресс.
Что делать до приезда «Скорой помощи»?
Вызовите неотложную помощь. Снимите или расстегните стесняющую одежду. Примите позу полулежа, чтобы верхняя часть туловища была выше, тогда нагрузка на сердце будет меньше. Если вы находитесь в помещении, откройте форточку или окно. Положите под язык 1 таблетку нитроглицерина. Затем, через 3 минуты – 1 таблетку ацетилсалициловой кислоты.
При инфаркте миокарда необходимо каждые 5 минут проверять уровень артериального давления. При резком снижении давления повторный прием нитроглицерина недопустим!
Нитроглицерин нельзя давать более двух раз.
При отсутствии у больного сознания, дыхания и пульса следует незамедлительно приступить к реанимационным мероприятиям. Непрямой массаж сердца и искусственное дыхание необходимо проводить только на твердой ровной поверхности. После каждых 15 сильных нажатий в область сердца нужно делать два вдоха. Проводить реанимационные мероприятия необходимо до приезда «Скорой помощи».
Как жить после инфаркта миокарда?
В народе считается, что если кому и удалось пережить этот смертельный приступ, то все равно инвалидность человеку обеспечена. Но если правильно выполнять реабилитационные действия, то можно сохранить качество жизни и после такого страшного происшествия. Помните, после выписки из больницы ваша реабилитация не заканчивается, она только начинается!
Не пропускайте прием лекарств, назначенных лечащим врачом!
Правильная реабилитация проходит в 4 этапа:
1 этап. Реабилитация начинается еще в больнице, где попутно с приемом лекарственных препаратов и прохождением физиотерапевтических процедур проводится адаптация к простым бытовым нагрузкам. После нескольких дней усилия направлены на достижение такого уровня физической активности больного, при котором он мог бы обслужить себя, подняться на один этаж по лестнице и совершать небольшие прогулки.
2 этап. После выписки из больницы необходимо начать наращивать физическую активность. В этот период показаны массаж, занятия ЛФК с постепенным увеличением нагрузки.
ВАЖНО!
Когда врачи советуют после выписки соблюдать постельный режим и ограничить физическую активность, они совсем не имеют в виду, что вы должны весь день лежать в кровати. Это означает, что не стоит сразу после выписки таскать тяжелые сумки или бегать по лестнице.
3 этап. Чтобы полностью компенсировать недостаток погибших сердечных клеток за счет оставшегося здорового участка, необходимо достичь максимально возможной индивидуальной физической активности и возвращения трудоспособности. В этом помогут регулярные пешие прогулки, ходьба по лестнице, ЛФК, плавание. Все физические нагрузки должны выполняться под присмотром врача. Обязательно необходим постоянный мониторинг сердечной деятельности. Поэтому этот этап лучше проходить в специализированном санатории или реабилитационном центре.
ВАЖНО!
Ударно-волновая терапия стимулирует прорастание новых сосудов в ткани сердца, улучшая кровообращение в этой области. Рекомендуется включение этой процедуры в курс реабилитации после инфаркта миокарда.
4 этап. Занятия на тренажерах, аэробные нагрузки (такие, как занятия на велотренажере, беговой дорожке), спортивные игры должны постоянно присутствовать в послереабилитационном периоде для поддержания физической работоспособности.
Диета после инфаркта миокарда.
Острый период – сразу после инфаркта. Диета назначается на срок не более двух недель и проходит под строгим наблюдением врача. В нее включены только легкие овощные супы, обезжиренные молочные продукты и жидкие крупяные каши. Все блюда употребляются без соли и в протертом виде. Питание 6–7 раз в день маленькими порциями.
Подострый период – 2–3-я неделя после инфаркта. Разрешаются непротертые блюда, но без соли. Питание остается дробным, небольшими порциями 5 раз в день.
Период реабилитации – с 4-й недели после инфаркта. Назначается низкокалорийное питание с ограничением жидкости до 1 л и соли до 3–5 г в день. Запрещены: жирная пища, острое, копчености, соленые продукты, продукты, богатые холестерином, кондитерские изделия, кофе и чай, алкоголь. Полезно добавлять в рацион отруби, натуральные молочные продукты – нежирные творог, кефир, сметану, сливки, несоленый сыр. Не следует перегружать организм белком. Суточную потребность в белках полностью обеспечивают 400 г творога, рыбы или нежирного мяса. Налегайте на клетчатку – сырые несладкие овощи и фрукты, цельнозерновой хлеб, крупы. Рекомендуется употреблять курагу, изюм и чернослив, так как они насыщают организм калием.
Вертебро-базилярная недостаточность
Вертебро-базилярная недостаточность – это нарушение функций мозга вследствие ухудшения его питания из-за снижения кровотока в позвоночных артериях и базилярной артерии, расположенной в нижней части ствола мозга.
С вертебро-базилярной недостаточностью связывают до 30 % всех случаев инсульта.
Позвоночные артерии отходят от подключичных артерий в верхней части грудной полости и входят в полость черепа, где сливаются в единую базилярную артерию – главную артерию мозга.
Выделяют несколько стадий течения заболевания.
Стадия компенсации – болезнь протекает без симптомов либо с незначительными, очаговыми неврологическими нарушениями.
Стадия относительной компенсации включает:
– транзиторные ишемические атаки;
– малый инсульт;
– дисциркуляторную энцефалопатию 1–2-й стадии.
Стадия декомпенсации включает завершенный ишемический инсульт различной степени выраженности, дисциркуляторную энцефалопатию 3-й стадии.
Факторы риска, приводящие к развитию вертебро-базилярной недостаточности:
• атеросклероз;
• повышенное артериальное давление;
• остеохондроз;
• воспаление сосудов;
• тромбоз основной или позвоночной артерии;
• фиброзно-мышечная дисплазия;
• врожденные аномалии сосудов;
• сахарный диабет.
Какие симптомы говорят о вертебро-базилярной недостаточности?
К основным симптомам вертебро-базилярной недостаточности относятся:
• головокружения и шум в голове;
• обмороки;
• тошнота и рвота;
• жгучие, пульсирующие или ноющие боли в затылке;
• прилив жара, вызывающий сильную потливость и тахикардию;
• двоение в глазах;
• потеря зрения;
• онемение вокруг рта и расстройство речи;
• внезапная слабость в ногах, вплоть до падения;
• снижение памяти;
• повышенная раздражительность;
• нарушения сна;
• рассеянность, снижение работоспособности.
К какому специалисту обращаться?
При вышеобозначенных симптомах необходимо обратиться к врачу-неврологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• выслушивание при помощи стетоскопа подключичной и лучевой артерий;
• измерение АД на обеих руках;
• определение пульсации лучевой артерии;
• функциональные пробы с физической нагрузкой – обнаружение симптомов вертебро-базилярной недостаточности при повороте головы в сторону или при запрокидывании головы назад, при поворотах туловища с поднятыми руками;
• нейропсихологическое тестирование.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• рентгенография шейного отдела позвоночника;
• компьютерная или магнитно-резонансная томография шейного отдела позвоночника;
• инфракрасная термография – оценка по тепловым полям;
• ультразвуковая доплерография – оценка движения кровотока по артериям вертебро-базилярной системы;
• магнитно-резонансная ангиография или спиральная КТ‑ангиография – оценка состояния кровеносного русла артерий вертебро-базилярной системы.
Какое лечение необходимо при вертебро-базилярной недостаточности?
Основное. При вертебро-базилярной недостаточности назначают следующие препараты:
• оптимизирующие мозговой кровоток (винпоцетин, циннаризин, ницерголин);
• ноотропные – для улучшения функционирования мозга (пирацетам, глицин, актовегин);
• повышающие функциональную активность нервной ткани (гамма-аминомасляная кислота, пиритинола дигидрохлорида моногидрат, витамины группы В);
• сосудорасширяющие препараты;
• уменьшающие свертываемость крови (антиагреганты) для предотвращения образования тромбов (ацетилсалициловая кислота, дипиридамол, тиклопидин);
• препараты против головокружения (бетагистин);
• антигипертензивные – для снижения артериального давления.
В некоторых случаях может потребоваться хирургическое вмешательство:
• ангиопластика и стентирование подключичных или позвоночных артерий – процедура открытия пораженной артерии с использованием тонкого катетера с расширяемым баллоном на конце и имплантирование в артерию стента, сохраняющего ее просвет;
• эндартерэктомия – удаление атеросклеротической бляшки с участком внутренней оболочки позвоночной артерии;
• удаление грыжи диска шейного отдела позвоночника.
Дополнительное. Ношение шейного корсета, массаж шейно-воротниковой зоны, иглорефлексотерапия, мануальная терапия, гирудотерапия.
Физиотерапия: электрофорез с сосудорасширяющими веществами, дарсонвализация головы и шейно-затылочной области, ультразвуковое воздействие, СМТ, магнитотерапия.
Санаторно-курортное лечение: Сочи-Мацеста, Кисловодск, Боржоми. Больные вертебро-базилярной недостаточностью плохо переносят акклиматизацию, поэтому рекомендуется лечение в местных санаториях.
Что можете сделать вы?
Диета. Придерживайтесь низкохолестериновой и низкосолевой диеты.
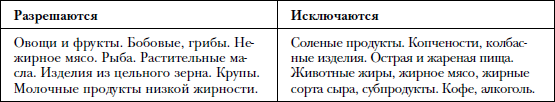
Ограничение соли – не более 2 г в сутки.
Регулярное измерение АД. Измеряйте артериальное давление 3 раза в день и записывайте показания в дневник.
Бытовые правила. Для безопасности и улучшения качества жизни придерживайтесь следующих правил:
• спите на специальной ортопедической подушке;
• не спите на животе – при глубоком сне происходит расслабление мышц шеи, голова при этом бывает повернута в сторону и запрокинута, возникает сдавление артерий, что может спровоцировать инсульт;
• ограничьте ношение тяжестей;
• не носите сумки в одной руке, обязательно распределяйте нагрузку на обе руки;
• откажитесь от курения;
• замените ванну на душевую кабину с возможностью принимать душ сидя;
• вставая с постели, не торопитесь, поднимайтесь с осторожностью, посидите на постели 1–2 минуты и только при нормальном самочувствии вставайте окончательно;
• купите напольную сушилку для белья, чтобы не развешивать белье, высоко поднимая руки.
Откажитесь от домашней работы, требующей запрокидывания головы: мытье окон, вешание штор, уборка на верхних полках шкафов.
Физическая активность. Занятия лечебной физкультурой включают упражнения для тренировки вестибулярного аппарата и координации: глазодвигательные упражнения, тренировка статического и динамического равновесия. Упражнения назначаются индивидуально и проводятся под контролем врача.
Избегайте таких занятий, как активные спортивные игры, катание на велосипеде, требующих соблюдения равновесия и точного контроля положения тела в пространстве.
Инсульт
Инсульт – острое нарушение кровообращения мозга, приводящее к повреждению и отмиранию нервных клеток.
Существует следующая классификация инсультов:
Ишемический инсульт. Встречается в 80–85 % случаев. Развивается при сужении или закупорке артерий, питающих головной мозг, атеросклеротической бляшкой или тромбом. Из-за дефицита кислорода и питательных веществ клетки мозга погибают. Чаще всего возникает у лиц старше 60 лет. В большинстве случаев развивается в ночное время без потери сознания.
• Атеротромботический инсульт – образование тромба на месте атеросклеротической бляшки.
• Эмболический инсульт – закупорка мелких кровеносных сосудов эмболами – капельками жира, тромбами, пузырьками воздуха, переносимыми током крови из более крупных сосудов.
• Лакунарный инсульт – сужение мелких артерий в результате атеросклероза, развивается на фоне артериальной гипертензии.
• Гемодинамический инсульт – сочетание двух факторов: резкого снижения АД при сердечной недостаточности и сужения одного из крупных сосудов головного мозга.
• Гемореологическая закупорка мозговых сосудов – возникает в результате повышения свертываемости крови или при повышенной способности к слипанию тромбоцитов.
Геморрагический инсульт. Встречается в 10–15 % случаев. Возникает в результате разрыва сосуда: кровь под большим давлением выходит из поврежденного сосуда, раздвигает ткани головного мозга и образует гематому.
• Внутримозговое кровоизлияние. Кровоизлияние в вещество головного мозга, в сам мозг. Смертность от внутримозговых кровоизлияний достигает 40 %. Основной причиной этого типа кровоизлияния является гипертония.
• Субарахноидальное кровоизлияние. При этом виде геморрагического инсульта происходит разрыв аневризм. Кровь попадает в область, расположенную вокруг мозга, которая заполнена специальной защитной жидкостью. Причиной может также быть черепно-мозговая травма.
Осложнения: частичный или полный паралич, нарушение речи, письма, расстройства памяти и других функций высшей нервной деятельности, кома, высокая смертность.
Основные факторы риска инсульта:
• гипертония – внезапное и стойкое повышение АД;
• ишемическая болезнь сердца – аритмия;
• атеросклероз – закупорка сонных артерий холестериновыми бляшками;
• повышенная вязкость крови – образование тромбов;
• возраст старше 50 лет;
• мужской пол;
• сахарный диабет;
• ожирение.
Как распознать тревожные симптомы?
Инсульт чаще всего случается рано утром или поздно ночью. На инсульт указывают следующие признаки:
• внезапное онемение или слабость мышц лица, руки или ноги, вплоть до паралича. Чаще всего затрагивает только левую или правую сторону тела. Улыбка перекошена, высунутый язык изогнут или заваливается в сторону;
• нарушение речи и произношения слов. При попытке произнести даже простое предложение нарушается дикция, появляется спутанность фраз;
• снижение зрения, чаще всего только на один глаз, и видимая пульсация сонной артерии на стороне поражения, косоглазие, двоение в глазах;
• внезапное нарушение координации движений, шаткость походки;
• внезапная резкая и необъяснимая головная боль;
• тошнота, рвота, головокружение;
• потеря ориентировки во времени и пространстве.
Что делать до приезда «Скорой помощи»?
Неотложная помощь должна быть оказана в течение максимум 4 часов от начала приступа.
При звонке в службу неотложной помощи точно опишите симптомы, чтобы приехала специализированная неврологическая бригада. Дожидаясь приезда службы, необходимо уложить больного, приподняв его голову на 30 градусов выше тела, ослабить сдавливающие детали одежды, открыть окно или форточку. Измерьте артериальное давление. Если оно повышено, дайте больному лекарство для снижения давления и/или приложите к ступням грелку или бутылку с горячей водой. В случае тошноты и рвоты уложите больного на правый бок. Уточните у бригады «Скорой помощи», оснащен ли стационар, в который госпитализируют больного, аппаратурой для проведения магнитно-резонансной или компьютерной томографии.
Как жить после инсульта?
Реабилитация инсульта направлена прежде всего на нормализацию кровообращения в пораженном участке головного мозга, на активизацию дополнительных нервных клеток взамен омертвевших во время приступа и на восстановление двигательной активности.
Самым коварным последствием инсульта является нарастание тонуса в мышцах пораженных конечностей. Для предотвращения спастичности производится лечение положением: укладкой конечностей таким образом, чтобы мышцы, в которых наблюдается повышение тонуса, были растянуты. Также для этой цели используют лечебный массаж: легкое поглаживание в медленном темпе частей тела с повышенным тонусом и растирание мышц-антагонистов. Полезно делать парафиновые и озокеритовые аппликации на спастичные мышцы. Лечащий врач также может назначить прием миорелаксантов.
Больным с повышенным тонусом конечностей запрещены упражнения с эспандерами.
При болевом синдроме полезны физиотерапевтические процедуры: электротерапия, магнитотерапия, лазеротерапия и иглорефлексотерапия.
Занятия лечебной физкультурой следует начать уже в первые дни после инсульта. Вначале выполняется пассивная гимнастика, когда движения во всех суставах пораженных конечностей совершаются за больного. Упражнения проводятся под контролем пульса и давления с обязательными паузами для отдыха. С улучшением самочувствия больного начинают сажать, потом обучают садиться самостоятельно. Постепенно больного учат вставать с постели и делать шаги, вначале с поддержкой, затем самостоятельно, обязательно держась за спинку кровати. После чего увеличивают расстояния и интенсивность ходьбы.
Вместе с этим больной постепенно восстанавливает навыки самообслуживания, выполняет упражнения для восстановления речи.
Отдельным пунктом стоит профилактика повторного инсульта.
ВАЖНО!
В течение первого года после инсульта каждый четвертый больной переносит его повторно. При этом второй инсульт опаснее и тяжелее предыдущего.
В зависимости от заболевания-провокатора назначается прием лекарственных препаратов: сосудорасширяющих, разжижающих кровь, снижающих артериальное давление или уровень холестерина. Также назначаются препараты, стимулирующие работу нервной системы.
Санаторно-курортное лечение: после инсульта рекомендуется санаторно-курортное лечение в санаториях вблизи от постоянного места жительства с медицинским профилем. Также полезно лечение в Кисловодске, Сочи, в Карелии, в санаториях Астраханской, Камчатской областей, в Приморском крае.
Варикозное расширение вен нижних конечностей
Варикозное расширение вен нижних конечностей – это расширение поверхностных вен нижних конечностей, сопровождающееся нарушением кровотока и функций венозных клапанов.
В венах расположены клапаны, которые не дают поднимающейся к сердцу крови оттекать вниз. При варикозном расширении вен клапаны сосудов становятся слабыми, не до конца закрываются, и кровь застаивается в венах и растягивает их.
По формам варикозная болезнь подразделяется на:
• внутрикожный и подкожный сегментарный варикоз без патологического венозного сброса;
• сегментарный варикоз с обратным оттоком крови по поверхностным или перфорантным венам;
• распространенный варикоз с обратным оттоком крови по поверхностным и перфорантным венам;
• варикозное расширение вен при наличии обратного оттока крови по глубоким венам.
Существует несколько разновидностей классификации варикозного расширения вен нижних конечностей. Самая современная версия выделяет 6 классов развития заболевания:
– Класс ноль – отсутствие симптомов болезни вен при осмотре и пальпации.
– Класс один – наличие мелких сеточек вен и сосудистых звездочек.
– Класс два – появление расширенных вен.
– Класс три – появление отеков на ногах.
– Класс четыре – элементы крови просачиваются за пределы сосудов, где распадаются и дают пигмент, окрашивающий кожу в коричневый цвет, образование множественных рубцов в подкожном жире и дерме, возникает припухлость около лодыжки.
– Класс пять – развитие так называемой предъязвы или зажившей язвы.
– Класс шесть – развитие стойких трофических язв, особенно в области голеней.
Осложнения: развитие экзем, тромбоза, тромбофлебита, трофической язвы, тромбоэмболии легочной артерии, которая может привести к внезапному летальному исходу.
Факторы риска, приводящие к развитию варикозного расширения вен нижних конечностей:
• беременность и роды;
• наследственность;
• частое поднятие тяжестей;
• сидячая работа;
• необходимость много времени проводить на ногах;
• частое ношение обуви на высоком каблуке;
• гормональные изменения при климаксе;
• избыточный вес;
• запоры.
Какие симптомы говорят о варикозном расширении вен нижних конечностей?
Кроме видимых внешних признаков варикозного расширения вен нижних конечностей симптомами являются отеки ног к концу дня, чувство тяжести и распирающие боли в икрах, чувство жара в ногах и ночные судороги в икроножных мышцах.
К какому специалисту обращаться?
Лечением варикозного расширения вен нижних конечностей занимается врач-флеболог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• оценка доступных для осмотра вен;
• оценка состояния цвета кожи ноги;
• оценка отечности.
Лабораторная диагностика:
• клинический анализ крови;
• коагулограмма;
• тест на D-димеры.
Инструментальная диагностика:
• ультразвуковая доплерография – помогает оценить состояние клапанов и скорость кровотока в венах, степень повреждения сосудистой стенки, проходимость глубоких и поверхностных вен и наличие тромбов;
• дуплексное ангиосканирование – позволяет в реальном времени отсканировать сосуд, дать оценку кровотока в нем, обнаружить тромбы и осмотреть состояние венозных клапанов. Абсолютно безопасный и безболезненный метод.
Какое лечение необходимо при варикозном расширении вен нижних конечностей?
Основное. Важно помнить, что варикозная вена не сможет вернуться в изначальное здоровое состояние при помощи таблеток и мазей. На сегодняшний день хирургические вмешательства при варикозном расширении вен являются основным методом лечения. Правильно выполненная операция позволяет не только устранить все проявления варикоза, но и предупредить его появление в дальнейшем. В зависимости от стадии заболевания и риска осложнений применяются следующие хирургические методики:
• склеротерапия – процедура проводится под местным обезболиванием. В расширенную вену вводят специальное вещество, скрепляющее стенки вены. Операция проводится в течение всего нескольких минут. После операции некоторое время потребуется эластическое бинтование ног и ограничение физических нагрузок;
• радиочастотная коагуляция варикозных вен – эта процедура выполняется под ультразвуковым контролем, под местным обезболиванием, без разрезов и без госпитализации. Во время процедуры микроволнами нагревается и закрывается пораженная вена;
• лазерная коагуляция варикозных вен – процедура проводится под местной анестезией: в вену вводят световод, лазерное излучение изнутри нагревает клетки крови, и они «заваривают» сосуд;
• флебэктомия – удаление варикозных вен. Удалению подлежат подкожные вены, кровоток по которым составляет не более 10 % общего объема. Глубинные вены, по которым переносится основной объем крови, легко адаптируются к подобному незначительному увеличению нагрузки. В результате операции нормализуется отток крови, достигается эстетический эффект.
Дополнительное лечение направлено на торможение скорости прогрессирования заболевания и проводится в комплексе с хирургическим лечением. Хорошие результаты дает следующее консервативное лечение:
• прием флеботропных препаратов и использование мазей и кремов, которые повышают тонус периферических вен за счет противоотечного, анальгетического, тонизирующего и противовоспалительного действия;
• ношение компрессионного трикотажа или использование эластичных бинтов.
Как правильно использовать компрессионные бинты?
Повязку накладывают, предварительно максимально вытянув стопу «на себя». Бинтование всегда начинают от суставов пальцев стопы и захватывают пятку. Рулон бинта раскручивают наружу. Давление бинта должно плавно ослабевать от лодыжки к бедру.
Как правильно использовать компрессионный трикотаж?
Давление трикотажа должно заканчиваться на 5–10 см выше расширенных вен. Если вены увеличены под коленной чашечкой, то нельзя носить гольфы, нужно носить чулки. Трикотаж стоит надевать утром, как можно быстрее после гигиенических процедур.
Компрессионный трикотаж нужно стирать каждый день, чтобы не допустить его растягивания.
Стирать компрессионный трикотаж нужно вручную, с помощью детского мыла или специального шампуня. Нельзя пользоваться пятновыводителями, стиральными порошками и кондиционерами. Нельзя выжимать трикотаж, чтобы не повредить нити компрессии, можно лишь промокнуть полотенцем. Сушить компрессионный трикотаж следует только при комнатной температуре. Нельзя сушить на батареях. Меняйте компрессионный трикотаж каждые 6 месяцев – по истечении этого срока он теряет свои лечебные свойства.
Физиотерапия: импульсная магнитотерапия, вибротерапия, амплипульстерапия, дарсонвализация, электрофорез, гипербарическая оксигенация, лимфодренаж, гальванизация, ультрафиолетовое облучение, УВЧ, лазерное облучение крови, криотерапия; бальнеолечение: жемчужные, кислородные, радоновые ванны, контрастный душ, грязелечение.
Санаторно-курортное лечение: Ангара, Бакирово, Ейск, Красноусольск, Нальчик, Сергиевские минеральные воды, Сочи, Мацеста, Талги, Тамиск, Усть-Качка, Хилово, Белокуриха, Кисегач, Молоковка, Увильды, Дарасун, Ессентуки, Железноводск, Зарамаг, Кисловодск, Кожаново, Пятигорск, Шиванда, Шмаковка, Ямаровка, Анненские минеральные воды, Кармадон.
Что можете сделать вы?
Диета. Следование специальной диете при варикозе поможет замедлить течение болезни. Включите в рацион следующие продукты:
• черная смородина, брусника, клюква, черноплодная рябина, облепиха – эти ягоды богаты рутином, который укрепляет стенки сосудов;
• болгарский перец, зелень, плоды шиповника, брокколи, сливы, клубника, крыжовник, цитрусовые – все они богаты витамином С, который стимулирует образование коллагена, что вызывает укрепление стенок кровеносных сосудов;
• бобовые, говяжья печень, яичный желток, растительные масла – богаты витамином Е, который улучшает циркуляцию и нормализует свертываемость крови;
• говядина, индейка, кедровые орехи, фасоль, горох, гречка – продукты, богатые цинком, который нормализует циркуляцию крови по сосудам, предотвращает кислородное голодание, способствует уменьшению отеков;
• ячневая крупа, гречка, жимолость, кукуруза, фисташки, овсянка – богаты кремнием, который ускоряет процессы метаболизма в стенках венозных сосудов и улучшает работу венозных клапанов.
Исключите острую и жареную пищу, кофе и алкоголь.
Употребление соли следует ограничить – не более 6 г в сутки.
Физическая активность. При варикозном расширении физическая активность очень важна, т. к. малоподвижный образ жизни – один из главных факторов риска. Без физических упражнений кровь в пораженных сосудах застаивается, давление на ослабленные вены увеличивается. Ходьба, бег трусцой, плавание – идеальные физические нагрузки при варикозном расширении вен. Также полезны упражнения для ног «велосипед» и «ножницы».
ВАЖНО!
При варикозном расширении вен полезно диафрагмальное дыхание. Поместите одну ладонь на грудь, а другую на живот. Дышите так, чтобы рука на животе сдвигалась вперед, а рука на груди оставалась без движения.
Бытовые правила. При варикозном расширении вен нижних конечностей стоит отказаться от некоторых привычек и взять на вооружение несколько правил:
• откажитесь от обуви на высоком каблуке;
• не сидите в позе нога на ногу;
• не принимайте горячие ванны;
• следите за весом;
• во время сна и отдыха держите ноги в приподнятом положении;
• если вы вынуждены долго сидеть, например за работой, вставайте и разминайтесь каждые 30 минут.
Тромбофлебит
Тромбофлебит – воспаление венозной стенки с образованием тромба в просвете вены.
Воспаление внутренней оболочки сосуда включает защитный механизм крови – она начинает свертываться. Кровяные сгустки образуют тромб, который сужает просвет сосуда и препятствует нормальному оттоку венозной крови.
По характеру течения заболевания различают следующие виды тромбофлебита:
• острый тромбофлебит протекает в рамках 1 месяца;
• подострый тромбофлебит имеет продолжительность клинических проявлений от 1 до 2 месяцев;
• хронический тромбофлебит является длительным патологическим процессом, который длится более 2–3 месяцев.
По характеру воспаления тромбофлебит различают на:
– гнойный;
– негнойный.
По локализации патологического процесса различают:
– тромбофлебит поверхностных вен;
– тромбофлебит глубоких вен.
Осложнения: хроническая венозная недостаточность, сепсис, венозная гангрена, отрыв тромба и тромбоэмболия легочной артерии.
Факторы риска, приводящие к развитию тромбофлебита:
• варикозное расширение вен;
• хронические заболевания сердечно-сосудистой системы;
• инфекции;
• наследственная и приобретенная склонность крови к образованию тромбов;
• замедление тока крови;
• расстройства гормонального фона;
• нарушение целости стенок сосудов, травмы вен;
• перенесенные хирургические операции, послеродовой период;
• аллергические реакции;
• длительное использование катетера.
Какие симптомы говорят о тромбофлебите?
Основной симптом – сильная тянущая боль в районе пораженной вены, усиливающаяся при ходьбе. Возможно повышение температуры до 37,5–38 °C. Отмечается также покраснение и уплотнение в области больной вены. Могут возникать отеки в пораженном месте.
ВАЖНО!
Отек и сильная боль, сопровождающиеся повышением температуры тела и/или одышкой с приступами кашля или болями в груди, свидетельствуют о развитии тромбоза глубоких вен и являются поводом для вызова бригады «Скорой медицинской помощи». Это состояние повышает риск отрыва тромба и является угрозой для жизни.
К какому специалисту обращаться?
При слабо выраженном тромбофлебите посетите врача-флеболога. При явных признаках тромбофлебита, отеке, повышенной температуре и выраженных болезненных ощущениях стоит обратиться напрямую к сосудистому хирургу – ангиохирургу.
Какую диагностику должен провести врач?
Общий осмотр больного.
Диагностика тромбофлебита заключается в определении локализации тромба. Для этого врач методом пальпации выявляет болезненные участки и уплотнения.
Лабораторная диагностика:
• клинический анализ крови;
• коагулограмма – анализ крови на свертываемость;
• тест на D-димеры – выявляет продукты распада тромбов.
Ни в коем случае нельзя мять, вдавливать, массировать пораженный участок – это может привести к отрыву тромба.
Инструментальная диагностика.
Для создания более четкой клинической картины проводят следующие обследования:
• ультразвуковое ангиосканирование с цветным картированием кровотока – на сегодняшний день метод является «золотым стандартом» диагностики патологии вен;
• ультразвуковая доплерография – помогает оценить состояние клапанов и скорость кровотока в венах, степень повреждения сосудистой стенки, проходимость глубоких и поверхностных вен и наличие тромбов;
• флебография – метод рентгенологического исследования вен нижних конечностей с применением контрастного йодсодержащего вещества;
• флебосцинтиография – при помощи специального прибора регистрируется распределение контрастного вещества по системе кровотока.
Какое лечение необходимо при тромбофлебите?
Основное. Консервативное лечение допустимо лишь при поверхностном тромбофлебите голени и стопы. Для этого назначают:
• холодные повязки с гепариновой мазью или троксевазином;
• противовоспалительные препараты;
• флеботонические средства;
• антикоагулянты – гепарин, варфарин;
• тромболизис – растворение тромбов при помощи введения в вену специальных препаратов – тромболитиков. Эта процедура применяется только на ранних стадиях заболевания и имеет ряд противопоказаний;
• ношение компрессионного трикотажа или эластичных бинтов;
• приподнятое положение ног во время сна и отдыха.
В остальных случаях рекомендуется хирургическое лечение в условиях стационара:
• установка кава-фильтра – специальное приспособление устанавливается в главную вену пациента и действует как ловушка для оторвавшихся тромбов. Кава-фильтр может быть установлен временно или для постоянного использования;
• флебэктомия – удаление пораженных вен через микроразрезы;
• тромбэктомия – удаление тромбов.
Физиотерапия: магнитотерапия, лазерное облучение крови, СМТ-терапия, УФО, соллюкс, инфракрасное облучение.
Санаторно-курортное лечение: в период обострения болезни санаторно-курортное лечение противопоказано. В отдаленном периоде больным, перенесшим острый тромбофлебит, рекомендовано курортное лечение в тех же санаториях, что и при варикозном расширении вен.
Что можете сделать вы?
Важно помнить, что тромбофлебит склонен к рецидиву. Поэтому даже после успешного лечения заболевания нужно проводить профилактику тромбофлебита.
Диета. Необходимо употреблять продукты, содержащие вещества, разжижающие кровь, снижающие ее вязкость – салициловую кислоту, витамин Е, йод. Одновременно необходимо исключить продукты, содержащие витамин К, который усиливает вязкость крови. Чтобы укрепить стенки сосудов, добавьте в рацион овощи и ягоды, богатые витамином С и рутином.

Физическая активность. Одной из главных ошибок в лечении тромбофлебита поверхностных вен является соблюдение постельного режима – ограничение подвижности усиливает застой крови и повышает риск образования тромбов. Прогулки пешком, плавание, езда на велосипеде помогут улучшить циркуляцию крови.
При тромбофлебите глубоких вен действительно стоит ограничить двигательную активность, так как физические нагрузки могут способствовать отрыву тромба.

