Как жить после удаления желчного пузыря?
Печень вырабатывает желчь и отправляет ее в желчный пузырь, где она скапливается и сгущается, концентрируется. Затем из желчного пузыря в процессе пищеварения необходимое количество желчи забрасывается в двенадцатиперстную кишку.
После удаления желчного пузыря желчь начинает поступать в двенадцатиперстную кишку непосредственно из печени через печеночный и общий желчный протоки. Поэтому желчь менее концентрированная, что влияет на моторику двенадцатиперстной кишки и нарушает пищеварение. Кроме того, такая жидкая желчь хуже защищает двенадцатиперстную кишку от микробов, что приводит к их размножению и возникновению дисбактериоза.
При несоблюдении определенных правил после удаления желчного пузыря могут развиться осложнения.
Осложнения: холангит, дуоденит, эзофагит, колит.
Диета. Поскольку желчь после удаления желчного пузыря начинает поступать в двенадцатиперстную кишку в менее концентрированном виде, а также в связи с отсутствием резервуара для ее хранения необходимо перестроить систему питания.
Во-первых, нельзя делать между приемами пищи большие перерывы. Если регулярный прием пищи будет отсутствовать, желчь начнет скапливаться в желчных протоках и растягивать их. Застой желчи в печени может вызвать образование в ней камней. Ешьте 6–7 раз в день. Необходимо адаптировать организм к жизни без желчного пузыря, поэтому рекомендуется хотя бы первые 4 месяца после операции принимать пищу ежедневно в одни и те же часы.
Во-вторых, питаться необходимо небольшими порциями, так как слабо концентрированная желчь не сможет справиться с перевариванием больших объемов пищи.
В-третьих, после удаления желчного пузыря в желчи уменьшается количество ферментов, которые способствуют перевариванию жиров. Поэтому из пищи таких больных должны быть полностью исключены тугоплавкие жиры животного происхождения: говяжий и бараний жир, свиное сало.
В-четвертых, после удаления желчного пузыря вся пища готовится либо на пару, либо при помощи варки или тушения.
Рекомендуемый объем жидкости 1,5–2 л в сутки.
Питание после удаления желчного пузыря:
С 3-го дня вводят в рацион перетертые отварные овощи, пюре из мяса и рыбы, перетертые каши, белковый омлет, супы-пюре на слабом бульоне, кисели.
С 5-го дня добавляют хлеб белый вчерашней выпечки, печенье галетное, сухари – эти продукты нельзя употреблять всухомятку.
С 6-го дня добавляют кисломолочные продукты.
С 8-го дня и на протяжении 1,5–2 месяцев вся пища употребляется в протертом виде, приготовленная на пару или с помощью варки. Нельзя употреблять горячие и холодные блюда – принимать пищу следует только в теплом виде. В рацион входят: сельдь, предварительно вымоченная в молоке, рыба и нежирное мясо – в виде тефтелей, фрикаделек и паровых котлет, кабачки и морковь, овощные пюре, молочные каши, творог, белковый омлет, вегетарианские супы, кисели, некислые соки, компот из сухофруктов.
С 2-х месяцев и на протяжении всей жизни:
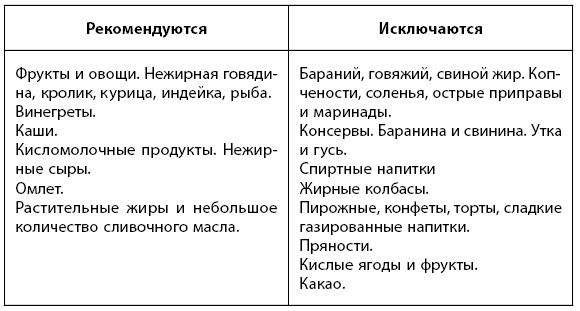
Иногда после удаления желчного пузыря могут появиться запоры или диарея, а также метеоризм. Всему виной усиленное размножение микробов в двенадцатиперстной кишке. Если у вас появились подобные жалобы, исключите из рациона сладости и ежедневно употребляйте продукты-пробиотики: кефир или йогурт с бифидои лактобактериями. Также исключите из рациона напитки, содержащие кофеин, такие как чай и кофе, которые могут усилить диарею. Если неприятные симптомы не исчезнут, обратитесь к врачу-гастроэнтерологу, который сможет подобрать препараты для лечения дисбактериоза.
Физическая активность. После удаления желчного пузыря ваша главная задача – избежать застоя желчи в печени и желчных протоках. В этом вам поможет ежедневная лечебная гимнастика. Через два месяца после операции рекомендуются ежедневные пешие прогулки по 30‑40 минут.
ВАЖНО!
В первые 6 месяцев после операции запрещены упражнения, связанные с напряжением пресса: наклоны, поднимание ног и корпуса из положения лежа. Также не занимайтесь поднятием тяжестей, копанием грядок и перетаскиванием тяжелых предметов.
Физиотерапия: озонотерапия, тюбажи с минеральной водой, питье минеральных вод.
Жировой гепатоз печени
Жировой гепатоз печени (жировая дистрофия, стеатоз) – заболевание печени, при котором в печеночных клетках происходит накопление жира.
Жировой гепатоз печени является самым распространенным видом гепатоза.
76 % людей с избыточной массой тела имеют жировой гепатоз.
Осложнения: стеатогепатит, холецистит, желчнокаменная болезнь, цирроз печени.
Факторы риска, приводящие к развитию жирового гепатоза печени:
• избыточный вес;
• злоупотребление жирной пищей, фастфудом;
• злоупотребление алкоголем;
• сахарный диабет 2-го типа;
• синдром Иценко – Кушинга;
• заболевания щитовидной железы;
• прием некоторых лекарственных препаратов: антибиотиков тетрациклинового ряда, гормональных препаратов, антидепрессантов;
• воздействие токсических химических веществ;
• малоподвижный образ жизни;
• возраст старше 45 лет;
• женский пол.
Какие симптомы говорят о жировом гепатозе печени?
При жировом гепатозе печени могут появиться периодическая тошнота, метеоризм, слабость и головокружения, головные боли, быстрая утомляемость при физической нагрузке. Иногда возникает тяжесть или тупые ноющие боли в правом подреберье.
ВАЖНО!
В 60 % случаев жировой гепатоз печени многие годы протекает бессимптомно.
К какому специалисту обращаться?
Лечением жирового гепатоза печени занимается врач-гастроэнтеролог.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• серологический анализ крови.
• ультразвуковое исследование печени;
• компьютерная томография брюшной полости;
• магнитно-резонансная томография печени с использованием фазо• вого контраста;
• эластография печени;
• биопсия печени под контролем УЗИ.
Какое лечение необходимо при жировом гепатозе печени?
Основное. В первую очередь необходимо устранить причину заболевания: снизить вес, изменить пищевые привычки, отменить прием лекарственных препаратов, повреждающих печень. При жировом гепатозе печени назначаются:
• гепатопротекторы – стабилизируют и защищают мембраны клеток печени;
• инсулиносенситайзеры – лекарственные препараты, повышающие чувствительность клеток к инсулину;
• урсодеоксихолевая кислота – препарат, минимизирующий токсичность желчных кислот и обладающий антиоксидантными свойствами.
ВАЖНО!
В большинстве случаев при соответствующем лечении жировой гепатоз печени полностью обратим.
Что можете сделать вы?
Успех в лечении жирового гепатоза печени в большей степени зависит от вас.
Основная причина развития жирового гепатоза – это гиподинамия и переедание, что приводит к избыточному весу.
• снижайте вес до нормального, но постепенно – не более 500 г в неделю;
• исключите пищу, богатую углеводами и жирами;
• употребляйте пищу, богатую пищевыми волокнами;
• добавьте в свой рацион стручковую фасоль и топинамбур – эти продукты помогают снижать уровень сахара в крови;
• пейте не менее 2 л воды в день;
• как можно больше ходите пешком;
• ежедневно проводите тренировки умеренной интенсивности по 40‑50 минут в день: велотренажер, ходьба, эллиптический тренажер, плавание.

