Нарушения сна
Нарушения сна – расстройства сна, приводящие к ощущению его хронической недостаточности.
Существуют следующие виды расстройств сна:
• инсомния – расстройство, связанное с трудностями засыпания, поддержания сна или ранними пробуждениями;
• расстройства дыхания во сне – синдром апноэ, храп, синдром центральной альвеолярной гиповентиляции;
• гиперсомния – повышенная сонливость;
• нарколепсия – расстройство, характеризующееся чрезмерной дневной сонливостью, плохим качеством ночного сна и патологическими проявлениями быстрого сна: сонные атаки, сонный паралич;
• двигательные расстройства во сне – синдром беспокойных ног, синдром периодических движений конечностей;
• эпилепсия сна.
Нарушения сна бывают:
• пресомнические – длительное засыпание;
• интрасомнические – нарушение продолжительности и глубины сна;•
• постсомнические – нарушения быстроты и времени пробуждения;
• смешанные – комбинация двух и более видов нарушений.
Осложнения: синдром хронической усталости, снижение иммунитета, депрессии, социальная дезадаптация.
Факторы риска, приводящие к развитию нарушений сна:
• стрессы;
• умственное или физическое перенапряжение;
• неврологические заболевания, вызывающие физический дискомфорт и сопровождающиеся болевым синдромом;
• психические заболевания;
• злоупотребление алкоголем, кофе, крепким чаем;
• длительный прием препаратов, активирующих ЦНС;
• прием некоторых лекарственных препаратов;
• быстрая смена часовых поясов;
• работа в ночную смену;
• поражение гипоталамуса вследствие травмы или энцефалита;
• нарушения кровообращения в ЦНС;
• индивидуальные особенности развития нервной системы.
Какие симптомы говорят о нарушениях сна?
Основными проявлениями считаются ощущение недостаточности сна, тревоги, страх и навязчивые мысли перед засыпанием, поверхностный тревожный сон с частыми пробуждениями, раннее пробуждение через 4–5 часов после начала сна с невозможностью заснуть дальше, сонливость и дремота в дневное время, ощущение отсутствия восстановления сил после сна.
К какому специалисту обращаться?
Расстройствами сна занимается врач-невролог или узкопрофильный специалист по нарушениям сна – врач-сомнолог. Также необходима консультация врача-психотерапевта.
Какую диагностику должен провести врач?
Общий осмотр больного:
• измерение артериального давления;
• исследование рефлексов;
• опрос по шкале сонливости Эпворта;
• опрос по шкале дисфункциональных убеждений в отношении сна Морина;
• опросник содержания мыслей перед сном Глазго;
• тест Спилбергера.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• анализ гормонов щитовидной железы.
Инструментальная диагностика:
• полисомнография;
• кардиореспираторный мониторинг;
• видео-мониторинг ЭЭГ;
• множественный тест латенции сна;
• магнитно-резонансная томография мозга для исключения опухолей мозга.
Какое лечение необходимо при нарушениях сна?
Основное. Лечение нарушений сна зависит от причины их возникновения. Чаще всего используются следующие препараты:
• снотворные препараты бензодиазепинового ряда;
• снотворные небензодиазепиновые препараты;
• антидепрессанты;
• нейролептики с седативным эффектом.
ВАЖНО!
В лечении нарушений сна эффективны препараты мелатонина – это вещество является основным гормоном эпифиза и регулирует суточные ритмы сна и бодрствования. Мелатонин не вызывает привыкания и не имеет побочных эффектов.
Дополнительное. Также используются стимуляторы ЦНС, психотоники, сосудорасширяющие препараты. Полезен общий массаж и массаж шейно-воротниковой зоны.
Физиотерапия: дарсонвализация, электросонтерапия, франклинизация, лекарственный электрофорез седативных препаратов, вибромассаж, селективная хромотерапия, фототерапия, эндоназальная гальванизация, МДМ-терапия, кислородные ванны, жемчужные ванны.
Санаторно-курортное лечение: Кисловодск, Железноводск, Сочи, Ессентуки, Пятигорск и другие санатории общего неврологического профиля.
Что можете сделать вы?
Диета. Ужин должен быть легким. Последний прием пищи должен быть за 4 часа до сна. На ужин не употребляйте продуктов, вызывающих возбуждение нервной системы: кофе, чай, горячий шоколад, какао, кола, алкоголь. Засыпанию помогает стакан кефира или теплого молока.
Физическая активность. Пешие вечерние прогулки в медленном темпе перед сном улучшат засыпание.
Бытовые правила:
• ложитесь спать и вставайте в одно и то же время;
• не ложитесь спать днем;
• за час до сна прекратите заниматься тяжелым физическим трудом или напряженной умственной работой;
• перед сном примите теплый душ или ванну;
• спите при полной темноте, не используйте ночники и задерните шторы;
• проветривайте комнату перед сном и спите с открытой форточкой;
• используйте ароматерапию: эфирное масло лаванды помогает засыпанию;
• спите на ортопедической подушке и матрасе средней жесткости.
Заболевания эндокринной системы
Сахарный диабет
Сахарный диабет – группа эндокринных заболеваний, развивающихся вследствие абсолютной или относительной недостаточности гормона инсулина, в результате чего развивается гипергликемия – стойкое увеличение содержания глюкозы в крови.
Выделяют следующие виды сахарного диабета:
• Сахарный диабет 1-го типа – инсулинзависимый диабет. Возникает из-за поражения β-клеток поджелудочной железы, вырабатывающих инсулин, что приводит к абсолютному дефициту инсулина;
• Сахарный диабет 2-го типа – инсулиннезависимый диабет. Характеризуется невосприимчивостью тканей и органов к действию инсулина или его недостаточностью. Составляет 90 % всех случаев диабета.
• Сахарный диабет беременных – любые нарушения толерантности к глюкозе, возникшие во время беременности;
• Другие специфические виды сахарного диабета:
– генетические аномалии инсулина или его рецепторов;
– заболевания экзокринной части поджелудочной железы;
– эндокринные заболевания: синдром Иценко – Кушинга, акромегалия, диффузный токсический зоб, феохромоцитома и другие;
– диабет, спровоцированный лекарствами;
– диабет, спровоцированный инфекциями;
– необычные формы иммунноопосредованного диабета;
– генетические синдромы, сочетающиеся с сахарным диабетом.
По тяжести течения заболевания сахарному диабету присваивают следующие степени:
I степень – легкая. Форма болезни характеризуется невысоким уровнем гликемии, которая не превышает 8 ммоль/л натощак. Нет больших колебаний содержимого сахара в крови на протяжении суток. Незначительная суточная глюкозурия – от следов до 20 г/л. Состояние компенсации поддерживается с помощью диетотерапии.
ІІ степень – средней тяжести. Гликемия натощак повышается до 14 ммоль/л. Есть колебания содержимого сахара в крови на протяжении суток. Суточная глюкозурия обычно не превышает 40 г/л; эпизодически развивается кетоз или кетоацидоз. Компенсация диабета достигается диетой и приемом сахароснижающих пероральных средств или введением инсулина.
ІІІ степень – тяжелое течение. Высокий уровень гликемии: натощак свыше 14 ммоль/л. Значительные колебания содержимого сахара в крови на протяжении суток. Высокий уровень глюкозурии – свыше 40‑50 г/л. Больные нуждаются в постоянной инсулинотерапии.
Осложнения: диабетическая ретинопатия, диабетическая нефропатия, диабетическая нейропатия, поражения стоп, гангрена, ишемическая болезнь сердца, почечная недостаточность, острые нарушения мозгового кровообращения, инсульт, диабетическая макроангиопатия нижних конечностей, диабетический кетоацидоз, диабетическая кетоацидотическая кома, гиперосмолярная кома, гипогликемия и гипогликемическая кома.
Факторы риска, приводящие к развитию сахарного диабета:
Для диабета 1-го типа: наследственность, перенесенные вирусные инфекции – ветряная оспа, краснуха, корь, вирусный гепатит, эпидемический паротит.
Для диабета 2-го типа: избыточная масса тела; малоподвижный образ жизни; злоупотребление пищей с быстрыми углеводами: сладости, выпечка; заболевания печени; заболевания поджелудочной железы – панкреатит; наследственная или вызванная другими заболеваниями невосприимчивость клеток организма к инсулину или нехватка инсулина в крови.
Какие симптомы говорят о сахарном диабете?
В клинической картине диабета принято различать две группы симптомов: основные и второстепенные.
Основные симптомы чаще всего проявляются при сахарном диабете 1-го типа, но могут возникнуть и при диабете 2-го типа:
• полиурия – усиленное обильное мочеиспускание, в том числе и в ночное время;
• полидипсия – постоянная неутолимая жажда;
• полифагия – постоянный неутолимый голод;
• похудание, несмотря на повышенный аппетит.
ВАЖНО!
При сахарном диабете 2-го типа 90 % больных имеют ожирение или избыточный вес.
Вторичные симптомы характерны как для сахарного диабета 1-го так и 2-го типа:
• зуд кожи и слизистых оболочек;
• склонность к бактериальным и грибковым инфекциям кожи;
• сухость во рту;
• общая мышечная слабость, быстрая утомляемость;
• сонливость;
• головная боль;
• воспалительные поражения кожи, трудно поддающиеся лечению;
• плохо заживающие раны;
• нарушение зрения;
• онемение нижних конечностей;
• снижение половой функции у мужчин;
• нарушение менструального цикла у женщин.
К какому специалисту обращаться?
Лечением сахарного диабета занимается врач-эндокринолог. В лечении больного также участвуют врач-терапевт, врач-офтальмолог, врач-невролог и подолог – специалист по диабетической стопе.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр кожных покровов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• исследование уровня глюкозы натощак в моче;
• биохимический анализ крови;
• тест на толерантность к глюкозе;
• исследование уровня глюкозы в крови натощак;
• иммунорадиологическое определение количества С-пептида и инсулина в сыворотке крови;
• определение гликозилированного гемоглобина;
• определение антител к декарбоксилазе глютаминовой кислоты (GAD).
Инструментальная диагностика:
• ультразвуковое исследование органов брюшной полости.
Какое лечение необходимо при сахарном диабете?
Основное. Для сахарного диабета 1-го типа единственным методом лечения является заместительная инсулинотерапия.
Для диабета 2-го типа применяется следующее лечение:
• средства, стимулирующие секрецию инсулина, – препараты сульфонилмочевины, меглитиниды;
• средства, влияющие на инсулинорезистентность, – бигуаниды, тиазолидиндионы;
• средства, замедляющие всасывание углеводов в кишечнике, – ингибиторы α-глюкозидаз;
• средства с инкретиновой активностью – агонисты рецепторов глюкагоноподобного пептида-1, ингибиторы дипептидилпептидазы-4;
• комбинированные препараты;
• инсулинотерапия во II и III стадии сахарного диабета.
Лечение сахарного диабета проводится пожизненно.
Дополнительное. Прием растительных средств, обладающих сахароснижающим действием: черника, экстракт из стручков фасоли, настой листьев грецкого ореха, отвар измельченного корня лопуха большого, отвар девясила высокого, отвар козлятника лекарственного. Также назначаются ингибиторы АПФ и диуретики для профилактики артериальной гипертензии.
Физиотерапия: гипербарическая оксигенация крови, электрофорез цинка хлорида, ультразвуковая стимуляция поджелудочной железы, магнитотерапия, кислородные коктейли, гелиотерапия.
ВАЖНО!
В некоторых стадиях течения сахарного диабета физиотерапия противопоказана. Курсы физиотерапевтических процедур должны назначаться только вашим лечащим врачом.
Санаторно-курортное лечение: Ессентуки, Джермук, Боржоми, Железноводск, Пятигорск, Нафтуся, Миргород, Трускавец, Друскининкай.
Что можете сделать вы?
Диета. Диетотерапия является неотъемлемой частью лечения сахарного диабета и должна проводиться на протяжении всей жизни больного. Рекомендуется дробное питание 5–6 раз в сутки. Для больных сахарным диабетом существует общеизвестная диета № 9.
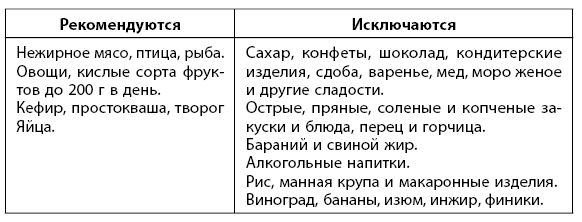
Употребляйте продукты, обладающие сахароснижающим свойством: стручковая фасоль, топинамбур.
Для чувства насыщения употребляйте овощи, богатые клетчаткой, добавляйте в пищу отруби.
При сахарном диабете 1-го типа и при инсулинотерапии в тяжелых стадиях сахарного диабета 2-го типа необходимо контролировать количество получаемых за день хлебных единиц.
ВАЖНО!
Хлебная единица содержит 12–15 г усвояемых углеводов. Она повышает уровень содержания сахара в крови на одну и ту же величину – 2,8 ммоль/л и требует для усвоения организмом 2 единицы инсулина. За сутки необходимо употребить не больше 18‑25 хлебных единиц.
Людям, страдающим от сахарного диабета, также необходимо знать значения гликемического индекса продуктов. Гликемический индекс отражает, с какой скоростью тот или иной продукт расщепляется в нашем организме и преобразуется в глюкозу.
Физическая активность. При сахарном диабете необходимо снизить вес до нормального, если имеется ожирение. Уменьшение веса даже на 5 килограммов помогает существенно улучшить уровень гликемии. Занятия спортом повышают чувствительность организма к инсулину, поэтому совместно с диетой в лечении сахарного диабета используются физические упражнения.
ВАЖНО!
Исследования показали, что у больных сахарным диабетом, которые ходят пешком хотя бы два часа в неделю, снижается риск смерти от различных осложнений заболевания на 39 %.
Наиболее подходящими видами физической активности при сахарном диабете являются ходьба, плавание и езда на велосипеде по 30‑40 минут не менее 3 раз в неделю.
Поскольку у больных сахарным диабетом снижается чувствительность стоп, им противопоказаны бег и прыжки.
ВАЖНО!
Перед физической нагрузкой необходимо определить уровень гликемии. Приступать к занятиям можно при уровне сахара крови не ниже 5 ммоль/л и не выше 15 ммоль/л.
Бытовые правила:
• ежедневно измеряйте уровень глюкозы и записывайте показания в дневник;
• не ходите босиком, нельзя парить ноги в горячей воде;
• не носите жесткую и тесную обувь;
• проводите ежедневный осмотр ступней;
• не пользуйтесь пемзой и пилками для устранения мозолей;
• регулярно посещайте подолога;
• откажитесь от курения и употребления алкоголя;
• посещайте врача-офтальмолога ежегодно;
• носите с собой таблетированные препараты для снижения сахара.

