Гепатит С
Гепатит С – одна из самых тяжелых форм заболевания, последствиями которой становятся цирроз, рак печени и смерть.
Ежегодно более 350 тысяч человек умирают от последствий гепатита С.
Вирус гепатита С передается так же, как и вирус гепатита В: через зараженные иглы шприцев, при медицинских манипуляциях, при оказании стоматологических услуг, при акупунктуре, пирсинге, татуаже, маникюре и педикюре. Инфицирование при половых контактах маловероятно, но возможно.
Какие симптомы говорят о гепатите С?
В отличие от гепатита В, при данном виде заболевания повышение температуры тела и желтуха появляются редко. Для гепатита С характерны суставные боли, общая слабость, быстрая утомляемость, психическая депрессия, расстройства пищеварения. В связи с тем, что симптомы этого вида гепатита подходят и ко многим другим заболеваниям, а то и вовсе воспринимаются заболевшим как временное общее недомогание, гепатит С часто выявляют уже на поздних стадиях.
К какому специалисту обращаться?
Лечением гепатита С занимается врач-гепатолог или врач-инфекционист. Необходимо также наблюдение у врача-гастроэнтеролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• пальпация области печени;
• осмотр глаз, кожи на наличие желтухи.
Лабораторная диагностика:
• общий анализ крови;
• биохимический анализ крови;
• общий анализ мочи;
• анализ на Anti-HCV-total;
• полимеразная цепная реакция.
Инструментальная диагностика:
• в некоторых случаях может потребоваться ультразвуковое исследование печени;
• биопсия печени.
Какое лечение необходимо при гепатите С?
Основное. Главный пункт лечения гепатита С – комбинированная противовирусная терапия: препараты интерферона-альфа и рибавирина. В последнее время для лечения гепатита С применяются ингибиторы протеазы.
Во время лечения проводится мониторинг показателей крови, лечение проводится до полной нормализации показателей.
Дополнительное – гепатопротекторы, иммуномодуляторы, витамины.
Что можете сделать вы?
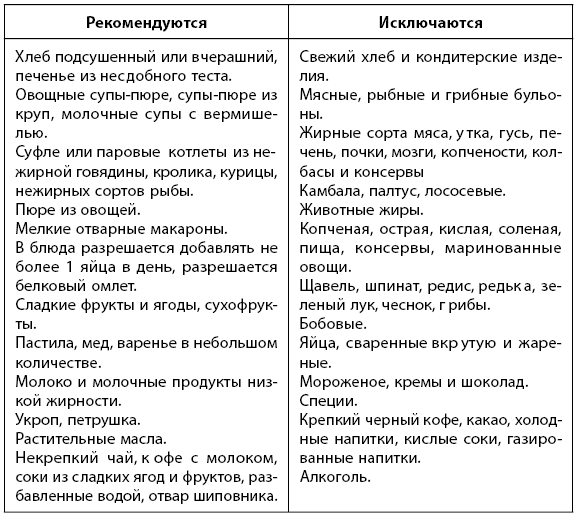
Диета. При всех видах гепатита во время лечения и в течение как минимум 6 месяцев после выздоровления необходимо придерживаться строгой диеты. Рекомендуется дробное питание 5–6 раз в день. Пища готовится на пару или отваривается. Перед употреблением пища протирается.
Физическая активность. При гепатитах противопоказаны интенсивные физические нагрузки: активные спортивные игры, бег, аэробика. Запрещено также поднятие тяжестей. Рекомендуются нагрузки низкой интенсивности: пешие прогулки, лечебная гимнастика, упражнения на растяжку.
Санаторно-курортное лечение при хронических гепатитах: Пятигорск, Ессентуки, Трускавец, Железноводск, Миргород, Арзни.
Заболевания опорно-двигательного аппарата
Остеоартроз
Остеоартроз – хроническое заболевание суставов, при котором суставной хрящ и прилегающая кость претерпевают дегенеративные изменения, то есть постепенно разрушаются и деформируются.
Остеоартроз диагностируется у 97 % населения старше 60 лет.
При остеоартрозе процесс распада идет быстрее процесса восстановления, и суставной хрящ теряет свою эластичность, суставные поверхности становятся шероховатыми, на них появляются трещины. При этом здоровые части хряща принимают на себя всю нагрузку и еще быстрее изнашиваются. Постепенное стирание хряща приводит к обнажению кости, и на ее суставных поверхностях происходит разрастание костной ткани – появляются остеофиты.
Остеоартроз подразделяется на:
• первичный – возникший как самостоятельное заболевание, причина которого не выяснена;
• вторичный – являющийся последствием других заболеваний, особенностей строения скелета, профессиональных нагрузок и травм.
В зависимости от локализации заболевания различают следующие формы остеоартроза:
• узелки Гебердена, Бушара – межфаланговые суставы;
• коксартроз – тазобедренные суставы;
• гонартроз – коленные суставы;
• остеоартроз других суставов.
В развитии остеоартроза выделяют несколько стадий:
I стадия (сомнительный) – сомнительное сужение суставного пространства, незначительные краевые костные разрастания;
II стадия (мягкий) – определенные остеофиты и сомнительное сужение суставного пространства;
III стадия (умеренный) – умеренные остеофиты, определенное сужение суставного пространства, возможная деформация костей;
IV стадия (тяжелый) – большие остеофиты, сужение суставного пространства, тяжелый остеосклероз, определенная деформация костей.
Осложнения: полная неподвижность сустава.
Факторы риска, приводящие к развитию остеоартроза:
• избыточная масса тела;
• гормональные нарушения: постменопауза, заболевания щитовидной железы, сахарный диабет;
• метаболические нарушения в организме;
• травмы;
• чрезмерные нагрузки на сустав;
• интоксикация: алкоголь, курение, действие химических токсинов, вирусные инфекции, бесконтрольный прием лекарств;
• атеросклероз;
• варикозное расширение вен;
• нарушение развития и приобретенные заболевания костей и суставов.
Какие симптомы говорят об остеоартрозе?
При первой или начальной стадии артроза нет выраженных нарушений в тканях сустава. Но происходят патологические изменения в синовиальной оболочке и жидкости, состав которой меняется. Больной может разве что ощущать едва слышный хруст, покалывание или ноющую боль в пораженном суставе, которая возникает к вечеру после физической нагрузки и исчезает к утру. Большинство людей не придает особого значения этим симптомам и редко обращается к врачу.
Во второй стадии начинается разрушение суставного хряща и менисков. Кость реагирует на нагрузку суставной площадки краевыми разрастаниями – остеофитами. При движении больного начинает беспокоить боль и хруст в суставах. В пораженных местах могут возникать отеки.
В третьей стадии тяжелого артроза происходит выраженная костная деформация, которая вызывает серьезные ограничения в движении сустава. При этой стадии человек испытывает боль даже в состоянии покоя.
К какому специалисту обращаться?
При обнаружении характерных симптомов следует обратиться к травматологу-ортопеду или к врачу-ревматологу.
Какую диагностику должен провести врач?
Общий осмотр больного:
• оценка амплитуды движения в суставе;
• оценка болевых ощущений в суставе;
• осмотр пациента на наличие отеков.
Лабораторная диагностика:
• биохимический анализ крови;
• исследование синовиальной жидкости.
Инструментальная диагностика:
• рентгенография сустава;
• магнитная или компьютерная томография сустава;
• ультразвуковое исследование сустава;
• артроскопия – проводится с использованием артроскопа, который вводится в сустав через микроразрез.
Какое лечение необходимо при остеоартрозе?
Основное. Лечение в первую очередь направлено на торможение процесса разрушения хряща. Для этого применяются:
• хондропротекторы: глюкозамин сульфат и хондроитин сульфат, которые ускоряют регенерацию хрящевой и соединительной тканей. Лечение хондропротекторами эффективно только на I и II стадиях остеоартроза;
• нестероидные противовоспалительные препараты – для снятия боли и воспаления;
• внутрисуставное введение глюкокортикостероидов – для снятия боли и воспаления;
• внутрисуставное введение гиалуроновой кислоты.
ВАЖНО!
Кортикостероиды задерживают регенерацию тканей и разрушают мышечную ткань, поэтому число внутрисуставных введений в один сустав не должно превышать 3–4 на протяжении одного года.
На II и III стадиях остеоартроза может потребоваться хирургическое лечение:
• артроскопический дебридмент – извлечение из полости сустава омертвевших частиц хряща, вызывающих боль;
• остеотомия – кости, формирующие сустав, распиливают и потом снова соединяют так, чтобы в пораженном суставе улучшилось распределение механических нагрузок.
В поздних стадиях артроза, когда хрящ полностью разрушен, необходимо проводить артродез – удаление остатков хрящевой ткани, после которого кости срастаются между собой, и в последующем никаких движений в области бывшего сустава не происходит. Либо полную или частичную замену сустава.
Дополнительное. Для облегчения боли применяют мази и гели, обладающие обезболивающим и противовоспалительным действием. Также врач может предписать использование специальных ортопедических корсетов, наколенников и стелек.
Физиотерапия: электросон, электрофорез с 5 % раствором новокаина по методике Вермеля, иглорефлексотерапия, микроволновая резонансная терапия, гипербарическая оксигенация, диадинамотерапия, амплипульсотерапия, магнитотерапия, ультрафонофорез, ультрафиолетовое облучение, лазерная терапия, квантовая терапия, парафиновые и грязевые аппликации, бальнеотерапия: радоновые, сероводородные, хлоридно-натриевые, скипидарные, йодобромные ванны.
Санаторно-курортное лечение: Бердянск, Евпатория, Одесса, Саки, Сочи, Цхалтубо, Мироновка, Хмельник, Ессентуки, Джеты-Огуз, Пятигорск.
Что можете сделать вы?
Физическая активность. При болях в суставах люди, как правило, стараются ограничить движение в нем и берегут его от физической нагрузки. Но на самом деле лечебная физкультура при остеоартрозе просто необходима! Она улучшает питание хряща, помогает снять спазм мышц и улучшает выработку синовиальной жидкости. Для каждого вида остеоартроза существует свой комплекс упражнений. Так, например. при гонартрозе полезно выполнять упражнение «велосипед» лежа, а при коксартрозе – наклоны вниз сидя на стуле. Но перед тем, как начать занятия, проконсультируйтесь со своим лечащим врачом или инструктором ЛФК.
При всех видах остеоартроза полезно плавание.
Длительный бег, прыжки, приседания, длительная ходьба, особенно по неровной поверхности и по лестнице при остеоартрозе приносят только вред.
Чтобы затормозить разрушение сустава и улучшить состояние при остеоартрозе придерживайтесь следующих правил:
• избегайте длительного нахождения в одном положении: сидения на корточках, стояния;
• при остеоартрозе тазобедренного и коленного сустава пользуйтесь тростью для снижения нагрузки;
• если у вас избыточный вес, обязательно снизьте его до нормального;
• избегайте переохлаждения сустава;
• откажитесь от домашней работы с нагрузкой на больной сустав: отжимание белья, поднятие тяжестей, мытье полов и т. п.;
• не носите обувь на высоком каблуке или совсем без каблука;
• избавьтесь от очень мягкой мебели: диваны, кровати;
• стулья и кресла должны быть такой высоты, чтобы при посадке ваши колени находились чуть ниже бедер.

