Часть третья
Психические расстройства с клиникой сердечно-сосудистых заболеваний
Как уже указывалось в главе, посвященной психосоматической проблематике как таковой, врач непсихиатрической специальности всегда должен помнить о том, что его пациент, как правило, еще и потенциальный клиент психиатра, психотерапевта или медицинского психолога. В предыдущей главе нами было показано, что психический фактор играет существенную роль в развитии соматического страдания (этиологическую и предрасполагающую), а также в формировании клинической картины сердечно-сосудистых заболеваний. Однако нельзя забывать и о том, что психические расстройства очень часто, а в последнее время – так исключительно часто маскируются, мимикрируют под соматическую патологию, а иногда проявляются только этими «масками»; при этом излюбленным «примером для подражания» у психических расстройств оказывается именно кардиологическая патология.
Психические расстройства под «маской» сердечно-сосудистой патологии
В 1982 году профессором Ю.М. Губачевым и его сотрудниками было проведено исследование большей части больных, находившихся под наблюдением кардиологов в двух поликлиниках г. Ленинграда. Из общего числа больных, прошедших уже стационарное исследование, у 3,6 % была обнаружена психотическая депрессия, в 10,2 % случаев – ситуационные неврозы, в 10,2 % – другие, регуляторные по происхождению, нарушения сердечной деятельности.
Принципиальное отличие обследования этих больных в указанном исследовании заключалось в том, что все они, кроме соматоориентированной диагностики, подвергались и психодиагностике, что и позволило произвести эту «ревизию» и переоценку клинического анализа патологии. Существенно, что применение адекватного психофармакологического и психотерапевтического лечения ex juvantibus доказало правильность установленных психиатрических диагнозов.
Впрочем, когда мы говорим о психической патологии, то нужно иметь в виду, что ее континуум простирается далеко за пределы хорошо известных эндогенных психозов – шизофрении и маниакально-депрессивного психоза – или расстройств так называемого пограничного уровня, прежде всего неврозов. Отчетливые, явные формы психических расстройств – лишь верхушка айсберга, тогда как в основании его лежит огромная масса, с одной стороны, преморбидных (доболезненных) форм, с другой стороны – генетически и поведенчески обусловленные изменения психического аппарата (психопатии, акцентуации, поведенческие расстройства и т. п.). Соматические недомогания, вызванные и теми и другими состояниями, вполне могут на каких-то этапах развития заболевания оказаться в центре внимания как врача, так и больного, оттесняя на второй план базовую здесь психическую патологию.
Наконец, нельзя обойти стороной вопрос соматизации психических расстройств, когда психическое заболевание перестает или даже с самого начала почти вовсе не несет в себе, по крайней мере, явных признаков недомогания психического, психологического толка, ограничиваясь только соматическими эквивалентами. Переживаемый человеком стресс или актуализация по тем или иным причинам каких-то болезненных механизмов, обусловленных особенностями его психической организации, всегда сопровождается соматическим компонентом, представительство которого в центральной нервной системе может быть включено в комплексную патологическую реакцию, или, иначе говоря, патологическую функциональную систему. В дальнейшем, даже при нейтрализации собственно психического расстройства, эти его соматические составляющие могут оставаться, генерализовываться, преобразовываться в собственно соматические заболевания.
Таким образом, далее нам необходимо рассмотреть следующие вопросы: во-первых, феномен «функциональных нарушений» сердечно-сосудистой системы, связанных с психическими расстройствами, что мы сделаем на примере психогенных нарушений сердечного ритма; во-вторых, соматическую маску невротических расстройств – на примере чрезвычайно актуальной в кардиологии патологии – вегетососудистой (нейроциркуляторной) дистонии; и в-третьих, соматическую маску психотических расстройств – на примере маскированной (скрытой или лавированной) депрессии.
«Функциональные нарушения»: психогенные расстройства сердечного ритма
Само понятие «функциональные нарушения» свидетельствует об отсутствии морфологического (соматического толка) субстрата за данными болезненными состояниями. После того как данный термин – «функциональные расстройства» – прозвучал, можно, конечно, многозначительно качая головой, углубиться в мистику, можно укрыться за стеной «сложности и непонятности» феноменов соматических заболеваний – наука, мол, еще не все изведала, не все знает. Однако, наверное, корректнее всего было бы думать, что раз существует функциональное нарушение, которое не может быть объяснено с точки зрения соматического субстрата, то причина его – психическое расстройство, поскольку какой-никакой, но субстрат все-таки должен быть.
В норме ритм сердечных сокращений определяется функцией автоматизма специфической мускулатуры сердца, находящейся под контролем нейрогуморальной регуляции. Возможности инокардиальной системы образования и проведения нервного импульса, как известно, достаточны для выживания человека с полностью денервированным сердцем, например после операции по трансплантации этого органа. Вместе с тем данные пациенты испытывают на себе и негативные последствия денервации сердечной мышцы. Так, вследствие выпадения адаптационного влияния вагуса на синусовый узел у них отмечается постоянная тахикардия до 100 ударов в минуту, резкое увеличение числа сердечных сокращений в связи с нагрузкой и значительная постнагрузочная тахикардия. Отсутствие же соматической иннервации сердечной мышцы приводит к повышению чувствительности денервированного сердца по отношению к циркулирующим в крови катехоламинам и продуктам их метаболизма.
Адренергические и холинергические структуры сердца имеют разную топографию. Так, симпатическая нервная система действует по волокнам, плотность которых нарастает от синусового узла по направлению к миокарду желудочков. А представительства блуждающего нерва достигают максимума своей плотности в зоне синусового узла и уменьшаются по направлению к антривентрикулярному соединению, становясь минимальными в межжелудочковой перегородке и миокарде желудочков. Адренергические влияния обеспечиваются понижением мембранного потенциала, то есть гипополяризацией миокарда; а холинергические влияния, напротив, приводят к повышению мембранного потенциала покоя, гиперполяризуя миокард (то есть в первом случае происходит повышение возбудимости миокарда, во втором – понижение его возбудимости).
Возможные варианты функционального нарушения сердечного ритма, связанного с адренергическими и холинергическими влияниями (Губачев Ю.М. с соавт., 1993), представлены в таблице № 1.
Таблица № 1
Функциональные нарушения ритма в зависимости от преобладания адренергических или холинергических влияний
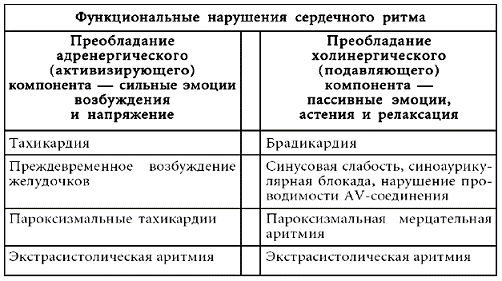
Нарушения сердечного ритма, возникающие в отсутствие врожденных или приобретенных заболеваний миокарда и проводящей системы сердца, как правило, связаны с изменениями функционального состояния гипоталамической области, входящей в рецепторную дугу рефлексов, определяющих деятельность сердца. При этом именно гипоталамус является ключевой структурой в формировании эмоций, структурой, ответственной прежде всего за «внутренний» компонент эмоции – вегетативные и соматические ее проявления. Таким образом, имеется достаточное количество весомых аргументов, чтобы полагать, что функциональные расстройства сердечного ритма есть скорее проблема психическая, нежели соматическая, хотя, конечно, поверхностный взгляд принуждает думать иначе.
Анализируя клиническую картину функциональных расстройств сердечного ритма, необходимо принять во внимание тот факт, что они могут быть как фактическими, так и субъективными, кажущимися. По данным Т.С. Истамановой, у 44 % больных неврастений, которые указывали на нарушение сердечного ритма, не обнаруживается каких-либо существенных изменений на ЭКГ (Истаманова Т.С., 1958). Вместе с тем активность сердечной мышцы, как правило, отвечает общему состоянию физического напряжения организма в условиях стресса, равно как и его пассивности в случае астенических состояний. В этой связи специфика функциональных нарушений сердечного ритма зачастую такова, что даже внутривенное введение достаточных в иной ситуации антиаритмических средств не дает желаемого результата, тогда как психологические факторы (например, помещение этого пациента в условия стационара) почти мгновенно купируют приступ.
Психогенная смерть
C.P. Richter в опытах на крысах проиллюстрировал феномен вагусной остановки сердца. Прирученные крысы, опущенные в специальный цилиндр с водой, из которого невозможно было выбраться, оставались живыми около 60 часов. Если же в этот цилиндр помещались дикие крысы, то дыхание их практически сразу резко замедлялось и через несколько минут сердце останавливалось в фазе диастолы.
Однако если у диких крыс не возникало чувства безнадежности, что обеспечивалось предварительными «тренировками», во время которых эти дикие крысы неоднократно помещались и изымались из цилиндра до вагусной остановки сердца, то длительность выживания в этом цилиндре у прирученных и диких крыс оказывалась одинаковой (Richter C.P., 1957).
Что ж, роль собственно психической составляющей этиопатогенеза сердечно-сосудистых заболеваний и здесь представляется весьма отчетливой. При этом нельзя не заметить, что человек за счет своей мыслительной деятельности, нередко заводящей его в тупик, способен испытывать чувство безвыходности посильнее упомянутых грызунов.
Не случайно даже загадочную «смерть вуду», наступающую у аборигена после того, как он узнает о проклятии шамана, или при нарушении им «смертельного табу», объясняют перенапряжением не симпатической, а парасимпатической системы, в результате которой наступает все та же вагусная остановка сердца (Рейковский Я., 1979).
Разнообразные функциональные расстройства сердечного ритма выявляются и у здоровых лиц. Наиболее показательны в этом смысле исследования, проведенные на летчиках, которые, как известно, учитывая медицинский контроль и соответствующий отсев по медицинским показаниям, отличаются лучшим здоровьем, нежели в общем в популяции. Так вот, при однократной регистрации ЭКГ желудочковые экстрасистолии даже в этой группе были выявлены у 1,43 % летного состава, а суправентрикулярные – у 0,9 %, что, впрочем, не является серьезным показателем. Однако при суточном мониторировании ситуация изменилась кардинально, и количество выявленных расстройств сердечного ритма (включая и бигеминию) возросло до 29–31 %, а при максимальной физической нагрузке всевозможные аритмии (чаще желудочкового происхождения) обнаружены у 33,8 % из 1043 практически здоровых лиц (Dietz A., Walter J., 1974). При этом данные лица не предъявляли никаких кардиологических жалоб, не отмечали у себя каких-либо болезненных симптомов и не имели кардиологических диагнозов.
С другой стороны, Г.Я. Дехтярь представил исследование, в котором показал, что желудочковые экстрасистолии могут быть вызваны у больных при возникновении у них мыслей о возможности наличия у себя тяжелой сердечной патологии или о начале сердечного приступа. Интересно также и то, что данные проявления «соматического страдания» в ряде случаев немедленно проходили у данных больных после соответствующей разъяснительной беседы, проведенной врачом. Другим иллюстративным примером психогенной природы нарушений сердечного ритма являются самые разнообразные виды данной «патологии» у лиц, страдающих депрессивными расстройствами; поскольку же количество депрессивных больных с каждым годом только возрастает, не только иллюстративность, но и актуальность подобного примера вполне очевидна.
К сожалению, врачи-кардиологи часто оказываются заложниками этой странной игры обстоятельств:
· во-первых, функциональные нарушения сердечного ритма встречаются и у фактически здоровых людей, которые ко всему прочему и не ощущают никакого сердечного дискомфорта;
· во-вторых, субъективные ощущения пациентов, предъявляющих жалобы на нарушения ритма, во множестве случаев не подтверждаются клинически;
· в-третьих, функциональные нарушения сердечного ритма могут быть спровоцированы эмоциональным стрессом, каковым для многих является простой визит к врачу или же электрокардиографическое исследование;
· в-четвертых, отсутствие эффекта от антиаритмической терапии может вызывать у врачей и, в особенности, у самих пациентов ощущение наличия у больного некой серьезной, «неизлечимой патологии».
Наконец, встает вопрос: насколько действительно адекватно субъективное представительство функциональных нарушений сердечного ритма, то есть насколько соответствуют субъективные ощущения нарушения сердечного ритма объективным данным? Пациенты могут утверждать, например, что сердце у них «останавливается» периодами на 10–20, а то и 30 минут, что, конечно, никак не соответствует действительности. Кроме того, их оценка собственного сердечного ритма не просто по ощущениям, но даже при самозамере пульса, как правило, глубоко ошибочна. Так, например, контрольные замеры «тахикардии» у пациента, проводимые врачом на психотерапевтическом приеме, показывают, что эта, с позволения сказать, «тахикардия» колеблется в пределах 70–80 ударов в минуту, тогда как сам больной уверен, что насчитал более 120, а то и 200 ударов! С тем же «успехом» они определяют по пульсу и отсутствующую в действительности экстрасистолию.
Больному, для того чтобы у него возникла тяжелая ятрогения, зачастую достаточно узнать, что в результатах его электрокардиографического исследования значится «неполная блокада правой ножки пучка Гисса»; когда же врач определяет какие-то нарушения сердечного ритма, когда звучит слово «экстрасистолия», то для ряда пациентов это означает примерно то же самое, что и вынесение им смертного приговора. Все это, с одной стороны, подстегивает и без того лабильную нервную систему пациента, с другой, вследствие своей медицинской неграмотности, он толкует все высказывания и действия врача как свидетельство наличия у себя тяжелого и неизлечимого заболевания, а потому всякий приступ и даже единичную экстрасистолу способен идентифицировать как «последний звонок». Все это в совокупности вызывает в нем чувство страха, которое в свою очередь может приводить к нарушениям сердечного ритма, подтверждая тем самым самые ужасные предположения больных.
«Тревожное сердце»
В исследовании, проведенном Т.А. Бакановой, было показано, что частые и/или короткие параксизмальные суправентрикулярные аритмии, как правило, являются психогенными, тогда как длительные пароксизмы такого рода, напротив, в большинстве случаев соматогенно обусловлены. Выяснилось, что, хотя психогенный фактор, обеспечивающий данные параксизмы, включает в себя ряд моментов (неблагоприятные типы воспитания, расстройства личности, дезадаптацию в профессиональной и семейной сферах, высокий уровень общей стрессированности и проч.), ведущим является патологический тревожный аффект, отмечавшийся в той или иной степени у всех пациентов (100 %) с психогенными пароксизмальными суправентрикулярными аритмиями:
· 70 % пациентов страдали тревожными невротическими расстройствами (тревожное и депрессивное расстройство, паническое расстройство, агорафобия, посттравматическое стрессовое расстройство и др.);
· 15 % пациентов страдали другими невротическими и соматоформными расстройствами (соматоформная вегетативная дисфункция сердца и сердечно-сосудистой системы, неврастения, конверсионное расстройство и др.);
· 11,7 % пациентов страдали аффективными расстройствами настроения (рекурретное депрессивное расстройство, дистимия и др.);
· 3,3 % пациентов характеризовались психическими и поведенческими расстройствами вследствие употребления алкоголя.
Данные этого исследования убедительно показали, что частые и/или короткие пароксизмальные аритмии, с одной стороны, как правило, характеризуются временной связью их возникновения со стрессорной ситуацией и эффективностью психотропной терапии; с другой стороны – отсутствием явных признаков поражения миокарда или проводящей системы сердца (Баканова Т.А., 1999).
Так или иначе, но чем выше уровень тревоги и дезадаптации пациента и чем менее гармонична и устойчива его личность, тем больше вероятность того, что врач имеет дело не с соматическим, а психическим заболеванием, скрывающимся, впрочем (зачастую весьма неуклюже), за этими «функциональными нарушениями сердечного ритма».
Иными словами, здесь мы видим, что соматопсихический вектор психосоматического континуума, хотя и определяется, даже заявляется зачастую в качестве основного при функциональных нарушениях сердечного ритма, на самом деле, в подавляющем большинстве случаев – лишь «соматический повод» к персистированию психического расстройства ипохондрического толка. Таким образом, здесь речь идет о работе психосоматического вектора психосоматического континуума, усиленного, впрочем, соматизацией психического симптома.
Вследствие всех описанных выше проблем и прежде всего действительных (регистрируемых) нарушений сердечного ритма эти пациенты попадают к психотерапевту много позже других. Кажется странным, что психотерапевт может оказать помощь больному с нарушениями сердечного ритма, хотя было бы правильно удивляться желанию кардиологов самолично справиться с этой проблемой больного. Отсутствие же эффекта от простых «просветительских» бесед с этими больными зачастую вызывает у врачей непсихиатрических специальностей сомнения в эффективности возможного психотерапевтического лечения. Однако «просвещение» пациента, которым, конечно, непременно должен заниматься каждый уважающий себя врач, еще не есть психотерапевтическое лечение. Технологии же психотерапевтической работы с данным кругом пациентов, разработанные в Санкт-Петербургском Городском психотерапевтическом центре, показывают, что этих больных не только можно, но и нужно лечить психотерапевтически.

