Книга: Учебник для сестёр милосердия
Назад: 1. Уход за больными в работе медицинской сестры[157]
Дальше: 3. Наблюдение и уход за больными с нарушением функций дыхательной системы
2. Способы введения лекарственных веществ
Существует несколько способов введения лекарственных веществ: наружный — через кожные покровы, слизистые оболочки или дыхательные пути, внутренний (энтеральный) — через рот или прямую кишку и парентеральный, минуя желудочно-кишечный тракт.
2.1. Наружное применение лекарственных веществ
Наружное применение лекарственных веществ рассчитано в основном на их местное действие. Всасывающая способность неповрежденной кожи очень мала; всасываются только жирорастворимые вещества через выводные протоки сальных желез и волосяные фолликулы. Нанесение лекарств должно производиться всегда на чистую кожу, чистыми инструментами и тщательно вымытыми руками. Мази применяют преимущественно при кожных заболеваниях. Стерильным шпателем намазывают мазь на стерильную салфетку, сложенную вдвое, и плотно прикладывают к пораженному участку. Величина салфеток должна соответствовать размеру поврежденного участка. Поверх салфетки кладут небольшой слой ваты. Если нужен мазевой компресс, то под слой ваты накладывают компрессную бумагу и подбинтовывают. Иногда приходится втирать мази в кожу для всасывания их в глубоколежащие ткани. Для этого участок кожи предварительно моют мылом, а затем, положив на ладонь нужное количество мази, начинают втирание. Мазь тщательно втирают на ограниченном участке в течение 30–40 мин. Втирание в волосистые части тела не рекомендуется: если такая необходимость все же возникла, волосы надо сбрить.
Для растирания небольшое количество теплого лекарственного вещества наливают на ладонь и растирают на коже до тех пор, пока ладонь не станет сухой, а кожа не покраснеет. Иногда как отвлекающее средство применяют смазывание кожи йодной настойкой. Для этого делают ватный тампон, наматывая на деревянный или железный стержень вату, затем смачивают его 5 % спиртовой настойкой йода и несколько раз смазывают кожу. Перед смазыванием немного йода отливают в баночку, где и смачивают тампон, чтобы не портить йод во всей бутылке. После процедуры остаток йода выливают, а тампон выбрасывают или сжигают.
Ингаляция — метод введения лекарственных веществ через дыхательные пути путем вдыхания. Вдыхать можно газы (кислород, углекислота), легкоиспаряющиеся вещества (эфир, хлороформ), а также мелкораспыленные вещества (аэрозоли) при помощи специальных аппаратов, устроенных по принципу пульверизатора (сжатый воздух или кислород распыляет растворы, которые вдыхаются больными) или паровых ингаляторов.
Ингаляции можно производить также при помощи ручных лекарственных ингаляторов.
Перед ингаляцией грудную клетку больного закрывают клеенкой, чтобы предохранить от загрязнения белье. Для больных, страдающих бронхиальной астмой, существуют ингаляторы для домашнего употребления. Лекарственное вещество находится в пластмассовой трубке, на которую надет резиновый баллон. Больной нажимает на него и силой воздуха выталкивает лекарство в дыхательные пути.
2.2. Внутреннее (энтеральное) введение лекарственных веществ
Самым распространенным, простым и удобным способом введения лекарственных веществ является прием их внутрь. Внутрь употребляются лекарства в виде порошков, таблеток, пилюль, капель и микстур. Почти все они оказывают общее действие на организм, часто — местное воздействие на желудочно-кишечный тракт. Чаще всего лекарство дают перед едой, за исключением раздражающих желудочно-кишечный тракт (железо, мышьяк, йод), которые следует принимать после еды. Снотворное дают за полчаса до сна, лекарства, возбуждающие аппетит, — непосредственно перед едой.
Преимущество данного способа заключается в том, что лекарственные вещества применяются в различных формах и не в стерильном виде, недостаток — медленное и неполное всасывание лекарств в желудочно-кишечном тракте, в связи с чем нельзя точно установить дозировку. Медицинская сестра должна хорошо усвоить способы дачи больному лекарств через рот и введения через прямую кишку.
При приеме порошка разворачивают бумажку, придают ей форму желобка и высыпают все содержимое на язык больного, после чего дают запить водой. Если лекарство в облатке или капсуле, его кладут на корень языка и больной запивает его одним большим глотком воды. Если больной не может проглотить большую облатку, он во рту смачивает ее водой, облатка размокает и со следующим глотком воды быстро проходит в пищевод. Тем больным, которые не могут проглотить таблетку целиком, медицинская сестра должна растолочь ее в порошок.
Водные растворы лекарств (микстуры и отвары) дают в градуированных стаканчиках с отметкой 5, 10, 15 и 20 мл, а в домашних условиях — в ложках: средняя вместимость столовой ложки 15 мл, десертной — 10 мл, чайной — 5 мл. Спиртовые и эфирные настои, а также жидкие экстракты отмеривают каплями. Если во флаконах нет капельниц, капли отсчитывают с помощью чистых пипеток. Лекарство капают в стаканчик или рюмку и доливают водой, так как спиртовые или эфирные настои и экстракты нельзя принимать в чистом виде. Для каждого лекарственного вещества нужна отдельная пипетка.
При введении под язык лекарство быстро всасывается, не разрушается пищеварительными ферментами и поступает в общий ток крови, минуя печень. Так принимают нитроглицерин, валидол и др.
Больным с нарушением глотания, непрекращающейся рвотой, в бредовом и бессознательном состоянии лекарственные вещества вводят в виде свечей в прямую кишку, так как геморроидальные вены хорошо всасывают некоторые лекарственные вещества. Свечи имеют цилиндрическую форму с конусообразным концом. Готовят их на масле какао, с которым смешивают лекарственные препараты. Хранить свечи следует в холодильнике или прохладном месте. После введения в прямую кишку свечи расплавляются и обволакивают слизистую оболочку. Лекарственные вещества, находящиеся в свечах, действуют местно на слизистую оболочку или всасываются в кровь и оказывают общее действие на организм. Перед введением свечи необходимо поставить очистительную клизму. Для введения свечи в заднепроходное отверстие больной ложится на бок с притянутыми к животу ногами. Медицинская сестра разворачивает свечу, левой рукой раздвигает ягодицы больного, а правой вводит свечу узким концом так, чтобы она вошла за наружный сфинктер прямой кишки, иначе в результате сокращения мышц сфинктера свеча будет выброшена обратно. Свечу нельзя долго держать в руке, так как она быстро тает. После введения свечи больной должен несколько минут полежать, а затем медицинская сестра закладывает ватку между ягодицами.
2.3. Парентеральное введение лекарственных веществ
Основными преимуществами данного способа являются быстрота введения и точность дозировки.
Инъекцией называется введение лекарственных веществ внутрикожно, подкожно, внутримышечно, внутрикостно, в спинномозговой канал при помощи шприца. Этот метод требует строгого соблюдения правил асептики, при нарушении которых в организм могут попасть болезнетворные микробы и развиться инфекционные осложнения, приводящие иногда к смертельному исходу. Поэтому медицинская сестра должна хорошо знать правила предстерилизационной подготовки инструментов, обработки своих рук и кожи больного, технику парентерального введения лекарственных веществ, а главное, правила асептики — предохранения ран от микроорганизмов, которые могут вызвать инфекцию.
Инструменты, которыми пользуются при парентеральном введении лекарственных веществ, должны быть стерильными, а руки медицинской сестры перед инъекцией тщательно вымыты.
Для инъекций пользуются шприцами и иглами. Шприц состоит из полого цилиндра, на одном конце которого имеется конус для насадки иглы; другой конец остается открытым для введения поршня, который насажен на стержень с рукояткой. Иногда на цилиндре бывает съемная крышка для фиксации поршня. При оттягивании поршня в цилиндре создается отрицательное давление, вследствие чего через наконечник или полую иглу насасываются воздух или жидкость, которой надо наполнить шприц. При надавливании на поршень воздух или жидкость выдавливается из шприца. Шприц должен быть герметичен, т. е. не пропускать между цилиндром и поршнем ни воздуха, ни жидкости, иначе он непригоден для использования. Поршень должен свободно двигаться в цилиндре, плотно прилегая к его стенкам. Для проверки герметичности конус цилиндра следует плотно закрыть II пальцем левой руки, а правой вытягивать поршень из цилиндра. Если шприц герметичен, то поршень принимает первоначальное положение.
Шприцы специального назначения при малой емкости имеют суженный и удлиненный цилиндр, благодаря чему на него могут быть нанесены на большом расстоянии друг от друга и более точно выделены деления, соответствующие 0,02 и 0,03 мл. Это допускает более точную дозировку при введении сильнодействующих средств, инсулина, вакцин и сывороток.
Для различных инъекций существуют разные виды игл:
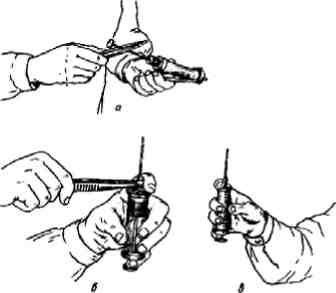
Рис. 11. Подготовка шприца к инъекции: а — сборка шприца; б — насадка иглы на шприц;
в — собранный шприц и правильное положение его в руке
1) для внутривенного вливания — иглы длиной 5–6 см с просветом от 0,3 до 0,5 мм; 2) для подкожных инъекций — иглы длиной 3–4 см с просветом от 0,5 до 1 мм; 3) для внутримышечных инъекций — иглы длиной 8-10 см с просветом от 0,8 до 1,5 мм.
Собрав шприц с иглой, набирают раствор для инъекции. Лекарственные вещества для инъекций выпускают в стерильных ампулах и флаконах, содержащих стерильные растворы. Прежде чем набрать в шприц лекарство, необходимо очень внимательно прочесть название, чтобы убедиться в его соответствии назначению. Для каждой инъекции необходимы две иглы: одна используется для набора раствора в шприц, другая — непосредственно для инъекции. Предпочтительнее, чтобы первая игла была с широким просветом. Смена игл обеспечивает их стерильность. Этому требованию отвечает также предварительная обработка спиртом или йодом шейки ампулы или резиновой пробки флакона, в котором находится лекарство. Узкую часть ампулы надпиливают специальным напильником и марлевым шариком, смоченным в спирте, отламывают ее. Правой рукой острие иглы, надетой на шприц, вводят в ампулу и, оттягивая поршень, постепенно набирают нужное количество содержимого ампулы или флакона в шприц. Погружать иглу в ампулу следует постепенно, по мере насасывания раствора наклоняя ее, чтобы набрать все содержимое. Ампулу держат левой рукой между II и III пальцами, а I и IV пальцами держат цилиндр шприца. Пузырьки воздуха, имеющиеся в шприце, необходимо удалить. Для этого шприц держат вертикально, придерживая V пальцем поршень, а IV — иглу. Затем иглу поворачивают кверху и вращательными движениями поршня постепенно выталкивают из нее воздух до появления капель из просвета иглы (рис. 12). Если вводят маслянистую жидкость, ампулу следует подогреть, опустив ее в теплую воду. Категорически запрещается надевать на иглу вату, смоченную спиртом, так как ватные волоконца могут быть причиной подкожных инфильтратов и нагноений. К постели больного шприц следует нести на лотке.
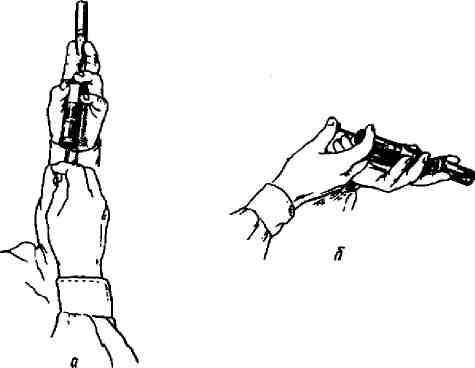
Рис. 12. Наполнение шприца: а — из ампулы; б — из флакона
Во многих больницах применяется централизованная стерилизация шприцев и игл в сухожаровых шкафах. Для этого каждый шприц и иглы парами помещают в особый бумажный мешок из специальной силикатной бумаги, заклеенной с обеих сторон. Перед употреблением упаковку вскрывают, не вынимая шприца, достают поршень и вставляют в цилиндр, не нарушая стерильности. Так же поступают с иглами.
После использования шприц обрабатывают общепринятым методом, сушат и в сухом виде передают в стерилизационную. Здесь снова проверяют, не осталась ли в шприце кровь путем закапывания 1 капли бензидина. Сухие шприцы запечатывают и только после этого укладывают в сухожаровой шкаф для стерилизации. Такая многократная стерилизация имеет большое преимущество. Во-первых, в случае срочной необходимости всегда имеется стерильный шприц, так как в запечатанных пакетах стерильность сохраняется в течение месяца. Во-вторых, подобная стерилизация является профилактикой инфильтратов, абсцессов, так как для каждой инъекции используются отдельные шприцы и иглы.
В некоторых больницах с успехом применяется наиболее простой способ централизованной стерилизации шприцев — с помощью автоклавов, имеющихся в большинстве лечебных учреждений. Стерилизация в автоклаве удобна, экономична и надежна во всех отношениях, так как ее могут производить в лечебных учреждениях всех категорий.
Подготовка шприцов к стерилизации производится по общепринятой методике. После просушки шприцы укладывают в специальные укладки, сшитые из бывших в употреблении простыней, полотенец. Эту укладку заворачивают после свертывания в пеленку и завязывают. Для удобства пользования в укладку помещают по 5 шприцов.
Иглы укладывают рядом в чашке Петри или в салфетке вместе с несколькими марлевыми шариками и пинцетом. В таком виде укладку передают в стерилизационную, где проводят выборочную проверку: правильно ли она уложена, нет ли непригодных шприцов. Качество предварительной обработки проверяют с помощью бензидиновой пробы. После этого укладки со шприцами загружают в автоклав и стерилизуют при давлении 0,5 атм. (соответствует 106 °C) в течение 45 мин. Стерильность в такой укладке практически сохраняется в течение 35 дней.
При недостаточном количестве шприцов после использования их снова стерилизуют, как описано выше. В процедурных кабинетах укладку размещают на небольшом передвижном хирургическом столике. Необходимо помнить при этом о соблюдении правила асептики. По мере надобности из карманов укладки извлекают шприцы.
Для контроля за соответствием давления пара установленным параметрам (отечественные шприцы не выдерживают температуру выше 106 °C) используют аморфный порошок амидопирина, который при такой температуре кристаллизуется. Давление поддерживают автоматически по манометру.
Данная методика стерилизации шприцов имеет большие преимущества перед всеми остальными способами. В отделениях всегда для каждого больного имеются наготове стерильные шприцы и иглы, что предупреждает постинъекционные осложнения.
2.3.1. Внутрикожное введение лекарственных веществ
Внутрикожные инъекции применяют с диагностической целью, а также для местного обезболивания. Этот способ требует определенных навыков. Иглу следует выбирать маленькую, длиной не более 2–3 см и с малым просветом. Для внутрикожного введения лекарственных веществ обычно выбирают внутреннюю поверхность предплечья. Кожу на месте инъекции следует хорошо протереть спиртом, а затем эфиром. Когда кожа высохла, вводят иглу в толщу кожи на незначительную глубину так, чтобы острие вошло только под роговой слой. Нужно следить, чтобы игла не попала в подкожную жировую клетчатку, так как тогда ожидаемый эффект не будет достигнут. Направляя иглу параллельно поверхности кожи, вводят ее на глубину 0,5 см и осторожно вливают 1–2 капли жидкости, вследствие чего в коже образуется беловатый бугорок в виде лимонной корочки. Постепенно продвигая иглу и выдавливая из шприца по нескольку капель жидкости, вводят под кожу все необходимое количество.
Этим способом проводят диагностические аллергические пробы, а также определяют чувствительность к медикаментам. Через 24–48 ч. на месте введения соответствующею аллергена (стрептококк, домашняя пыль и т. д.) появляются покраснение и припухлость. В случае отсутствия аллергической реакции состояние и окраска кожи остается неизмененной.
2.3.2. Подкожные инъекции и вливания
В связи с тем, что подкожный жировой слой богато снабжен кровеносными сосудами, для более быстрого действия лекарственного вещества применяются подкожные инъекции. Обычно вводят растворы лекарств, которые быстро всасываются в рыхлой подкожной клетчатке и не оказывают на нее вредного действия. Под кожу можно вводить жидкости от небольшого количества до 2 л.
При проведении подкожных инъекций надо избегать соседства крупных сосудов и нервных стволов. Наиболее удобными участками для инъекций являются наружная поверхность плеча или лучевой край предплечья, подлопаточное пространство, передненаружная поверхность бедра, боковая поверхность брюшной стенки и нижняя часть подмышечной области. В этих участках кожа легко захватывается в складку и отсутствует опасность повреждения кровеносных сосудов, нервов и надкостницы. Не рекомендуется делать инъекции и вливания в места с отечной подкожной жировой клетчаткой или в уплотнения после предыдущих инъекций.
Перед инъекцией кожу тщательно протирают спиртом и левой рукой собирают в складку треугольной формы основанием вниз, II пальцем правой руки держат иглу, V пальцем — поршень, а остальными — цилиндр. Быстрым движением вводят иглу в основание треугольника под углом 45° на глубину 1–2 см между I и II пальцами левой руки. Убедившись, что кончик иглы прошел через кожу и находится в подкожной клетчатке, медленно вводят раствор (рис. 13). Если в шприце имеется небольшой пузырек воздуха, вводить лекарство надо медленно и не выпускать весь раствор под кожу, а оставить небольшое количество вместе с пузырьком воздуха в шприце. Когда весь раствор введен в подкожную клетчатку, быстрым движением извлекают иглу и таким образом предотвращают вытекание лекарства из места укола. Место укола снова протирают спиртом и на короткое время прижимают стерильным ватным тампоном, смоченным спиртом. Если лекарственного вещества надо ввести больше, чем позволяет вместимость шприца, то после его опорожнения, не выводя иглы, осторожно разъединяют с ней шприц, вводят в него дополнительное количество и заканчивают инъекцию.
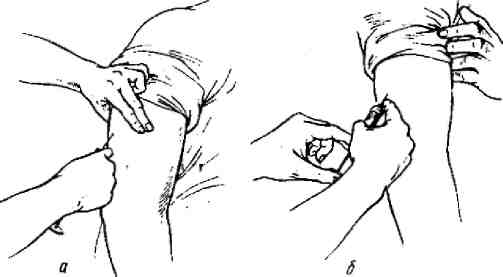
Рис. 13. Подкожное введение лекарств: а — первый этап; б — второй этап
При подкожных инъекциях возможно попадание иглы в сосуды и введение в них тех лекарственных веществ, которые должны вводиться в подкожную клетчатку. Особенно опасно попадание в сосуды масляных растворов (камфорное масло) и взвесей. Недопустимо также введение лекарственных веществ в толщу кожи, а не в подкожную клетчатку, что может произойти при недостаточно глубоком вколе. Затупленность иглы приводит к травматизации сосудов, что способствует развитию воспалительного процесса в области инъекции. После инъекции возможно образование подкожного инфильтрата, который наиболее часто появляется после введения неподогретых маслянистых растворов, а также при любой инъекции, если не соблюдаются все правила асептики и антисептики. Во избежание этих осложнений следует делать инъекции соответствующей иглой, а также менять места инъекций.
При обнаружении медицинской сестрой уплотнения или покраснения кожи в месте укола необходимо поставить согревающий компресс из 40 % спиртового раствора, положить грелку и сообщить об этом осложнении врачу. При образовании абсцесса его вскрывают.
Для введения под кожу большого количества жидкости пользуются прибором для капельных вливаний. Во время подкожного введения растворов медицинская сестра должна, не отходя от больного, внимательно следить за его общим состоянием, положением иглы, температурой жидкости. Подкожные вливания производят при избыточной потере жидкости организмом (неукротимая рвота, понос, кровотечение, ожоги), а также в первые дни после операции, когда больному нельзя пить, при отравлениях и др. Наиболее часто вводят стерильный изотонический раствор хлорида натрия, 5 % раствор глюкозы и ряд других стерильных растворов, которые содержат соли, необходимые организму. Большие количества жидкости вводят в течение суток. Всего за сутки под кожу можно ввести до 3 л жидкости. Одномоментно можно вводить не более 500 мл, в противном случае возможно повреждение подкожной клетчатки. Первую половину суточного количества жидкости вводят в период от 9 до 15 ч. дня, вторую — от 18 до 24 ч. Наиболее удобным местом для длительных подкожных вливаний является передненаружная поверхность бедра.
Для подкожного введения жидкостей можно использовать специальные ампулы или флаконы с системой трубок, которые широко применяются для переливания крови. Заполняют систему следующим образом: после наполнения ампулы или флакона подогретым стерильным раствором приподнимают иглу и соединенную с ней трубку для вытеснения жидкостью воздуха из трубки и постепенно опускают иглу до тех пор, пока вся трубка не наполнится и жидкость не начнет струйкой выделяться из иглы. После этого систему пережимают винтовым или кровоостанавливающим зажимом. Кожу тщательно обрабатывают спиртом, захватывают в треугольник основанием книзу, прокалывают ее, проводят иглу в подкожную клетчатку и соединяют с резиновой трубкой, с которой снимают зажим. Иглу фиксируют лейкопластырем или подбинтовывают к ноге.
Сосуд, в котором содержится переливаемая жидкость, укрепляют на специальной стойке. После введения иглы в подкожную клетчатку жидкость будет поступать под кожу вследствие давления столба жидкости в трубке, которая должна иметь длину 60-100 см; сосуд поднимают на высоту 1,5 м. Наиболее существенной частью систем для капельного вливания является капельница, позволяющая контролировать скорость введения жидкости. Капельница представляет собой небольшой стеклянный баллон с двумя отводами, имеющий внутри капилляр. Скорость поступления жидкости через капилляр капельницы регулируется винтом или зажимом Мора, который должен быть наложен ниже капельницы. Свободный конец резиновой трубки идет к сосуду с раствором, другой конец соединяют с отводом от капельницы, чтобы капилляр ее находился наверху. На противоположный конец капельницы надевают вторую длинную резиновую трубку, имеющую на конце канюлю, соответствующую игле. Систему с капельницей заполняют следующим образом: сначала наполняют сосуд, пережав систему зажимом. Укрепив сосуд на стойке, заполняют капельницу и всю систему жидкостью.
Перед вливанием необходимо убедиться в стерильности раствора по надписи на этикетке, в герметичности упаковки и прозрачности жидкости. Медицинская сестра, не отходя от больного, должна внимательно следить за его общим состоянием, положением иглы и температурой жидкости.
В настоящее время широко используется система одноразового употребления с инструкцией по применению на упаковке. Перед началом ее использования также необходимо убедиться в стерильности раствора по надписи на этикетке, в герметичности упаковки и прозрачности жидкости.
При правильно произведенных подкожных вливаниях осложнений обычно не бывает. Большое значение имеет тщательная обработка всей системы после применения, так как иначе невозможно обеспечить ее стерильность при повторном употреблении.
Наиболее частые погрешности и ошибки при проведении подкожных инъекций: 1) неправильный выбор места для инъекции (передняя поверхность плеча), что приводит к образованию плохо рассасывающихся инфильтратов; 2) нарушение асептики, что вызывает местные и общие инфекционные осложнения.
2.3.3. Внутримышечное введение лекарственных веществ
Мышцы обладают широкой сетью кровеносных и лимфатических сосудов, поэтому создаются условия для быстрого и полного всасывания лекарств. Если лекарственные вещества вызывают боли и плохо рассасываются при подкожном введении, а также в случае необходимости получить быстрый терапевтический эффект от введения лекарств, подкожное введение заменяют внутримышечным. Внутримышечные инъекции следует производить в определенных местах тела, где имеется значительный слой мышечной ткани, вдали от крупных кровеносных сосудов и нервных стволов (рис. 14), например, в мышцы ягодиц, живота и бедер.
Для внутримышечных инъекций пользуются шприцами Люэра, «Рекорд» с иглами толщиной 0,8–1,5 мм и длиной 8-10 см. Длина иглы зависит от толщины слоя подкожной клетчатки, так как необходимо, чтобы при введении игла прошла подкожный жировой слой и находилась в толще мышцы.
Наиболее удобным местом для внутримышечных инъекций является ягодичная область, но так как там проходят седалищный нерв и крупные кровеносные сосуды, инъекции следует производить только в верхненаружный ее квадрат, который определяют, мысленно разделив ягодицу на четыре части.
Чаще всего внутримышечно вводят антибиотики, сульфат магния, сыворотки. Антибиотики выпускают в специальных флаконах в виде кристаллического порошка. Перед употреблением его растворяют в стерильном изотоническом растворе хлорида натрия, дважды дистиллированной воде или 0,5 % растворе новокаина (в 2 % растворе новокаина пенициллин не растворяется, а выпадает в осадок). В стерильный шприц набирают растворитель в зависимости от количества антибиотика, который дозируется в единицах действия (ЕД). На 100 тыс. ЕД нужно взять 1 мл растворителя, на 500 тыс. ЕД — 5 мл и т. д. С флакона снимают крышку, резиновую пробку протирают спиртом и прокалывают иглой, соединенной со шприцем, в котором имеется растворитель. Постепенно вводят раствор, под действием которого антибиотик растворяется, затем флакон переворачивают и жидкость насасывают в шприц. Раствор антибиотика нагревать нельзя, так как под влиянием высокой температуры он разрушается. В разведенном виде антибиотик можно хранить не более суток. Йод также разрушает антибиотики, поэтому йодные настойки для обработки резиновой пробки флаконов и кожи на месте укола не применяются.
Подготовка шприца, обработка рук медицинской сестры и кожи больного производятся по общим правилам асептики. Руки медицинская сестра должна мыть с мылом и щеткой под струей горячей воды непосредственно перед сборкой шприца. Чистыми руками дотрагиваться до посторонних предметов нельзя. Ваткой, смоченной спиртом, медицинская сестра тщательно протирает ногтевые фаланги и эту ватку выбрасывает, а затем берет чистый ватный шарик, смоченный спиртом, и протирает кожу больного.
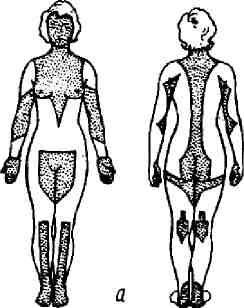
Рис. 14а. Места, куда нельзя делать внутримышечные инъекции
2.3.4. Техника внутримышечных инъекций
Больной лежит на животе или на боку при введении лекарства в область ягодицы или на спине при введении в переднюю поверхность бедра. Шприц держат таким образом: II палец придерживает поршень, V палец — муфту иглы, а остальные пальцы держат цилиндр. Положение шприца должно быть перпендикулярно поверхности тела больного. Решительным движением вводят иглу в середину кожной складки на глубину 7–8 см, оставляя 1 см над муфтой, так как в этом месте игла чаще всего ломается. После этого необходимо потянуть поршень на себя, убедиться, что игла не находится в кровеносном сосуде (кровь не появляется в шприце), а после этого нажать на поршень, постепенно вытесняя раствор до конца. Кожу вокруг места прокола натягивают левой рукой. Удалять иглу следует быстрым движением, прижимая к коже ватный тампон, смоченный в спирте.
При внутримышечном введении лекарства в бедро шприц необходимо держать как писчее перо, под углом, чтобы не повредить надкостницу.
При употреблении нестерильных шприцев и игл, неточном выборе места инъекции, недостаточно глубоком введении иглы и попадании в кровеносный сосуд могут возникнуть различные осложнения: постинъекционные нагноения, повреждения нерва, медикаментозная эмболия, поломка иглы.
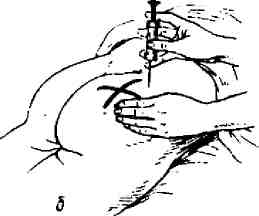
Рис. 14б. Техника инъекции
На введение некоторых лекарств, особенно антибиотиков, могут развиться анафилактический шок и другие аллергические реакции. В связи с этим необходимо предварительно определить реакцию больного на введение антибиотиков. Для профилактики аллергических осложнений больному вводят антибиотики по методу Безредки. Для этого в шприц набирают 0,1 мл раствора антибиотика, вводят под кожу и через 20 мин. проверяют реакцию. Если у больного нет неприятных ощущений, крапивных пятен на теле и не снижается артериальное давление, то вводят еще 0,5 мл раствора, а через 20 мин. — все остальное содержимое флакона. Если больной покраснел, у него появились неприятные ощущения в области сердца, подложечной области и т. д., вторую порцию раствора антибиотиков не вводят, а вызывают врача и выполняют его назначения.
2.3.5. Внутривенное введение лекарственных веществ
При этом способе введения лекарственное вещество поступает непосредственно в кровь и оказывает немедленное действие. Внутривенное вливание осуществляется путем венепункции и венесекции.
Венепункция. Внутривенное введение небольших количеств лекарств производит врач или хорошо обученная процедурная медицинская сестра. Для этого необходимо иметь шприц емкостью 10–20 мл с хорошо подобранной иглой, резиновый жгут, спирт и стерильный материал. Шприц и иглы тщательно стерилизуют. Медицинская сестра моет руки теплой водой с мылом, протирает спиртом, а ногтевые фаланги смазывает настойкой йода. Необходимо строго следить за выполнением всех правил асептики, чтобы не внести в кровь болезнетворные микробы.
Для внутривенных вливаний применяют стерильные прозрачные растворы. Дозировка при этом способе введения несколько отличается от дозировки при подкожной инъекции, а введение сильнодействующих средств всегда медленное.
Перед тем как набрать в шприц раствор, медицинская сестра во избежание ошибки обязательно должна проверить, тот ли раствор взят, дату его изготовления и дозировку. Подобная проверка необходима, так как известны случаи, когда из-за небрежности медицинского персонала в вену вводились ядовитые вещества, нестерильные или концентрированные растворы, после чего наступала смерть больного.
Раствор в шприц набирают непосредственно из ампулы через иглу большого диаметра. Необходимо удалить все пузырьки воздуха, которые могут оказаться в шприце. Держа шприц вертикально вверх, оттягиванием поршня собирают пузырьки и удаляют их через иглу. Следует остерегаться попадания в кровь при внутривенных вливаниях даже небольшого количества воздуха ввиду опасности воздушной эмболии.
Внутривенное вливание обычно производят в вену локтевого сгиба. Место предполагаемого укола необходимо тщательно обработать спиртом. Выше локтевого сгиба на среднюю треть плеча накладывают жгут или любую резиновую трубку так, чтобы вызвать набухание вен; при этом важно не сдавливать артерии, что проверяется наличием пульса на лучевой артерии. Накладывают жгут так, чтобы его можно было легко распустить.
Для усиления венозного застоя больному предлагают несколько раз сжать и разжать кулак или перед наложением жгута опустить руку.
Во время процедуры больной сидит или лежит. Рука его должна лежать на столе или на кровати в положении максимального разгибания в локтевом суставе; для этого под руку подкладывают плоскую подушку.
Кровь из вены для исследования берут путем прокола ее обычной иглой Дюфо большого диаметра.
2.3.6. Внутривенное введение большого количества жидкостей капельным путём
Капельное введение позволяет медленно вводить большие количества жидкости (до нескольких литров в сутки), когда надо быстро повысить сопротивляемость организма или вывести скопившиеся в нем яды. Вводимая жидкость должна иметь состав, не изменяющий осмотического давления крови, не содержать сильнодействующих средств, быть тщательно простерилизованной и подогретой до 40 °C.
Сейчас используются одноразовые системы вливания крови, кровезаменителей, солевых и лекарственных растворов. Системы, изготовляемые из апирогенной, нетоксичной пластмассы, стерилизуются заводом изготовителем и выпускаются в стерильной упаковке с указанием серии и даты стерилизации. Эти системы предназначены для одноразового вливания из флаконов, закрытых резиновой пробкой. Система состоит из короткой трубки с иглой для поступления во флакон воздуха и длинной трубки с капельницей. На одном конце короткой трубки имеется игла, на другом — фильтр для задержки пыли. На конусе длинной трубки есть игла для прокалывания резиновой пробки флакона, на другом — канюля, идущая к игле, вводимой в вену.
Иглы находятся в особых колпачках.
Перед применением системы проверяют герметичность упаковочного пакета и целость колпачка на иглах. Вскрывают систему разрывом упаковочного пакета и вынимают ее, не снимая колпачков с игл. После перемешивания содержимого флакона обрабатывают его пробку спиртом или йодом и, освободив иглу от защитного колпачка, вводят в пробку флакона как можно глубже. Отводную трубку иглы закрепляют параллельно стенке флакона. После освобождения иглы, близкой к капельнице, ее также вводят через пробку во флакон, пережав систему выше капельницы имеющимся в пакете пластинчатым зажимом. Флакон поворачивают вверх дном, укрепляют на штативе и обычным способом заполняют систему. Из фильтра и капельницы вытесняют воздух, приподняв капельницу так, чтобы капроновый фильтр находился вверху, а трубка капельницы внизу. Вводимым раствором заполняют капельницу до половины, затем опускают ее и вытесняют воздух из нижнего отдела трубки, пока раствор не станет поступать из иглы струей. На трубку перед иглой накладывают зажим.
Перед пункцией кожу обрабатывают спиртом или обезжиривают эфиром. Если имеется абсолютная уверенность в правильно выполненной пункции вены (поступление крови через иглу), систему соединяют с иглой и приступают к введению раствора в вену. В течение нескольких минут наблюдают, не поступает ли жидкость под кожу (при этом может появиться припухлость). Затем иглу фиксируют липким пластырем по направлению вены, а область пункции закрывают стерильной салфеткой. Во время введения раствора надо следить за работой всей системы.
Введение раствора может быть струйным и капельным. К струйным введениям (не более 500 мл жидкости) прибегают при необходимости быстро возместить объем циркулирующей жидкости (массивные кровопотери во время операции, шок или коллапс).
При капельном способе вводимый раствор медленно, по каплям попадает в русло крови; число капель регулируется капельницей. Капельница всегда должна находиться выше нижней канюли, чтобы предотвратить попадание воздуха из капельницы в ток крови. Перед вливанием через всю систему пропускают раствор, затем закрывают приводящую трубку зажимом, вследствие чего в капельнице скапливается некоторое количество жидкости.
Для поддержания температуры жидкости на уровне 40 °C на резиновую трубку, подводящую жидкость, кладут грелку с горячей водой и следят, чтобы она не остыла.
Внутривенное капельное вливание проводится длительно, поэтому больного необходимо удобно уложить на спину, конечность фиксировать мягким бинтом и для пункции выбрать вену меньшего калибра, чем локтевая (вены стопы или тыльной поверхности кисти). Емкость с вливаемым раствором помещают на высоте 1 м над уровнем постели и устанавливают винтовой зажим капельницы так, чтобы скорость тока жидкости составляла 50–60 капель в минуту.
По окончании введения раствора иглу удаляют из вены и место пункции обрабатывают шариком со спиртом.
Отсутствие необходимого навыка, поспешное введение иглы в просвет сосуда, неправильное наложение жгута, употребление тупой с загнутым острием иглы могут привести к осложнениям. Медицинская сестра перед каждым вливанием должна проверить этикетку и внимательно прочесть ее. Если этикетка на коробке с лекарством отсутствует, а на ампуле нет надписи или она неразборчива, такая ампула к употреблению непригодна.
Во время введения раствора надо следить за правильностью работы всей системы: не промокает ли повязка, не образовался ли инфильтрат или отечность в области введения вследствие поступления жидкости помимо вены, не прекратился ли ток жидкости из-за перегиба трубок системы или закупорки вены. В случае прекращения тока жидкости, если это вызвано тромбированием вены, нельзя повышать давление в системе и пытаться прочистить канюлю, а необходимо переменить место введения, производя новую венепункцию или венесекцию на другой вене. Капельное введение прекращают, когда жидкость перестает поступать в капельницу, чтобы в вену не попал воздух.
При необходимости ввести внутривенно какое-либо лекарственное средство делают прокол иглой трубки после смазывания ее йодной настойкой. Если лекарство нужно вводить медленно, его вводят в сосуд с раствором для капельного введения.
Медицинская сестра должна следить за состоянием больного (его внешним видом, частотой пульса, дыхания) как во время вливания, так и после его окончания. До начала вливания необходимо выяснить у больного переносимость данного препарата, так как его применение может вызвать аллергическую реакцию. При малейшем ухудшении состояния больного медицинская сестра должна срочно вызвать врача и выполнить все его указания.
Назад: 1. Уход за больными в работе медицинской сестры[157]
Дальше: 3. Наблюдение и уход за больными с нарушением функций дыхательной системы

