Книга: 0,05. Доказательная медицина от магии до поисков бессмертия
Назад: Глава 16 Обратная сторона
Дальше: Глава 18 “Какие ваши доказательства?”
Глава 17
Больше значит лучше?
Медикализация
Больше медицины – не всегда лучше. Она несет в себе риски, которые можно учесть и принять, если ожидаемая польза перевешивает. Но их нельзя полностью устранить. Поэтому медицинское вмешательство недопустимо, когда от него нет пользы или когда она меньше возможных негативных последствий. Увы, игроки этого рынка не ограничивают себя областями, где баланс пользы и вреда безусловно положителен: они пытаются занять все возможные ниши, создавать спрос там, где его нет. Расширение медициной своих границ, в ходе которого обычные человеческие ситуации начинают рассматривать как медицинскую проблему, делать их предметом лечения и профилактики, называют медикализацией.
Хотя этот термин часто используют в негативном ключе, при соблюдении баланса пользы и вреда медикализация – полезный и необходимый процесс. Классический пример – медикализация родов. Вплоть до XVII века рождение ребенка происходило, как правило, вне больницы и без участия врача, который в любом случае не мог бы заметно снизить высокую материнскую и детскую смертность. Ситуация менялась по мере появления новых методов вмешательства. Сначала изобрели акушерские щипцы, затем к ним добавились обезболивание, безопасные хирургические процедуры, восполнение кровопотери. Сейчас в развитых странах большинство родов происходит в больнице под надзором медицинского персонала. И это приносит пользу. Наглядна разница материнской смертности в родах: если в среднем в развитых странах роды заканчиваются гибелью матери лишь в 27 случаях из 100 тысяч, то в этих же странах в религиозных сообществах, отказывающихся от медицинской помощи, этот показатель примерно в 100 раз выше. По оценкам ВОЗ, быстрое вмешательство врача полезно примерно в 15% родов.
Но есть у медикализации и негативная сторона. В тех случаях, когда в результате расширения границ медицины вред перевешивает пользу, мы говорим об избыточной медикализации.
Вред может заключаться не только в нежелательных эффектах лечения, но и в стигматизации человека, ограничении его прав и свобод. Зоной повышенного риска всегда были психиатрические диагнозы. Субъективность симптомов некоторых психических расстройств иногда приводила к тому, что болезнью объявляли особенности личности, поведения или сексуальных предпочтений. Так, в XIX веке медицина перехватила у церкви инициативу в борьбе с гомосексуальностью. То, что недавно считали грехом, стало психическим заболеванием и оставалось им вплоть до исключения из классификации болезней ВОЗ в 1992 году. За это время многие подверглись насильственному лечению от гомосексуализма. Методы варьировались от относительно безобидных вроде принудительной женитьбы до лоботомии и инъекций больших доз тестостерона, наносивших реальный ущерб здоровью.
Другой печальный пример – существовавший некоторое время в СССР диагноз “вялотекущая шизофрения”. Он появился в шестидесятые годы XX века с подачи директора Института психиатрии Андрея Снежевского. По сравнению с принятыми в западных странах критериями шизофрении границы нового диагноза были существенно шире и позволяли ставить его на основе депрессивных, невротических нарушений и практически любых “изменений личности”. Это значительно расширяло круг лиц, которых можно было признать психически больными. Вялотекущая шизофрения стала инструментом карательной психиатрии: с этим диагнозом отправляли на принудительное лечение инакомыслящих, нелояльных власти. В историях болезни среди симптомов встречалась, например, “склонность к правдоискательству и реформаторству”. Впоследствии диагноз исчез из российского классификатора болезней, а надуманное заболевание и практика применения диагноза были осуждены профессиональным сообществом.
Чаще движущей силой избыточной медикализации становятся не консервативное общество или репрессивное государство, а производители медицинских товаров и услуг. Когда конкуренция на существующих рынках высока, лучший выход – создать новый. Это можно сделать, придумав новую болезнь и убедив здоровых людей, что они нуждаются в лечении. Например, медикализировав то, что еще недавно считалось частью естественного спектра человеческих эмоций.
Первые описания социофобии – крайнего проявления стеснительности – встречаются еще в “Корпусе Гиппократа”.
Любит темноту и не любит свет или сидеть в освещенных местах; надвигает головной убор на лицо, чтобы по своей воле не видеть и не быть увиденным. Не пойдет в компанию из-за страха, что его обидят, высмеют, или он скажет или сделает что-то неуместное, или ему станет нехорошо. Он думает, что все на него смотрят.
Считается, что социофобией страдают не более 1–2% людей. В 1997 году FDA разрешило включить ее в список показаний к применению антидепрессанта пароксетин компании SmithKline Beecham. Далее последовала маркетинговая кампания стоимостью в 90 миллионов долларов США, формально призванная “проинформировать врачей и пациентов о болезни”. Однако вместо этого рекламные материалы убеждали читателя, что социофобия широко распространена и ею страдает аж каждый восьмой взрослый американец.
Эта кампания рекламировала не лекарство, а болезнь. Под видом распространения информации она преподносила обычные человеческие эмоции как признак тяжелого заболевания, внушала, что вы не соответствуете норме и вам поможет только лечение. Эффект – не столько информирование тех 1–2%, которым действительно нужна медицинская помощь, сколько снижение самооценки и изменение самовосприятия у множества здоровых людей. Антидепрессанты также рекламировали как способ лечения горя и способ справиться с “финансовым стрессом”.
Классическая история создания рынка для нового лекарства связана с одним из самых коммерчески успешных препаратов последних десятилетий – “Виагрой”. Она появилась как препарат для пациентов, чья эректильная функция пострадала из-за длительного сахарного диабета, поражения спинного мозга или операций на предстательной железе. Однако этот рынок был ограничен, и компания Pfizer приложила немалые усилия, чтобы препарат стали воспринимать как лекарство для очень широкого круга мужчин. Именно так “Виагра” сделалась одним из блокбастеров фармацевтического рынка.
Стратегия заключалась в распространении идеи, что нарушение эрекции – проблема многих, даже большинства мужчин, достигших сорока. Рекламная кампания ссылалась на Массачусетское исследование старения мужчин, проведенное далеко не безупречно, – выводы о распространенности эректильной дисфункции делали на основе опроса пациентов на приеме уролога. Уже это должно было помешать перенесению выводов исследования на всех здоровых мужчин. Кроме того, хотя формально исследование изучало мужчин от 40 до 70 лет, средний возраст опрошенных был равен 61 году. Все это не помешало Pfizer подать результаты удобным для себя образом и заявить на своем сайте: “52% мужчин, достигших сорока, страдают эректильной дисфункцией”.
Уже было начавшуюся маркетинговую кампанию быстро переориентировали на новую аудиторию. Прежнее лицо кампании, 75-летнего политика Боба Доула, заменили на пышущего здоровьем 39-летнего бейсболиста Роберта Пальмеро. “Проблемы с эрекцией? Тяжело обсуждать, легко лечить”, – рекламные объявления изображали пару 30–40 лет, огорченно лежащую по разные стороны большой постели. На промо-сайте “Виагры” появились изображения мужчин, явно не достигших сорока. Раздел часто задаваемых вопросов должен был окончательно убедить сомневающихся в том, что любое разовое отклонение от идеальной эрекции – признак болезни.
Вопрос: У меня нет ЭД (эректильной дисфункции), поскольку проблема возникает редко. Значит ли это, что “Виагра” не для меня?Ответ: Даже если проблемы с эрекцией бывают очень редко, “Виагра” может помочь. Знайте, что большинство мужчин с ЭД испытывают проблемы лишь иногда. В одном исследовании “Виагра” помогла 87% мужчин с легкой или средней ЭД испытать более мощные эрекции по сравнению с 36% в группе плацебо.
Вскоре про “Виагру” говорили “из каждого утюга”. В сериале “Секс в большом городе” вышла серия, где одна из героинь, Саманта, встречается с богатым мужчиной, принимающим голубые пилюли. В короткие сроки продажи “Виагры” достигли миллиарда долларов в год. В 2008 году они составили уже два миллиарда. В год выхода препарата на рынок акции Pfizer подорожали почти на 70%. Более того, это привело к беспрецедентному для США подъему цен на все лекарства – отныне медицина обещала не просто избавить от болезней, но и сделать здорового человека лучше.
Однако у выбранной стратегии имелся один недостаток: потенциальный рынок препарата был ограничен лишь половиной взрослого человечества – мужчинами. Решение проблемы было уже известно: если рынок не существует, его надо создать. В 1997 году, когда “Виагра” еще проходила процедуру одобрения FDA, состоялась полностью спонсированная фармацевтическими компаниями медицинская конференция, на которой впервые прозвучало название нового заболевания – женской сексуальной дисфункции (ЖСД). Еще недавно о его существовании никто не подозревал, поэтому докладчики отметили необходимость сформулировать критерии диагностики, описать механизмы болезни и наметить подходы к поиску методов лечения. В том же году была опубликована статья о создании животной модели “клиторальной эректильной дисфункции”. В 1998 году один из ее авторов открыл в Бостоне первую клинику женского сексуального здоровья. Тогда же состоялась еще одна конференция, на которой были приняты определение заболевания и критерии его диагностики.
В следующем году опубликовали данные о распространенности ЖСД в США. Ожидаемо цифра была ошеломляюще велика. По мнению авторов исследования, только что придуманным заболеванием страдали 43% американок. Такой результат не удивителен: исследование представляло собой опрос, в ходе которого задавались вопросы о “недостаточном желании секса”, “трудности возбуждения” и даже “тревожности по поводу того, насколько вы хороши в сексе”. Положительный ответ на любой из них автоматически причислял респондентку к больным ЖСД. Характерно, что авторы умолчали о конфликте интересов – двое из трех получали от Pfizer деньги за консалтинговые услуги.
Подготовка шла не только со стороны Pfizer, которая надеялась расширить показания для применения “Виагры”. Procter&Gamble готовила к выходу на рынок тестостероновые пластыри для лечения низкого сексуального влечения у женщин под брендом “Интринса”, выделив на маркетинговую кампанию 100 миллионов долларов. Чтобы подготовить рынок, были наняты маркетинговые агентства. С учетом высокого интереса к медикаментозному влиянию на сексуальность задача была несложной. Журналисты сами заговорили о необходимости женской “Виагры” почти сразу, как та была одобрена FDA. Одну за другой проводили посвященные ЖСД и спонсируемые фармкомпаниями медицинские конференции, открывали информационные веб-сайты, издавали книги. Заработал даже посвященный проблемам женской сексуальности кабельный канал. В следующем сезоне “Секса в большом городе” Саманта снова столкнулась с “Виагрой”, но на этот раз принимала ее сама, чтобы обогатить свои сексуальные ощущения.
В 2004 году Pfizer объявила о прекращении клинических испытаний “Виагры” для женщин: все попытки закончились неудачей. В конце того же года потерпела поражение “Интринса”: регистрационный комитет FDA единодушно проголосовал против ее регистрации. Вместе с возможностью заработать на болезни стал падать и интерес к ней. Закрылись информационные сайты, перестали выпускаться образовательные материалы для врачей, никто не созывал конференции. Как будто и не было никогда тяжелого заболевания, поразившего каждую вторую женщину.
Гипердиагностика
Причинять вред может не только медикализация обычных человеческих состояний, но и гипердиагностика – диагностирование болезни, которая не привела бы к жалобам или гибели пациента вплоть до его смерти от других причин. Наиболее изученный пример – противораковые скрининги, обследование бессимптомных пациентов с целью выявления ранних стадий заболевания.
Идея скрининговых обследований – в обнаружении опухоли еще на ранней стадии, до того как она разовьется и вмешиваться будет слишком поздно. Впервые массовый скрининг был внедрен в Финляндии благодаря настойчивости молодого гинеколога Закари Тимонена. В конце пятидесятых годов XX века Тимонен вернулся из Нью-Йорка под большим впечатлением от знакомства с известным ученым Георгиосом Папаниколау, разработавшим метод окраски мазка шейки матки, который позволял рано выявлять раковые и предраковые клетки. Хотя сам метод был придуман давно, никто не верил, что его массовое использование может принести пользу, снизив смертность на уровне целого государства. Тимонену понадобилось несколько лет, чтобы убедить в этом власти Финляндии, не имевшие на тот момент ни лишних денег, ни лишних врачей. Постепенно с помощью добровольцев и общественных организаций удалось наладить массовое обследование женщин, которых ничего не беспокоило и которые сами не обратились бы к врачу. К тому моменту, когда жалобы появлялись, врач часто уже ничем не мог помочь. В течение следующих тридцати лет скрининг снизил смертность от рака шейки матки в пять раз.
Успех вызвал волну энтузиазма. Казалось, найден способ победить любую опухоль – нужно лишь научиться находить ее на очень ранних этапах. Появилось множество тестов, и были созданы похожие программы скрининга для других онкозаболеваний: рака молочной железы, легкого, простаты. Но результаты принесли разочарование. Например, флюорография оказалась абсолютно бесполезна для раннего обнаружения рака легкого, хотя от нее ждали повторения успеха мазка Папаниколау. Одна из проблем заключалась в том, что скрининг может быть эффективным только для того заболевания, которое мы хорошо умеем лечить. Если рак шейки матки легко предотвратим при своевременном обнаружении предраковых состояний, то возможности лечения рака легкого явно были переоценены.
Кроме того, у скринингов обнаружилась еще одна специфическая проблема. Старая врачебная логика исходила из того, что любое раннее обнаружение и лечение рака нужно приравнивать к спасению жизни. Но здравый смысл очередной раз подводил: он не учитывал, что раковые опухоли растут с разной скоростью.
Опухоли, обозначенные на схеме как быстрые, в течение короткого срока приводят к появлению симптомов и смерти. Поскольку они развиваются быстро, скрининг – не очень эффективный инструмент борьбы с ними: значительная их часть проявляется симптомами между скринингами. Медленные опухоли тоже приводят к появлению симптомов и гибели, но происходит это лишь через много лет. Именно в этом случае скрининг потенциально полезен. Опухоли, обозначенные как очень медленные, растут, но с такой скоростью, что не достигают вызывающих симптомы размеров до того, как человек умирает от других причин. Стрелка, обозначенная как непрогрессирующие, показывает клеточные аномалии, которые полностью соответствуют определению рака, но при этом не растут или даже уменьшаются в размерах. Причина может быть в том, что размеры опухоли превысили ее возможности по получению питания из кровеносной системы, или в том, что иммунная система эффективно сдерживает ее развитие, или в том, что возникшая в результате мутации опухолевая ткань изначально была не слишком агрессивна.
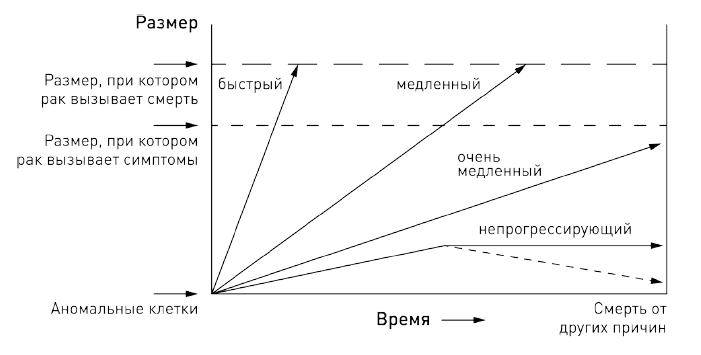
Существование последних двух категорий опухолей для неспециалистов может оказаться неожиданностью. Мы привыкли считать, что рак быстро приводит к смерти, предотвратить которую может только лечение в сочетании с везением. Это справедливо для многих типов раковых опухолей, выявляемых при обычной диагностической процедуре – когда пациент обращается с жалобами к врачу. Но скрининговые обследования значительно увеличивают обнаружение небольших опухолей, развитие которых может пойти по любому из вышеперечисленных сценариев.
Определить, насколько распространен бессимптомный рак, можно только путем систематического исследования тканей здоровых людей. Для этой цели лучше всего подходят предстательная и щитовидная железы – они относительно невелики, так что детально изучать множество тонких срезов их тканей под микроскопом более реалистично. Опубликованное в 1996 году исследование срезов предстательной железы 525 американцев, погибших в автокатастрофах и не имевших при жизни диагноза рака, показало, что частота находок сильно зависит от возраста. Если у мужчин, не достигших 40 лет, рак обнаруживался примерно в 30% случаев, то у мужчин старше 70 – примерно в 80%. Результаты более позднего греческого исследования подтвердили зависимость от возраста, но показали меньшие цифры – рак был найден в предстательной железе лишь каждого третьего мужчины старше 70 лет. Разница в результатах может объясняться как разными методиками, так и тем фактом, что риск рака предстательной железы среди темнокожих почти в два раза выше, чем среди белых. Однако, учитывая, что в среднем в течение жизни заболевание диагностируют лишь у 11–13% мужчин, обе цифры весьма наглядны.
Аналогичное исследование тканей щитовидной железы провели в Финляндии. Делая срезы через каждые 2,5 миллиметра, исследователи обнаружили как минимум одну раковую опухоль в 36% случаев. Поскольку многие из найденных опухолей оказались меньше, чем расстояние между срезами, ученые предположили, что немало опухолей еще и пропущены. Расчет показал, что с учетом этого частота папиллярной карциномы в щитовидной железе взрослых финнов приближается к 100%. При этом лишь 1,2% людей получают этот диагноз в течение жизни.
Судя по данным этих и других исследований, как минимум для некоторых видов рака очень медленные и непрогрессирующие опухоли достаточно часты. Правильной тактикой при обнаружении такой опухоли в ходе скрининга было бы игнорирование находки или пассивное наблюдение. Однако в реальной жизни мы не знаем, по какому из сценариев будет развиваться конкретно эта найденная опухоль. Поэтому часто врач и пациент выбирают медицинское вмешательство. В случае очень медленных или непрогрессирующих опухолей лечение по определению не может принести пользу. При этом любое лечение не безвредно, что особенно справедливо для онкозаболеваний. Оно может давать серьезные побочные эффекты и иногда требует калечащей операции с тяжелыми необратимыми последствиями, включающими потерю органа или функции.
Лучший способ изучения гипердиагностики в скрининговых программах – рандомизированные контролируемые исследования. Пациентов случайным образом делят на две группы, одна из которых проходит скрининг, а другая – нет. Не удивительно, что количество диагностированных опухолей в группе скрининга всегда существенно выше. Однако самую важную информацию дает не эта разница, а длительное многолетнее наблюдение. Если при скрининге обнаружен только тот рак, который со временем проявил бы себя симптомами, и скрининг лишь приблизил время диагноза, то разница со временем исчезнет. Количество получивших диагноз людей станет в обеих группах одинаковым. Только пациенты в группе скрининга получат его во время скрининга, а в контрольной – позже, в течение периода наблюдения.
В случае маммографического скрининга рака груди самым продолжительным было 15-летнее наблюдение по окончании крупного РКИ в шведском городе Мальмё. К концу 10-летнего исследования в группе скрининга был поставлен 741 диагноз рака груди, в контрольной – 591. За следующие 15 лет разница в 150 диагнозов сократилась до 115. С учетом возраста участвовавших в исследовании женщин большинство из этих 115 диагнозов, то есть каждый шестой, были отнесены к гипердиагностике.
Учитывая масштабы гипердиагностики, важно рассчитать соотношение приносимых маммографическим скринингом вреда и пользы. Авторы опубликованного в 2013 году обзора, суммирующего результаты всех РКИ, пришли к выводу, что относительное снижение риска смерти от рака молочной железы составляет 20%. В абсолютных цифрах результат получается довольно значительным: на 235 приглашенных на скрининг женщин приходится одна, а за год работы скрининговой программы в Великобритании – до 1300 спасенных жизней. Однако на каждую спасенную жизнь минимум три пациентки получат вследствие гипердиагностики ненужное и травматичное лечение. И необходимо учитывать, что эти цифры – из самых оптимистичных. Опубликованный в 2011 году обзор Кокрейна заключил, что для спасения одной жизни нужно в течение 10 лет приглашать на скрининг 2 тысячи человек, при этом на каждую спасенную жизнь придется 10 случаев гипердиагностики.
Цифры, полученные в разных исследованиях, различаются – это неизбежное следствие разного подхода. Но общий вывод остается неизменным: несмотря на общую пользу маммографии, у нее немалая цена. Соотношение вреда и пользы можно суммировать следующим образом. На каждую смерть от рака молочной железы, предотвращенную с помощью скрининга, приходится:
• от 3 до 10 женщин, которые получат диагноз рака и лечение, при том что рак никак не проявил бы себя в течение их жизни (гипердиагностика);• от 5 до 15 женщин, которые узнают, что у них рак, и это никак не повлияет на течение болезни (включает и гипердиагностику, и тех, кому не поможет более раннее начало лечения);• от 200 до 500 женщин, которые получат “ложную тревогу” и проживут несколько месяцев в состоянии тяжелого стресса, от 50 до 200 из них пройдут биопсию.
Поскольку чувствительность используемых методов постоянно растет и более современное оборудование определяет все более мелкие опухоли, сейчас баланс может еще больше смещаться в сторону вреда. Важно учитывать и то, что баланс меняется с возрастом. В настоящий момент ВОЗ рекомендует маммографический скрининг раз в два года только для женщин в возрасте 50–69 лет и только в странах с развитыми системами здравоохранения. А для женщин в возрасте 40–49 и 70–75 лет – только в рамках исследований. До пятидесяти вероятность заболеть приводящим к смерти раком молочной железы мала, а в пожилом возрасте ожидаемая продолжительность жизни не позволит получить от ранней диагностики преимуществ, только вред от ненужного лечения.
Еще один показательный пример – скрининг рака предстательной железы. Этот вид рака относительно нередок: примерно каждый десятый мужчина получит диагноз в течение жизни. Он чаще встречается у темнокожих, чем у представителей других рас. Вероятность получить этот диагноз очень невелика в молодости и значительно увеличивается с возрастом. Большая часть опухолей в предстательной железе растет очень медленно, и, как было сказано выше, у мужчин 70–79 лет, не имевших диагноза и умерших от других причин, они обнаруживаются в 30–70% случаев.
Массовый скрининг рака предстательной железы основан на определении в крови опухолевого маркера, простатического специфического антигена (ПСА). Чтобы предотвратить одну смерть от рака предстательной железы, необходимо проводить скрининг тысячи человек в течение примерно 13 лет. Однако ПСА может указывать не только на онкозаболевание, но и на любую патологию предстательной железы. Это приводит к частым ложноположительным результатам, за 10 лет регулярных скринингов с ними сталкивается 15% мужчин. Для уточнения диагноза нужна биопсия, приводящая в каждом сотом случае к серьезным осложнениям, требующим госпитализации.
Большинство получивших диагноз пациентов принимают решение лечиться с помощью операции, химиотерапии или лучевой терапии, и последствия ненужного лечения могут быть весьма серьезными. Один из восьми прошедших операцию радикальной простатэктомии мужчин получит выраженное недержание мочи, требующее использования судна или других приспособлений, один из трех – длительную эректильную дисфункцию. Каждому двадцатому понадобится повторное хирургическое вмешательство.
На тысячу мужчин, проходящих регулярный скрининг, придется:
• одна предотвращенная смерть от рака предстательной железы;• 4 умерших от него, несмотря на лечение;• 53 пациента, которых лечили, но они остались бы в живых, что с лечением, что без;• 34, которых лечили, но их рак никак не проявился бы симптомами за время жизни;• 150 хотя бы единожды подвергшихся стрессу ошибочного диагноза и прошедших дополнительные обследования, как правило биопсию.
Не для каждого пациента такой прирост шансов на продление жизни перевешивает риски. Медицинские организации рекомендуют проводить массовый скрининг мужчинам 55–69 лет только на основании индивидуально принятого решения, после обсуждения баланса вреда и пользы, и только если сам пациент склонен выбрать скрининг или входит в группу риска. Мужчинам от 70 лет и старше скрининг рака предстательной железы, как правило, не рекомендуют.
Важно еще раз подчеркнуть, что мы не можем в случае каждой конкретной находки точно предсказать, с чем имеем дело: с потенциально опасной опухолью или гипердиагностикой. Как часто бывает в медицине, мы можем опираться лишь на данные изученной ранее популяции, а прогноз в отношении отдельно взятого пациента носит вероятностный характер. Но даже если мы видим, что вероятность вреда превышает вероятность пользы, решение о прохождении скрининга нужно принимать вместе с пациентом после подробного обсуждения возможных последствий. Даже обладая полной информацией, некоторые пациенты выбирают скрининг. Решение зависит от ценностей конкретного человека, для многих продление жизни любой ценой важнее потенциального качества жизни. Врач должен уважать решение пациента, каким бы оно ни было.
В то же время необходимо противодействовать продвижению массового скрининга с неоднозначным балансом пользы и вреда, когда он рекламируется медицинскими центрами или производителями диагностического оборудования как безусловно полезная диагностическая процедура для любой возрастной группы.
Маркетинг
Фармацевтический бизнес – довольно специфическая индустрия. Очень долгий цикл разработки лекарств, большие вложения и высокий риск провала делают ее не похожей ни на одну другую. Колоссальная доля провальных проектов диктует необходимость заработать как можно больше на тех препаратах, что все-таки смогли выйти на рынок. Кроме того, время не на стороне производителя. Новое лекарство получает патентную защиту, которая длится до двадцати лет. В это время другие производители не могут выпускать аналогичный препарат, поэтому продажи удачного лекарства максимальны. Однако рано или поздно любой патент истекает. Как только это случится, конкуренты могут начать выпуск дженериков – химически идентичных препаратов, которые будут отличаться только внешним видом таблетки, названием и упаковкой. Обычно дженерики намного дешевле. Специализирующиеся на них компании, такие как израильская Teva Pharmaceutical Industries, гораздо меньше тратят на разработку, а значит, могут позволить себе более низкие цены.
Высокие расходы на разработку и давление истекающего патента диктуют необходимость как можно быстрее извлечь из препарата максимум прибыли. В таких условиях решающая роль отводится маркетингу. Согласно проведенному в 2008 году в США исследованию, фармпроизводители тратят на маркетинг до 25% своей выручки, это очень высокий показатель. Затраты на исследовательскую деятельность в среднем в два раза меньше. И это по самой скромной оценке: согласно другим исследованиям, затраты на маркетинг составляют 33–50% выручки, что делает фармацевтический бизнес одной из самых, если не самой маркетингоемкой индустрией.
Медицинский маркетинг ведет свою историю с торговли патентованными средствами. Это лекарства, которые продавались без рецептов и, по утверждению продавцов, помогали от всех или большинства болезней. Термин возник в конце XVII века, когда европейские монархи в качестве особой милости давали разрешение упоминать в рекламе личное королевское благоволение товару. Позже так стали называть все препараты, которые рекламировали напрямую покупателю.
Патентные лекарства часто даже не содержали заявленных компонентов. Долгое время особой популярностью пользовались препараты на змеином масле – их реальное происхождение не имело, однако, никакого отношения к змеям. С тех пор термин продавцы змеиного масла накрепко прилепился к шарлатанам, торгующим сомнительными снадобьями.
Торгуя одинаково бесполезными препаратами в высококонкурентной среде, продавцы патентованных средств понимали, что успех зависит лишь от эффективности рекламы. Именно им мы обязаны рождением современного маркетинга и появлением многих рекламных приемов. Торговцы патентованными зельями среди первых стали применять брендирование, которое позволяло отличить их снадобья от идентичных в остальном товаров конкурентов. Они настаивали на том, что производимые другими аналоги несопоставимы с “оригинальным препаратом”. А также первыми начали активно использовать для рекламы прессу, некоторые даже основали для этой цели собственные газеты, из которых впоследствии выросли целые медиа-корпорации.
Для стимулирования продаж использовали передвижные медицинские шоу: переезжая с места на место, те давали в каждом городе представления, их кульминацией было чудесное излечение с помощью патентованного средства, которое можно было тут же приобрести. Шоу сопровождались музыкой и выступлениями цирковых артистов, чьей задачей было удержать публику. В качестве подтверждения чудодейственной силы препарата использовали мускулистых акробатов и подсадных уток – якобы случайно оказавшиеся в толпе люди рассказывали, как им помогло чудесное средство.
Современный медицинский маркетинг и сейчас использует приемы из этого арсенала. Один из них – реклама, адресованная непосредственно пациентам. Конечно, размах современных рекламных кампаний намного больше. Так, Merck & Co потратила в 2000 году на рекламу одного только “Виокса” 160 миллионов долларов, что на 35 миллионов больше суммы, потраченной в том же году на рекламу Pepsi.
В некоторых странах реклама лекарств конечному потребителю полностью запрещена. В других действуют те или иные ограничения. Так, в США разрешена реклама любых препаратов, но в ней нужно указать все побочные эффекты. В Европе разрешена реклама лишь тех лекарств, расходы на которые не возмещаются государством. В России – только препаратов, отпускаемых без рецепта. Эти ограничения налагаются в связи с опасением, что рекламная информация может быть неточной или недостоверной. Ведь ее задача – не образовывать людей, а стимулировать продажи.
Это опасение обосновано. Изучение рекламы на ТВ показало, что обычно она не информирует о причинах болезни и связанных с ней факторах риска. Основной ее прием: сначала показать героя страдающим, в жалком, болезненном состоянии, а затем – вернувшим благодаря лекарству контроль над своей жизнью. Рекламные ролики почти никогда не информируют о необходимости изменения стиля жизни, выставляя лекарство единственным адекватным ответом на проблему. Любопытно, что потребители относятся к рекламе лекарств серьезнее, чем к рекламе зубной пасты или шампуня, обещающего увеличить объем волос. Опросы показали, что каждый второй считает рекламу лекарств проверенной и одобренной контролирующими органами, а 40% – что рекламируют только абсолютно безопасные препараты.
Реклама упоминает побочные эффекты, если того требует законодательство. Но при создании рекламы прилагают все усилия, чтобы сделать такую информацию менее заметной. В печатных объявлениях используют мелкий шрифт, а в аудио и видео рекламе произносят информацию скороговоркой. Помогает и несоответствие аудио- и видеорядов: в то время как диктор нейтральным тоном перечисляет серьезные побочные эффекты, герой ролика со счастливой улыбкой гуляет по дорожке в осеннем парке. В России требования указывать в рекламе побочное действие лекарства нет, а на произнесенную скороговоркой фразу “существуют противопоказания, перед применением обратитесь к врачу” давно никто не обращает внимания.
Поскольку интернет дает все больше возможностей для скрытой рекламы, эффективность ограничений постепенно снижается. По каждому лекарству можно найти множество отзывов и рекомендаций, и как минимум часть из них создают по заказу производителя маркетинговые агентства. При этом доверие к таким источникам традиционно высокое – как и во времена торговцев патентованными средствами, мы верим человеку из толпы охотнее, чем информации из официальных источников. Прочитанное в сети все чаще становится основой для решений о самолечении или попыток влиять на назначения врача. Реклама может также распространяться под видом информирования, рассказа о болезни и методах ее лечения. Из-за относительной анонимности интернет-коммуникаций и нечеткой границы между информированием и рекламой реализовать запреты в таких случаях невозможно.
Важнейший инструмент неявной рекламы – новости в средствах массовой информации, которые работают не только на повышение продаж, но и на привлечение инвесторов и на увеличение стоимости акций компании. Чтобы инициировать публикации в СМИ, пишут и рассылают пресс-релизы. И если в научных журналах публикацию низкокачественной статьи могут предотвратить рецензенты, то в массовой прессе даже этот ненадежный барьер отсутствует. Новости о появлении прорывных лекарств и технологий, которые окончательно решат проблему рака, болезни Альцгеймера и других тяжелых заболеваний, появляются чуть ли не каждую неделю. Увы, обычно за ними стоят не самые впечатляющие научные результаты.
Проведенный в 2005 году анализ 1028 пресс-релизов крупнейших фармацевтических производителей показал, что они, как правило, содержали неполную информацию: замалчивали предварительный характер данных, не указывали на ограничения исследований. В большинстве пресс-релизов не было отсылки к научной статье с полной информацией. И почти всегда новость носила исключительно позитивный характер. Несколькими годами позже 498 пресс-релизов о результатах РКИ сопоставили с отчетами о них в научных статьях. Почти половина пресс-релизов искажала результаты РКИ в пользу изученного лекарства. Хотя этим грешат и научные статьи в медицинских журналах, пресс-релизы для массовых СМИ перегибают палку еще больше.
Впрочем, стоит учитывать, что крупные фармпроизводители находятся в фокусе пристального внимания, и искажение информации в инициируемых ими новостях меркнет по сравнению с тем, что позволяют себе небольшие фармацевтические компании и клиники. На созданном для изучения медицинских новостей интернет-сайте www.HealthNewsReview.org можно найти много примеров, как пресс-релизы скрывают за сенсационными заявлениями и эмоциональными историями недоказанность и побочные эффекты.
Достаточно типичен пресс-релиз Медицинского центра Бомонт, озаглавленный “Восьмилетняя девочка с раком мозга с Гавайев проехала 4300 миль, чтобы получить протонную терапию”. Если трогательная история девочки с Гавайев оставит вас равнодушным, значит, у вас нет сердца. Релиз подробно рассказывает о том, как маленькая Ауриана заболела, как ей сделали операцию и как повторное хирургическое вмешательство сочли слишком опасным. К счастью, ее отец узнал, что “протонная терапия, высокотехнологичная замена традиционной лучевой, может быть многообещающей альтернативой”. Невзирая на высокую стоимость перелета, пациентка вместе со всей семьей прилетела в Мичиган.
После шести недель лечения протонной терапией в Мичигане большая семья Аурианы стала еще больше, растянувшись на тысячи миль за пределы ее дома на Гавайском острове. 4 сентября благодарная девочка, широко улыбаясь, угостила команду медиков гавайскими конфетами, чтобы отметить последний, двадцать восьмой сеанс терапии.
Однако о самом важном релиз умалчивает: несмотря на всю высокотехнологичность протонной терапии, по-прежнему нет доказательств, что она более эффективна или безопасна, чем традиционная лучевая. И при этом протонная терапия почти в два раза дороже. Но распространившая релиз пиар-служба клиники сочла эту информацию лишней и предпочла играть на эмоциях испуганных родителей, готовых пойти на все ради ребенка.
Впрочем, будет несправедливым назвать медицинский бизнес и академические институты единственной причиной чрезмерно оптимистичных новостей: их рассылки попадают на благодатную почву. Журналисты рады возможности опубликовать сенсационный материал, который будут читать, обсуждать и репостить. Бойкое перо и броский заголовок творят чудеса. Благодаря им даже скучнейшее сообщение о предварительных результатах эксперимента на животных превращается в новое сенсационное лекарство от рака. В результате в выигрыше и медицинский бизнес, и средство массовой информации. В проигрыше только общество, для которого секундное удовольствие от чтения очередной сенсации вряд ли перевешивает причиняемый ложными надеждами ущерб.
Еще одна важнейшая аудитория маркетологов – врачи. Во многом именно от них зависит, какое лечение будет получать пациент.
В арсенале маркетологов – самые разные инструменты влияния. Долгое время были очень распространены визиты так называемых медицинских представителей – работающих на фармацевтические компании продавцов. Задача представителя – убедить врача выписывать как можно больше продвигаемых препаратов. В этом помогали принесенные с собой рекламные материалы, брендированное подарки, бесплатные образцы лекарств и даже специальные рецептурные бланки – выписав на нем рецепт и отправив пациента в определенную аптеку, врач мог рассчитывать на вознаграждение с каждой продажи. В последнее время маркетинговую активность такого рода все больше ограничивают. В частности, в России визиты медицинских представителей на рабочее место врача и любые подарки врачам с 2013 года запрещены. Впрочем, представители продолжают приходить в больницы в обход закона.
Значительная часть усилий теперь сосредоточена на системах непрерывного образования врачей. Такие системы существуют во многих странах: их необходимость обусловлена большой скоростью изменения актуального медицинского знания. В некоторых областях медицины полученная в университете информация устаревает уже через несколько лет. Поэтому, чтобы оставаться компетентным, врач должен непрерывно обучаться. В некоторых странах такое продолжающееся образование – обязательное условие сохранения права работать.
Так, в России врачи должны проходить пятилетние циклы обучения, набирая определенное количество зачетных единиц. Их начисляют за участие в образовательных мероприятиях – конференциях, семинарах, онлайн-вебинарах, значительная часть которых создана производителями медицинских товаров и услуг и используется ими для продвижения своей продукции. В США они финансируют до половины таких программ, хотя в силу вступающих в действие ограничений эта доля постепенно снижается. В России производители лекарств и медицинских устройств – почти единственный источник финансирования.
Один из ключевых инструментов непрерывного образования – профессиональные конференции. В некотором смысле они исполняют роль передвижных цирков эпохи патентованных средств. Жонглеров и акробатов заменяет фуршет, а рассказы человека из толпы о чудесном выздоровлении – выступления известных врачей и ученых, в большинстве случаев оплаченные медицинским бизнесом. Поскольку начиная с 2013 года в США фармпроизводители обязаны раскрывать информацию о выплатах проводящим обучение больницам и врачам, мы можем оценить порядок цифр. В 2017 году было выплачено более 8 миллиардов долларов, самые высокооплачиваемые эксперты получили за год более двух миллионов.
В ответ на упреки в маркетинговом влиянии на клинические решения индустрия традиционно возражает, что занимается не рекламой, а информированием, что актуальная информация о современных лекарственных средствах не может быть вредна. Но следует помнить, что задача этой информации – подчеркнуть достоинства лекарств, а не предупредить о недостатках. В идеальной ситуации врач должен опираться в первую очередь на лучшие из существующих доказательств эффективности и безопасности. В реальной жизни он часто вынужден руководствоваться той информацией, что легко доступна и может быть усвоена за кратчайший срок. Причина и в хронической нехватке времени, и в том, что большинство медиков не умеют читать и критически интерпретировать научные публикации. В России проблема усугубляется низким уровнем владения английским языком, на котором публикуется большая часть статей.
Неоднократно показано, что маркетинговые факторы влияют на клинические решения больше, чем научная информация, хотя врачи при этом уверены, что опираются только на последнюю. Так, в одном из исследований оценивалось, как посещение организованных фармкомпаниями конференций в курортных городах с оплаченными приглашающей стороной дорогой и проживанием меняет частоту назначения продвигаемых на этих мероприятиях препаратов. Выяснилось, что их назначают в разы чаще. Но когда часть участников проинтервьюировали, большинство исключили саму возможность такого влияния.
Впрочем, неверно представлять пациента невинной жертвой подкупленного фармкомпаниями врача. Пациенты и сами влияют на решения врачей, прося назначить то или иное лечение. Иногда врачу проще согласиться, получив довольного пациента и избежав конфликта, чем переубеждать. Сравнение поведения людей, пришедших на прием в Канаде, где прямая реклама лекарств запрещена, и в США, где запрета нет, показало, что американские пациенты в два раза более склонны просить выписать рекламируемые лекарства. И врачи, несмотря на сомнения в уместности назначения, часто уступают. В результате в США пациенты получают намного больше назначений, в частности рекламируемых средств.
Если реклама для акционеров и инвесторов маскируется под новости, а для пациентов – под образовательную информацию, то реклама для врачей мимикрирует под научные исследования. Один из таких инструментов – маркетинговые, или посевные клинические испытания. В отличие от обычных РКИ их проводят не для поиска ответа на важные вопросы – ответы и так известны. Задача посевных исследований – стимулировать продажи. Производитель рассчитывает, что, попробовав в ходе исследования новый препарат, врачи и пациенты продолжат пользоваться им и после. По сути, это большая раздача пробников, замаскированная под клинический эксперимент. Обычно посевные исследования проводят для уже зарегистрированных препаратов. Часто для этого нанимают клиники и врачей, использующих конкурирующие лекарства. А чтобы больше пациентов попробовало новый препарат, контрольная группа либо отсутствует, либо получает его же, но в другой дозировке.
Публикации в медицинских журналах – еще один популярный инструмент неявной рекламы. “В чем цель публикаций?”, вопрошали авторы внутренней инструкции для продажников компании Pfizer. И сами отвечали себе: “Прямо или косвенно поддерживать наш продукт; высококачественные и своевременные публикации повышают возможность продавать более эффективно”. Хотя это справедливо для всех публикаций с положительными результатами, некоторые из них создаются исключительно с этой целью. Их задача – обеспечить максимальную узнаваемость препарата и создать впечатление, что это самое эффективное и безопасное из существующих на рынке средств.
Реальное происхождение таких статей часто скрывают. Обычно они написаны профессиональными копирайтерами, работающими на медицинскую компанию или маркетинговое агентство, что тщательно скрывают: вы не найдете их имен среди авторов статьи. Вместо них выступить в роли формальных авторов предлагают влиятельным и известным врачам или ученым, получающим гонорар за использование их фамилии. По некоторым оценкам, полная подмена авторства происходит примерно в 10% случаев. На основе одного исследования может быть написано сразу несколько статей, которые публикуют в разных журналах, обеспечивая максимальный охват. От этого выигрывают все: и получающие рекламу производители, и получающие гонорары авторы, и медицинские журналы, получающие от производителей большие заказы на репринты статей, которые затем распространяют как рекламные материалы.
Дебаты вокруг медицинского маркетинга не прекращаются. Производители лекарств и поставщики медицинских услуг настаивают на том, что лишь информируют врачей и пациентов о существующих возможностях. Противники медицинского маркетинга подчеркивают, что реклама по определению не годится в качестве источника объективной информации. Рекламные кампании способствуют избыточной медикализации, внушая, что лекарства – единственный ответ даже на те проблемы, которые решаются совсем другим способом.
Еще одно негативное последствие рекламы – повышение спроса на новые препараты. И дело даже не в том, что они заметно дороже старых с такой же эффективностью. Новые лекарства несут в себе больший риск, поскольку для обнаружения отдаленных побочных эффектов может понадобиться несколько лет. Всплеск потребления нового лекарства сразу после его выхода на рынок потенциально опасен. И талидомид, и “Виокс” широко рекламировались сразу после их появления, но до момента, когда обнаружились побочные эффекты и препараты отозвали с рынка, прошло немало времени.
Назад: Глава 16 Обратная сторона
Дальше: Глава 18 “Какие ваши доказательства?”

