Книга: Хрупкие жизни. Истории кардиохирурга о профессии, где нет места сомнениям и страху
Назад: 3. Сапоги лорда Брока
Дальше: 5. Девушка без имени
4. Мальчик из пригорода
Гений – это один процент вдохновения и девяносто девять процентов пота.Томас Эдисон
Октябрь 1979 года. Я работал старшим ординатором в операционной бригаде, специализировавшейся на торакальной хирургии, в лондонской больнице Хэрфилд. Программа подготовки кардиохирургов включала в себя обязательное проведение операций на легких и пищеводе, а это означало необходимость сталкиваться с раком, что меня сильно угнетало. Слишком часто выяснялось, что болезнь распространилась по всему организму, и для большинства пациентов прогноз был весьма печальным, так что они тоже не отличались жизнерадостностью. Помимо прочего, работа оказалась удручающе однообразной. Выбор, как правило, был скудный: удалить пол-легкого или легкое целиком, вырезать правое или левое легкое либо нижнюю или верхнюю часть пищевода. После того как выполнишь каждое из этих действий по сотне раз, энтузиазма не прибавляется.
Впрочем, изредка попадались и более сложные случаи. Так было с Марио, сорокадвухлетним инженером из Италии, работавшим в Саудовской Аравии. Жизнерадостный семьянин, Марио отправился в это южное королевство в надежде скопить достаточно денег на покупку дома. Днями напролет он вкалывал на гигантском промышленном комплексе, расположенном на окраине Джидды, под палящими лучами пустынного солнца. А потом произошло непоправимое. Когда он работал в замкнутом помещении, внезапно взорвался огромный паровой котел, наполнив воздух перегретым водяным паром. Паром под высоким давлением. Марио обварило лицо и обожгло стенки трахеи и бронхов.
От шока он чуть не умер на месте. Обваренная паром ткань была мертва, и слизистая оболочка пластами слезала со стенок бронхов. Все эти ошметки, мешающие дышать, нужно было удалять, что и делали с помощью устаревшего негнущегося бронхоскопа – длинной латунной трубки с фонариком на одном конце, которую вводили через горло вдоль задней стенки глотки и голосовых связок, а затем вниз по дыхательным путям.
Чтобы Марио не задохнулся, процедуру повторяли регулярно, чуть ли не каждый день, но проталкивать бронхоскоп туда-обратно через гортань становилось с каждым разом все труднее. Вскоре образовалось так много рубцовой ткани, что бронхоскоп уже не пролезал, и потребовалось провести трахеостомию – хирургическим путем проделать отверстие в шее, через которое Марио мог бы дышать. Проблема заключалась в том, что омертвевшая слизистая оболочка бронхов быстро замещалась воспаленными тканями, и клеточные скопления начали заполнять дыхательные пути подобно кальциевым отложениям, которые мешают жидкости течь по трубам. Марио больше не мог дышать, и его состояние неумолимо ухудшалось.
Я ответил на звонок из Джидды. Врач-комбустиолог, лечивший Марио, подробно описал эту ужасную ситуацию и попросил у нас совета. Единственное, что я мог предложить, – доставить пациента самолетом в «Хитроу», чтобы мы попробовали спасти ему жизнь. Уже на следующий день строительная компания организовала его транспортировку, и он попал в нашу больницу. К тому времени карьера моего начальника близилась к закату, и он с радостью отдавал мне все случаи, за которые я был готов взяться. А я не отказывался ни от чего. Я не знал страха. Но это был полный кошмар. И я попросил, чтобы мы вместе осмотрели трахею, после чего попытались что-нибудь сообразить.
Врач, шефствовавший надо мной, заканчивал свою карьеру, поэтому все случаи, за которые я мог взяться, он отдавал мне. Это было и здорово и страшно одновременно.
Марио выглядел жалко. Он дышал с трудом, издавая жуткие булькающие звуки, которые возникали из-за инфицированной пены, сочившейся из трахеостомической трубки. Его алое лицо было сильно обожжено. Оно покрылось коркой, омертвевшая кожа слезала клочьями, местами сочилась серозная жидкость. Пациент обгорел снаружи и изнутри; из-за ткани, разросшейся в трахее, ему грозила смерть от удушья. Мы поместили Марио под наркоз, ненадолго избавив его от страданий.
Пока он был без сознания, я с помощью отсоса очистил отверстие на шее от липких выделений с прожилками крови, подключил ручной аппарат искусственной вентиляции легких к трахеостомической трубке и принялся сжимать черную резиновую грушу. Легкие с трудом наполнялись воздухом. Я решил, что следует вставить негибкий бронхоскоп традиционным способом – напрямую через голосовые связки и гортань. Это сродни глотанию шпаги – с той разницей, что она проходит через дыхательные пути, а не через пищевод.
Нам было необходимо видеть всю трахею целиком, а также оба главных бронха – правый и левый. Для этого голову пациента пришлось запрокинуть под определенным углом, чтобы показались голосовые связки, расположенные у задней стенки горла. Мы, как могли, старались не выбить Марио зубы. Поскольку раньше вечно не хватало физиотерапевтов, этот метод применяли, чтобы после операции на легких удалить из них жидкость, пациенты при этом оставались в сознании. Грубовато, но всяко лучше, чем дать пациенту захлебнуться.
Я аккуратно просунул негнущуюся телескопическую трубку мимо зубов, вдоль корня языка, а затем принялся высматривать небольшой хрящик – надгортанник, который защищает вход в гортань, когда мы глотаем. Если приподнять его за краешек с помощью бронхоскопа, то можно обнаружить белые поблескивающие голосовые связки с вертикальной щелью между ними. Это и есть путь, ведущий в трахею. Я проделывал эту процедуру сотни раз, когда проводил биопсию для диагностики рака легких. Ну или чтобы извлечь застрявший арахис. В данном же случае вся гортань была обожжена, а воспаленные голосовые связки напоминали сосиски и выглядели пугающе – через них было не протиснуться. Марио всецело зависел от трахеостомической трубки.
Я отошел в сторону, удерживая бронхоскоп на месте, чтобы мой начальник тоже мог посмотреть, что там творится. Он закряхтел и покачал головой:
– Постарайся пропихнуть его дальше. Терять нам, полагаю, нечего.
Я снова прицелился, поднес конец бронхоскопа туда, где должна быть щель между связками, и с силой его протолкнул. Распухшие голосовые связки разошлись, и инструмент ударился о трахеостомическую трубку. Мы подсоединили аппарат для вентиляции легких сбоку к бронхоскопу и вытащили вставшую на пути трубку. По идее, мы должны были увидеть трахею во всю ее длину вплоть до того места, где она делится на главные бронхи. Но только не в этот раз. Дыхательные пути были практически уничтожены разросшимися клетками, так что я продолжил опускать негнущийся инструмент вниз, удаляя с помощью отсоса кровь и поврежденные ткани и одновременно закачивая через бронхоскоп в легкие кислород. Я надеялся, что ожоги закончатся, и наконец, достигнув середины обоих главных бронхов, мы увидели нетронутые стенки дыхательных путей. Проблема заключалась в том, что теперь травмированные стенки бронхов сочились кровью.
Ярко-красное лицо Марио стало фиолетовым и продолжало быстро синеть, так что мой начальник взял дело в свои руки. Он принялся всматриваться в трубку, периодически вставляя в нее длинную зрительную трубу, чтобы лучше видеть. Ситуация была крайне опасной, и мы совершенно не знали, что делать. Чтобы жить, человеку нужно дышать. К счастью, постепенно кровотечение прекратилось, и, после того как мы удалили перемешанную с кровью мокроту, дыхательные пути стали выглядеть куда лучше. Мы вставили трахеостомическую трубку обратно и снова подключили Марио к аппарату искусственной вентиляции легких. Грудная клетка с обеих сторон продолжала двигаться, и воздух поступал в оба легких. Это уже было достижением, но все еще оставалось неясно, что делать дальше. Мы сошлись на том, что прогноз весьма неблагоприятный.
Два дня спустя левое легкое Марио сдулось, и мы повторили ту же процедуру. Лучше не стало. Ткань продолжала неумолимо разрастаться. Подключенный к аппарату искусственной вентиляции легких, Марио оставался в сознании, но ему приходилось несладко.
Смерть от удушья самая неприятная. Я помню, как умирала, задыхаясь от опухоли щитовидной железы, моя бабушка. Ей должны были провести трахеостомию, но операцию пришлось отменить, и бабушка сутками сидела на кровати, с трудом хватая воздух ртом. Помню, как пытался ей помочь. Почему нельзя было поставить трубку ниже – там, где дыхательные пути оставались свободными? Почему нельзя сделать трахеостомические трубки длиннее? Раз за разом мне повторяли, что это невозможно.
Судя по тому, что я видел через бронхоскоп, ситуация с Марио была практически идентичной. Требовалось как-то обойти всю трахею и оба главных бронха, иначе через считаные дни его ждала мучительная смерть. Мы не могли снова и снова прочищать дыхательные пути бронхоскопом. Старуха с косой одерживала победу – она уже готовилась забрать с собой очередную жертву.
Даже я, прирожденный оптимист, сомневался, что в наших силах предпринять хоть что-нибудь. Могли ли мы сделать раздвоенную трубку, чтобы обойти поврежденные дыхательные пути? Мой начальник сказал, что это невозможно, так как трубка тут же забьется выделениями. Иначе, конечно же, такой метод давно применяли бы при лечении больных раком. Затем мне в голову кое-что пришло: бостонская компания Hood Laboratories выпустила трубку из силиконового каучука с трахеостомическим ответвлением, которую назвали «Т-образный стент Монтгомери» в честь хирурга-отоларинголога, который ее изобрел. Может, следует поговорить с представителями компании и описать проблему, с которой мы столкнулись.
В тот день, проводя Марио очередную бронхоскопию, я измерил, какой длины трубка нужна, чтобы достать до обоих главных бронхов, и вечером позвонил в Hood Laboratories. Это была небольшая семейная фирма, и ее глава подтвердил, что никто ранее не пробовал подобный подход, но согласился изготовить раздвоенную трубку требуемых размеров. Я сказал, что трубка необходима срочно. Обрадовавшись возможности помочь с уникальным случаем, сотрудники фирмы доставили ее менее чем через неделю. Теперь предстояло придумать, как ее установить.
Нужно было вставить разветвленные концы трубки по направляющим проволокам одновременно в оба главных бронха. Однако проволока была слишком острой и могла повредить тонкую силиконовую резину, так что требовалось заменить ее чем-то более безопасным. С помощью резиновых зондов мы не раз раздвигали суженные участки пищевода. Самые узкие из имеющихся у нас зондов помещались в присланную мне раздвоенную трубку и даже проходили через нижние ответвления. Я мог ввести зонды по одному через поврежденную трахею в бронхи, а затем, используя их как направляющие, протолкнуть и саму трубку. Я набросал пошаговое описание придуманного мной метода и показал рисунки другим торакальным хирургам. Все сошлись на том, что терять нечего. Только безумное новаторское решение и могло спасти Марио жизнь.
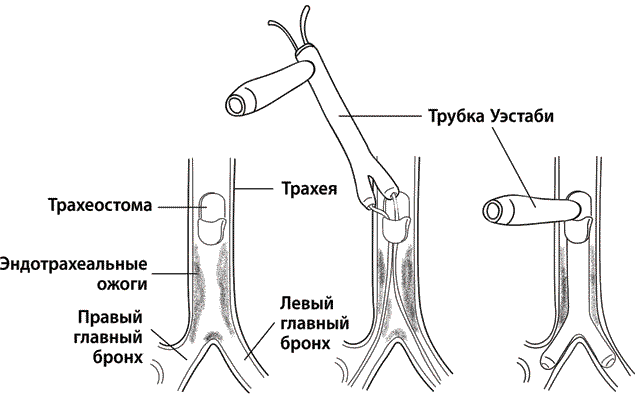
Рис. 4. Методика установки трубки Уэстаби
На следующий день его доставили в операционную. Убрав трахеостомическую трубку, мы вставили в обожженную гортань негнущийся бронхоскоп. На этот раз я действовал особенно осторожно, чтобы было как можно меньше крови. Хирургическим путем мы расширили трахеостомическое отверстие, через которое планировалось вставлять нашу причудливую трубку, затем ввели резиновые зонды в правый и левый бронхи, непосредственно следя за происходящим через зрительную трубку и не забывая после каждого действия усердно закачивать в легкие стопроцентный кислород. Пока что все шло хорошо. Я смазал силиконовую резину вазелином и с усилием протолкнул трубку вниз. Бронхиальные ответвления трубки разошлись в стороны в месте раздвоения трахеи и до упора вошли внутрь. Лучше и не придумаешь. Мы скрестили пальцы, и мой начальник резким, решительным движением выдвинул бронхоскоп в гортань.
Всегда славившийся своим ирландским темпераментом, он воскликнул:
– Черт побери, вы только посмотрите! Ты чертов гений, Уэстаби!
Разваливавшуюся на части трахею заменила чистенькая белая силиконовая трубка, ответвления которой идеально сидели в бронхах. Трубка нигде не перекручивалась и не сдавливалась, а ниже нее начинались здоровые дыхательные пути (рис. 4).
Между тем Марио успел посинеть от гипоксии. Мы были настолько взбудоражены, что напрочь забыли закачивать в его легкие кислород, поэтому с двойным усердием принялись за дело. К счастью, теперь это не составляло особого труда: широкие резиновые дыхательные пути значительно облегчали задачу. Настоящая сенсация! Мы не знали, долговечным ли будет это решение – время покажет. Все зависело от того, хватит ли Марио сил отхаркивать выделения через трубку, а нам оставалось только удалять их отсосом и продолжать вентилировать легкие через боковое ответвление трубки. Когда с гортани и голосовых связок сойдет отек, мы закроем это отверстие резиновой пробкой. Тогда Марио сможет дышать и говорить через собственную гортань, если, конечно, она восстановится. Ситуация по-прежнему оставалась в высшей степени неопределенной, но сейчас Марио хотя бы был в безопасности. Он мог дышать. Через пятнадцать минут он пришел в себя, и ему невероятно полегчало.
Я должен был несказанно радоваться тому, что мой замысел удалось воплотить в жизнь, но радостью тут и не пахло. На душе было муторно. Недавно у меня родилась чудесная дочка – Джемма, но я ее практически не видел. Я жил в больнице. Это потихоньку грызло меня изнутри, и, чтобы компенсировать тягостное чувство, я фанатично оперировал все, что ни попадалось мне под руку. Я всегда был наготове, но при этом был словно одержим болезненной неугомонностью.
Тем временем Марио пошел на поправку, хотя отсутствие голоса порядком осложнило ему жизнь. Он успешно отхаркивал выделения через трубку, не давая ей закупориться (а ведь всем казалось, что это невозможно), и его отправили в Италию – домой, к семье. Мне было приятно узнать, что Hood Laboratories стала выпускать придуманный мной «T-Y-стент», назвав его трубкой Уэстаби. Мы начали активно использовать эту трубку для пациентов с раком легких, которым угрожала закупорка нижних дыхательных путей, и тем самым избавили их от ужасного, мучительного удушья, которое моя бабушка вынуждена была стойко выносить. Почему никто не смог придумать нечто подобное, когда она так нуждалась в помощи, а я пребывал в полном отчаянии?
Не знаю, сколько трубок Уэстаби было выпущено, но в списке изделий, предлагаемых Hood Laboratories, мое детище значилось многие годы. Сделанные мной наброски опубликовали в журнале по грудной хирургии, и они стали наглядным пособием для других хирургов. Занимаясь торакальной хирургией, я продолжал использовать эти трубки при серьезных проблемах с дыхательными путями, нередко в качестве временного решения – до тех пор, пока опухоль не уменьшится благодаря лучевой терапии или противораковым лекарствам. Это было наследие моей бабушки. А затем представилась уникальная возможность использовать искусственные дыхательные пути в кардиохирургии совместно с аппаратом искусственного кровообращения.
* * *
В 1992 году меня пригласили в Кейптаун на конференцию, устроенную в честь двадцатипятилетия первой в мире операции по пересадке сердца, которую как раз в этом городе провел хирург Кристиан Барнард. На конференции выдающийся детский кардиохирург Сьюзан Восло попросила меня взглянуть на двухлетнего пациента, которого она вот уже несколько недель наблюдала в детской больнице Красного Креста. Маленький Ослин жил в кейптаунском гетто, раскинувшемся между городом и аэропортом. Миля за милей тут теснились жестяные хижины, деревянные сараи и навесы; вода была непригодной для питья, и всюду царила антисанитария. Так или иначе, Ослин оказался жизнерадостным мальчуганом, хотя нефтяные бочки, жестяные консервные банки и деревяшки заменили ему игрушки. Другой жизни он не знал.
Однажды бракованный газовый баллон, которым пользовалась его семья, взорвался прямо в хижине, из-за чего загорелись стены и крыша. Отец Ослина при взрыве погиб на месте, а у мальчика сильно обгорели лицо и грудь. Хуже того, он вдохнул раскаленный газ – точно так же, как и Марио. В отделении «Скорой помощи» Красного Креста Ослину спасли жизнь, вовремя вставив трубку и подключив его к аппарату искусственной вентиляции легких, а затем залечили ожоги с помощью внутривенных вливаний и антибиотиков. Впрочем, внешние ожоги не представляли особой опасности, а вот обожженные трахея и главные бронхи ставили жизнь малыша под угрозу: без регулярной бронхоскопии, которая позволила бы удалять выделения и омертвевшие ткани, он был обречен на скорую смерть от удушья. Помимо прочего, его лицо было изуродовано, он практически ослеп и не мог глотать пищу – только слюну. Кормили Ослина через трубку, так что пища сразу поступала в желудок.
Случилось так, что Сьюзан попалась на глаза статья про Марио и «трубку Уэстаби», и она решила поговорить со мной, чтобы вместе попробовать как-то помочь Ослину, хотя он и был гораздо меньше моего итальянского пациента. Впервые войдя в палату, где лежал Ослин, я увидел мальчика в ярко-красной рубашке с короткими кудрявыми волосами, который катался на детском велосипеде. Сьюзан позвала его, и он обернулся. Я взглянул ему в лицо, и у меня перехватило дыхание. Спереди на голове не было волос, равно как и ресниц – только белая склера, а нос и губы были сильно обожжены. Шею покрывали свежие шрамы, а посередине из нее торчала трахеостомическая трубка. Из нее доносился звук, от которого разрывалось сердце: шумные хрипы из-за густых слизистых выделений при вдохе и пронзительный свист при выдохе. Такое и в страшном сне нельзя было представить.
Первое, о чем я подумал: «Бедный ребенок, лучше бы он умер вместе с отцом. Так было бы гораздо милостивее по отношению к нему». Как ни странно, мальчик чувствовал себя счастливым, ведь до взрыва у него не было велосипеда.
Я опустился на колени, чтобы с ним поговорить. Он посмотрел прямо на меня, но я не мог понять, видит ли он мое лицо, поскольку его роговица была мутной. Я взял его за ручку. О бесстрастном отношении к пациенту не могло быть и речи. Я обязан был помочь Ослину, хоть и не представлял, как это сделать. Однако я верил, что мы что-нибудь придумаем.
К тому времени я уже заведовал кардиохирургическим отделением в Оксфорде и вскоре должен был вернуться туда: меня ждали пациенты. К тому же в Кейптауне трубку Уэстаби было не достать, и в любом случае она оказалась бы слишком большой для такого маленького мальчика. Мог ли я уговорить компанию из Бостона изготовить трубку поменьше? Возможно, но на это не было времени: если бы в ближайшие пару недель у Ослина началась пневмония, он неизбежно умер бы.
Обратный вылет в «Хитроу» намечался уже на следующий день, поэтому вместо запланированного ужина в порту я попросил Сьюзан показать мне, где живет Ослин. Кейптаун был моим любимым городом на планете, но видеть эту его сторону мне прежде не доводилось: тысячи акров нищеты и безнравственности, куда без вооруженной охраны лучше не соваться. Я сказал Сьюзан, что вернусь через пару недель с трубкой и планом проведения операции. Я быстренько набросал все в голове, и еще до того, как самолет коснулся лондонской земли, операция оказалась расписана поминутно.
Три недели спустя я вернулся в детскую больницу Кейптауна. Там уже начали собирать деньги в помощь Ослину, рассчитывая из этих средств покрыть мои расходы, но это не имело значения. Мною двигало желание помочь ребенку: ни один ребенок на свете не заслуживает подобной участи. Подозреваю, тысячи вьетнамских детей пережили нечто похожее из-за напалма, но мне не довелось с ними встретиться. Ослина же я знал лично, и меня волновала его судьба. Волновала она и врачей с медсестрами из Красного Креста. Да что уж там говорить – наверное, весь Кейптаун за него переживал. Когда такси из аэропорта подъезжало к городу, чуть ли не на каждом столбе я заметил расклеенные плакаты с заголовком «Английский врач прилетает, чтобы спасти мальчика из пригорода».
Ни один ребенок в мире не заслуживает страданий. Ну как тут расслабиться, когда все ждут от тебя чуда?
В больнице я впервые встретился с матерью Ослина. Когда в доме взорвался газовый баллон, она была на работе, а теперь ее явно одолевала депрессия. Она почти ничего не сказала, лишь подписала форму информированного согласия перед операцией, которую даже я толком не понимал.
Мы оперировали на следующее утро. Мне пришлось обрезать предназначенную для взрослого человека трубку, укоротив оба бронхиальных ответвления, боковую трахеостомическую трубку, а также верхнюю часть, которая должна была расположиться под голосовыми связками. Но и в укороченном виде трубка не поместилась бы в трахее двухлетнего мальчика, узкой из-за рубцовой ткани. Моя задача состояла в том, чтобы восстановить основные дыхательные пути вокруг трубки. Если бы все получилось, они стали бы шире, чем до несчастного случая.
Было очевидно, что во время операции Ослин не сможет дышать даже через аппарат искусственной вентиляции легких, поэтому его подключили к аппарату искусственного кровообращения. Для этого мы вскрыли грудину, как при операциях на открытом сердце. Сложность заключалась в том, чтобы через разрез в грудной клетке получить полный доступ к бронхам, расположенным прямо за сердцем и крупными кровеносными сосудами.
Я проработал все нюансы на трупах в секционном зале в Оксфорде. Если обвязать аорту и прилегающую к ней полую вену, то их можно раздвинуть, чтобы обнажить тыльную часть околосердечной сумки – все равно что раздвинуть шторы, чтобы взглянуть на дерево за окном. Затем нужно сделать вертикальный разрез между аортой и веной, чтобы обнажить нижнюю часть трахеи и оба главных бронха.
Мой план состоял в том, чтобы разрезать поврежденные бронхи и трахею и вставить в них обрезанный T-Y-стент. Затем мы должны были зашить раскрытые дыхательные пути спереди и закрыть трубку с помощью заплатки из собственной ткани Ослина, взятой из околосердечной сумки. Почти то же самое, что наложить заплатку на рукав изношенного пиджака, порвавшийся на локте. Проще простого. Ткань вокруг трубки зарастет, и, может быть, в один прекрасный день мы сможем убрать протез, когда все окончательно заживет и сформируются новые дыхательные пути вдоль силиконовых стенок. Как бы то ни было, в этом и заключался мой план. Возможно, «фантазия» – более подходящее слово, но лучшего варианта никто предложить не смог.
Разрез начинался на шее Ослина, сразу под гортанью, и спускался до хряща на нижнем конце грудины. Поскольку мальчик не мог есть и был истощен, жировая ткань отсутствовала, так что электрокоагулятор, разрезав кожу, сразу же попадал в кость, которую мы распилили посередине. Я вырезал вставшую на пути мясистую вилочковую железу, которая только мешала, и добрался до верхней части воспаленной трахеи – все это время легкие вентилировались через трахеостомическую трубку. Прежде чем ее удалить, чтобы можно было добраться до нижних дыхательных путей, нам требовалось подключить мальчика к аппарату искусственного кровообращения. С помощью металлического ретрактора мы раскрыли покрытую шрамами маленькую грудную клетку, обнажая фиброзную ткань околосердечной сумки. Ее переднюю часть вырезали, чтобы залатать трахею, и маленькое сердечко отважно билось на моих глазах. Редко мне удается увидеть здоровое детское сердце – обычно они изуродованы болезнью и с трудом выполняют свою работу.
Когда я был готов резать трахею, запустили аппарат искусственного кровообращения. Организм теперь обходился без легких, и я мог спокойно убрать инфицированную трахеостомическую трубку подальше от стерильного операционного поля. Через дыру было отчетливо видно, какое внутри творится безобразие. Бедному Ослину приходилось дышать через сточную трубу, не иначе. Я разрезал трахею по всей длине и продолжил делать разрез вдоль обоих главных бронхов, пока на внутренних стенках дыхательных путей не увидел здоровую ткань; еще бы чуть дальше – и мы не смогли бы получить к ней доступ. Из заблокированных дыхательных путей потекли обильные выделения. Затем мы соскребли поврежденные ткани со стенок, что привело к слишком уж предсказуемому кровотечению.
В конечном счете с помощью электрокоагулятора кровотечение удалось остановить, и мы вставили белый блестящий T-Y-стент, а поверх наложили заплатку из тканей околосердечной сумки. Напоследок я еще раз скорректировал длину резинового цилиндра, чтобы она была ровно такой, какая требовалась, после чего закрыл протез заплаткой. Она должна прилегать герметично, иначе аппарат искусственной вентиляции легких будет нагнетать воздух в ткани шеи и грудной клетки и мальчик надуется, словно мишленовский человечек. Через новенькие искусственные дыхательные пути, подключенные к аппарату вентиляции легких, мы принялись вдувать воздух в маленькие легкие. Утечки не было. Оба легких совершенно нормально наполнились воздухом и так же нормально сдулись. В помещении воцарилась радостная атмосфера. Мой рискованный план сработал!
Мы отсоединили сердце Ослина от аппарата искусственного кровообращения, и легкие снова взялись за работу. Наш анестезиолог пробормотал:
– Невероятно. Никогда не думал, что такое возможно.
Я зашил заднюю стенку околосердечной сумки, после чего попросил ординатора установить дренаж и закрыть грудную клетку.
Через окно операционной мы видели сидевшую в приемной мать Ослина – застывшую от страха и по-прежнему не проявлявшую эмоций. Я ожидал бурной реакции в ответ на хорошие новости, но женщина была слишком истощена душевно, для того чтобы выразить облегчение. Она просто вязала меня за руки и сжала их.
– Да хранит вас господь, – прошептала она, и слеза зигзагом скатилась по щеке, испещренной оспинами.
Я пожелал ей, чтобы жизнь ее в будущем стала хоть чуточку лучше.
Персонал отделения интенсивной терапии обрадовался возвращению маленького пациента. Большинство других детей, лежавших в больнице, были такими же трущобными обитателями, нуждавшимися в операции на сердце, да и некоторые медсестры жили в столь же ужасных условиях. Они много недель заботились об Ослине и его матери, которым на глазах становилось все хуже и хуже. Но вот прилетел «английский врач», чтобы спасти «мальчика из пригорода», и ему это удалось. Я невероятно гордился собой. Однако настало время улететь в закат.
Я сделал успешную операцию и гордился собой, пока к реальности меня не вернула новость, что мой пациент умер при неизвестных обстоятельствах полтора года спустя. Жизнь непредсказуема.
Ослин поправился и смог свободно дышать через установленную в шее белую резиновую трубку. Он не мог говорить, но ему пересадили роговицу. Теперь он получил возможность и дышать, и видеть – на большее нельзя было и надеяться. Его с матерью переселили в муниципальную квартирку на окраине города, и их жилищные условия заметно улучшились: здесь все было по-простому, зато чисто и относительно безопасно. Мальчик все еще мог умереть от инфекции дыхательных путей, и первые несколько месяцев после операции я регулярно связывался с Кейптауном, чтобы узнать, как у Ослина дела. С ним все было в порядке, да и его матери стало лучше благодаря антидепрессантам. А потом я перестал звонить.
Прошло полтора года. Из больницы Красного Креста пришло письмо. Ослина нашли мертвым у него дома, и никто не знал, что произошло. Порой жизнь – полное дерьмо.
Назад: 3. Сапоги лорда Брока
Дальше: 5. Девушка без имени

