Книга: Расшифровка ЭКГ
Назад: Постинфарктный кардиосклероз
Дальше: ЭКГ при гипертонической болезни сердца
Нарушения ритма
Опять же представим, что наша лошадка – сердце – ритмично, ровно сокращается, бежит и при этом не спотыкается. Но как только появились голодные клетки (гипоксия), начинается революция.
Из различных отделов сердечной мышцы выскакивают недовольные и сбивают сердце с привычного ритма. И вновь мы вынуждены констатировать аритмии. Только теперь эти недовольные называются экстрасистолами.
Среди различных нарушений ритма сердца экстрасистолия встречается чаще всего. Под экстрасистолией понимают внеочередное возбуждение и внеочередное сокращение мышцы сердца, как правило, всего сердца или отдельно предсердий или отдельно желудочков.
Причиной экстрасистолы считают наличие нового активного очага, который генерирует более значительный по электрической силе импульс, способной «перекричать» и нарушить работу основного водителя ритма сердца – синусового узла.
Если этот эктопический очаг, вызывающий внеочередное возбуждение (сокращение) сердца, находится в предсердиях, такую экстрасистолу принято называть предсердной. Иногда ее еще обозначают как суправентрикулярную.
Суправентрикулярная (наджелудочковая) экстрасистолия – это, возможно, самая безопасная аритмия. Ее лучше не лечить, а наблюдать, насколько она частая. Необходимо выполнить исследование Холтер-ЭКГ и УЗИ сердца, показать кардиологу и, возможно, на этом успокоиться.
Возбуждение предсердий, как мы помним, отображается на ЭКГ формированием зубца Р. Он всегда располагается перед комплексом QRS. Следовательно, перед этим желудочковым комплексом будет регистрироваться внеочередной – не вовремя «появившийся» экстрасистолический зубец (Р), отличный от нормального зубца (Р).
Например, как на рис. 31, зубец Р отрицательный. Кроме того, могут быть различные расстояния между зубцами Р и желудочковыми комплексами, то есть расстояние между зубцами R-R на ЭКГ может быть различным.
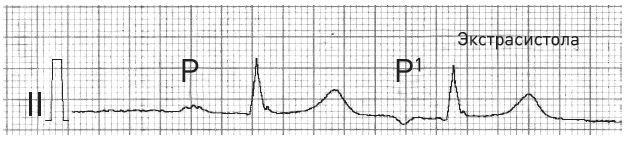
Рис. 31. Предсердная экстрасистолия.
При возникновении желудочковой экстрасистолы, эктопический очаг находится соответственно в одном из желудочков, и экстрасистола появляется без зубца Р, за исключением комплекса QRS, но он отличается от стоящих рядом нормальных комплексов QRS, как в примере на рис. 32 (в и г).
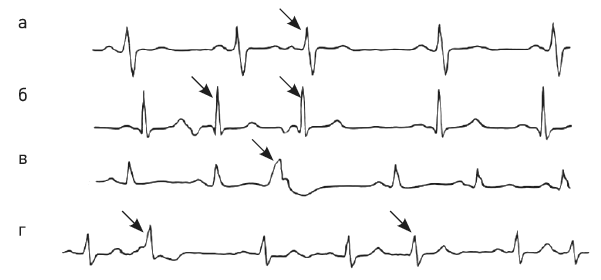
Рис. 32. Различные варианты экстрасистолии: а) предсердная; б) узловая; в) желудочковая; г) политопная (экстрасистолы обозначены стрелками).
В тот момент, когда возникает экстрасистола, человек может ощущать замирание, а затем резкий толчок – «переворот» сердца. Он приходит к кардиологу с жалобами на перебои в работе сердца (рис 33)

Рис. 33. Желудочковая экстрасистолия с паузой и ощущениями больного («Пауза», «Толчок»).
Если сердце таким образом подает сигнал «хозяину», значит, у пациента уже имеются заболевания – ишемическая болезнь сердца, порок сердца, кардиомиопатия, сердечная недостаточность и т. д.
Дело в том, что степень опасности желудочковой экстрасистолии зависит от частоты самих экстрасистол. Для определения степени опасности желудочковой экстрасистолии необходимо сделать исследование – Холтер-ЭКГ.
Для этого пациенту на сутки прикрепляют на пояс прибор, который записывает ЭКГ и все процессы, происходящие в сердце за 24–48 часов. Затем на компьютере врач просматривает запись (пациент для этого все время пишет дневник, отмечая в нем что делал и что чувствовал) и выдает резюме – сколько было нарушений ритма, какие, в какое время.
Если были большие паузы или ритм срывался в галоп (пароксизм), то это считается серьезными нарушениями. Таким пациентам необходима консультация врача-аритмолога.
А если были единичные экстрасистолы, то это, скорее всего, свидетельствует или об электролитных нарушениях и нарушениях питания сердца или рефлекторных воздействиях.
Они не опасны и не требуют длительного лечения. Однако требуется провести уточнения у невролога или гастроэтеролога, так как эти нарушения могут быть причиной остеохондроза или заболеваний желчного пузыря или желудка.
Понять, из какого желудочка выстрелила экстрасистола, очень просто.
Те, кто освоил информацию про блокады ножек пучка Гиса, должен помнить, что зубец R в V1 при блокаде правой ножка высокий и с зазубриной по типу буквы М.
Блокада левой ножки пучка Гиса – это глубокий широкий зубец S в V1.
Теперь посмотрите на рис. 34 – «правило зеркала». Экстрасистола из левого желудочка похожа на блокаду правой ножки, и наоборот экстрасистола из правого желудочка – на блокаду левой ножки.
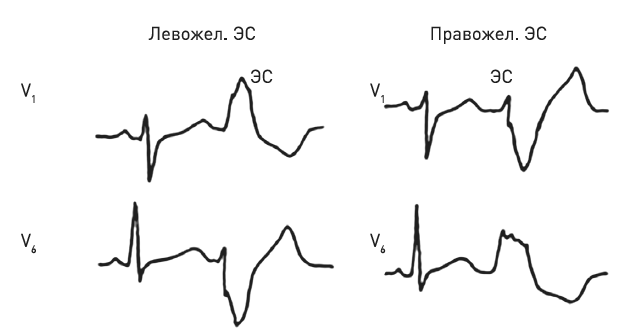
Рис. 34. Варианты желудочковых экстрасистол: левожелудочковые и правожелудочковые.
Но при этом все же следует обратить внимание на заболевания, при которых чаще возникает экстрасистолия. Это ишемическая болезнь сердца и ее осложнение в форме развития инфаркта миокарда.
У 95 % больных с таким диагнозом диагностируются:
– желудочковая экстрасистолия;
– постинфарктный кардиосклероз (перенесенный инфаркт). Это заболевание характеризуется разрастанием рубцовой ткани в миокарде и не только нарушением ритма, но и нарушением проводимости;
– воспалительные заболевания сердца, чаще у молодых по типу миокардита;
– артериальная гипертензия, протекающая с высокими цифрами артериального давления;
– патологические процессы в легких, провоцирующие увеличение правых отделов сердца и появление экстрасистол из этих отделов;
– клапанные пороки, когда происходит разрушение клапанов, разделяющих предсердие и желудочки, чаще всего поражение аортального клапана.
Иногда симптомы желудочковой экстрасистолии – аритмии выявляются у больных с поражением шейного отдела позвоночника, желчно-каменной болезнью, возникающие, за счет рефлекторного болевого сигнала от нервов.
Пожалуй, самое нежелательное нарушение ритма – когда сердце начинает умирать. Это нарушение ритма называется фибрилляцией желудочков. Оно происходит в результате того, что различные отделы желудочков из-за возникновения множественных очагов возбуждения начинают хаотично сокращаться. Однако эти сокращения неэффективны, нет достаточного выброса крови к органам и клеткам организма, резко снижается артериальное давление, возникает кардиогенный шок.
Сердце как бы «трепещет» и, образно говоря, «машет нам платочком» на прощанье. Посмотрите, как это выглядит на рис. 35: на ЭКГ это волнообразная линия. Затем появляется прямая линия – асистолия. Значит, сердце остановилось.
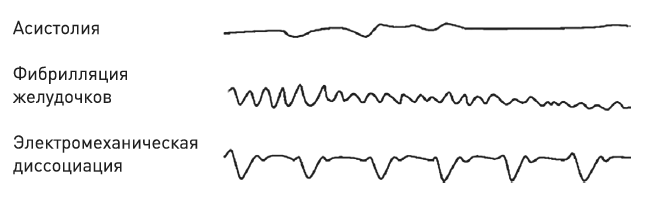
Рис. 35. Различные варианты аритмии сердца: асистолия; фибрилляция желудочков, электромеханическая диссоциация.
Это состояние назвали фибрилляцией желудочков. Для того чтобы запустить наш «мотор» – сердце, – нужно послать к нему усиленный электрический импульс, произвести дефибрилляцию. Реаниматологи назвали прибор, который это делает, дефибриллятором. В нем, как в конденсаторе, накоплен большой силы заряд. Через два электрода врачи пытаются запустить сердце. Наверное, вы видели это не раз в фильмах о врачах скорой помощи.
Больной после удара током вздрагивает и на мониторе видно, заработало сердце или нет. Сердце можно еще запустить за счет непрямого массажа, нажимая руками на грудную клетку, грудину в области сердца.
Механические изменения в мышце могут привести к возобновлению работы сердца. Кроме этого, при помощи этого метода сохраняется кровоснабжение жизненных органов, в первую очередь, мозга. Так учат делать всех, кто сталкивается с угрозой смерти, – врачей, пожарных, МЧС и даже в школе на уроках ОБЖ.
Пациентам с этим нарушением ритма, хотя бы раз зафиксированном на Холтер-ЭКГ, предлагают установить специальный кардиостимулятор, который называется кардиовертер-дефибриллятор. Его, как и все кардиостимуляторы, подшивают под кожу в области левой ключицы.
Это очень умный кардиостимулятор с дополнительным «шоковым» проводом, который умеет распознавать угрожающие жизни аритмии и наносить электрический разряд непосредственно в самое сердца. Это происходит и при аритмии с названием фибрилляция предсердия, ранее она называлась мерцательной аритмией (рис. 36).

Рис 36. Различные варианты аритмий сердца: трепетание предсердий; крупные предсердные волны; мерцание предсердий, мелкие предсердные волны, фибрилляция желудочков, деформированные беспорядочные комплексы.
Чем опасна аритмия? В левом предсердии есть отдел под названием ушко предсердия. Этот отдел становится источником тромбов, это опасно для жизни нашего сердца. При мерцательной аритмии в нем образуются сгустки.
При восстановлении синусового ритма эти сгустки могут вылететь и часто попадают в сосуды головного мозга, закрывая их просвет. В результате возникает ишемический инсульт, при этом человек может остаться инвалидом на всю оставшуюся жизнь.
К сожалению, 50–60 тысяч таких эмболических эпизодов в стране случается ежегодно. Называется это томбоэмболическим ишемическим инсультом. Перед восстановлением ритма в кровь для профилактики отрыва тромбов вводят гепарин или другие дезагреганты. Таким же образом поступают при проведении еще одного метода лечения нарушений ритма – радиочастотной абляции.
Сейчас в мире набирают обороты новые технологии нелекарственного лечения нарушений ритма сердца. Нарушения ритма часто лечат при помощи мини-операций.
Через прокол в сосуде, чаще через локтевую артерию, к сердцу подводят специальный катетер. Он сначала распознает, где возникают ненужные очаги возбуждения или нарушенные пути проведения, затем «выжигает» тот участок, который провоцирует аритмию.
Для уничтожения ненужных очагов используют ультразвук или жидкий азот. Поэтому при проведении этой миниоперации остальные отделы сердца не страдают.
Успешность лечения составляет около 80 %, при хорошем исходе операции пациент может полностью избавиться от экстрасистолии, а значит, и уменьшить дозу антиритмиков или других препаратов, ведь его сердце «отремонтировали», и оно начало работать ритмично.

