Книга: Полный курс медицинской грамотности
Назад: Глава 9 Против жизни. Антибиотики
Дальше: Глава 11 Лекарства «от нервов». Депрессия и не только
Глава 10
Не переусердствовать в борьбе с болью. Обезболивающие
Нестероидные противовоспалительные препараты
Лекарства из этой группы знакомы каждому. Головная боль, зубная боль, боль в спине, боли в суставах – нет на планете ни одного человека, который бы не испытывал чувство боли. А раз есть боль, должно быть и средство борьбы с ней.
На нашем рынке сейчас представлено полтора десятка препаратов, большинство из которых можно купить без рецепта. Многие люди, особенно страдающие хроническими болями, со временем находят какой-то «свой» препарат и носят его при себе, принимая к месту и не к месту. Давайте обсудим, что представляют собой современные обезболивающие препараты (аналгетики) и какие подводные камни встречаются при их использовании.
Прежде всего вспомним, что боль – это почти всегда не самостоятельное заболевание, а симптом, т. е. проявление какой-то болезни, и если относиться к боли просто как к дискомфорту, который нужно устранить, т. е. шанс пропустить серьезное заболевание. Но в тех случаях, когда причина боли очевидна, обезболивающие препараты вполне могут занять разумное место в лечении. В первую очередь это относится, конечно, к заболеваниям суставов, где боль и воспаление играют главную роль.
Боль очень часто соседствует с воспалением, а также с повышением температуры, эти симптомы отчасти реализуются через одни и те же механизмы, поэтому и препараты, которые мы будем обсуждать, как правило, обладают сразу тремя свойствами: обезболивающим, противовоспалительным и жаропонижающим. Основная группа лекарств, которую используют для лечения острой и хронической боли, носит название нестероидных противовоспалительных препаратов. Нестероидные – потому что в их состав не входят стероидные гормоны, которые, в свою очередь, тоже являются мощными противовоспалительными средствами (мы о них говорили, обсуждая лечение астмы).
Как я уже сказал, на сегодняшний день в аптеках можно найти около 15 препаратов для лечения боли, они отличаются друг от друга силой обезболивающего действия, продолжительностью действия; кто-то из них лучше справляется с болью, кто-то больше влияет на воспаление, кто-то лучше снижает температуру. Но вот что объединяет все эти лекарства: они имеют довольно серьезные побочные эффекты и противопоказания.
Первое и главное, на что нужно обратить внимание: практически все эти препараты оказывают нежелательное влияние на желудок, провоцируя эрозии, язвы и даже желудочно-кишечные кровотечения. Причина кроется в том, что нестероидные противовоспалительные препараты уменьшают выработку особых веществ, которые в организме выполняют множество разных функций: одни простагландины способствуют развитию боли, воспаления и лихорадки, другие входят в состав защитной слизи, покрывающей желудок изнутри, и препятствуют прямому воздействию на нее соляной кислоты, третьи регулируют артериальное давление… В 90-е годы американцы подсчитали, что смертность от осложнений приема обезболивающих препаратов равнялась смертности от СПИДа и превышала смертность от рака молочной железы. Причем не надо думать, что проблема безопасности лечения возникает только в том случае, когда эти лекарства принимаются месяцами и годами. У 20 % людей (у одного человека из пяти!) язва развивается уже через неделю приема препаратов. Всегда ли мы можем распознать эти осложнения? К сожалению, далеко не всегда. Дело в том, что, в отличие от обычных язв, до 80 % поражений желудка на фоне приема обезболивающих препаратов протекает незаметно и бессимптомно. Обезболивающие препараты умеют хорошо обезболивать те язвы, которые они сами и вызывают.
Впрочем, бессимптомная язва – далеко не самая большая проблема. Примерно у 1 из 70 человек на фоне лечения развивается желудочно-кишечное кровотечение: соляная кислота разъедает слизистую оболочку, а затем и кровеносный сосуд, находящийся в стенке желудка. Смертность при этом осложнении очень высокая, ведь в группе риска, как правило, пожилые и очень пожилые люди, имеющие массу сопутствующих заболеваний.
Разумеется, никого такое положение вещей не устраивало, поэтому врачи и ученые стали искать выход из этой ситуации. Первое, самое простое, самое очевидное и совершенно неправильное решение выглядит так: чтобы таблетки обезболивающего препарата не повреждали желудок, надо назначать (принимать) препарат в свечах или в инъекциях. Это решение абсолютно неверно! Наивно думать, что таблетка сама по себе проделывает дыру в желудке. Дело в том, что препарат в любой форме (в таблетке, мази, свече, инъекции) в конечном счете всасывается в кровь, где блокирует выработку простагландинов и за счет этого нарушает защитный слой в желудке. Причем известно, что препараты в свечах повреждают желудок сильнее, чем таблетки, за счет того, что они быстро и более полно всасываются из прямой кишки. Так что если вам предлагают делать инъекции или использовать свечи, мотивируя это «защитой желудка», – это глубочайшее заблуждение.
Введение обезболивающих препаратов в форме свечей или инъекций точно так же повреждает желудок, как и прием таблеток.
Риск повреждения желудка повышается у пожилых людей, у тех, кто одновременно принимает аспирин или антикоагулянты по поводу сердечно-сосудистых заболеваний, у тех, у кого есть собственная язвенная болезнь. Но один из самых опасных факторов, повышающих риск осложнений, – это прием одновременно нескольких обезболивающих препаратов. Зачем это нужно? – спросите вы.
Пару лет назад одна приятельница попросила меня проконсультировать свою 84-летнюю бабушку. «Чем болеет бабушка?» – спросил я. – «Да кто ее знает. Плохо себя чувствует», – ответила внучка. Тогда я, зная, что у каждой 84-летней бабушки есть огромный мешок с лекарствами, попросил внучку разобрать этот мешок и переписать названия всех препаратов, которые бабушка принимает более-менее регулярно. Когда бабушка пришла на прием, то я с ужасом увидел, что в огромном списке препаратов наряду с таблетками от давления и кучей разных пустышек фигурируют 4 (четыре!) обезболивающих препарата. Таким образом, риск язвы желудка у моей пациентки сразу увеличивался многократно. Я спросил, зачем сразу четыре препарата? На что получил резонный ответ: «Этот мне хирург назначил от болей в коленях, этот невролог от болей в спине, ну а эти два я сама покупаю в аптеке от головной боли».
Очень жизненная и очень печальная история. В первую очередь в этом виноваты мы сами, когда, назначая лечение, не интересуемся тем, что уже назначили «смежники». Во-вторых, это проблема безрецептурности препаратов и отсутствие единой базы выписанных лекарств. Поскольку я не могу решить радикально ни первую, ни вторую проблему, то призываю вас, уважаемые читатели, разбираться в тех таблетках, которые вы принимаете, чтобы такие казусы не повторились.
Так что же делать, чтобы снизить риск желудочно-кишечных осложнений при лечении нестероидными препаратами?
1. Принимать препараты в минимальной дозе минимально необходимое время. Не надо принимать две таблетки, если для обезболивания достаточно одной. Не надо принимать таблетки 2 недели, если боль прошла уже через 3 дня.
2. При наличии высокого риска осложнений нужно принимать одновременно с обезболивающим препаратом омепразол или другой блокатор кислотности (мы обсуждали эту группу в гастроэнтерологической главе). На фоне приема обезболивающих препаратов желудок становится более восприимчивым к действию соляной кислоты, поэтому препараты, снижающие ее выработку, уменьшают вероятность язвы.
3. Обсудите с врачом использование новой группы обезболивающих препаратов – коксибов (целекоксиб или эторикоксиб). Эти лекарства обладают более избирательным действием и значительно меньше действуют на желудок. Их основной недостаток – высокая стоимость.
Вторая проблема, связанная с безопасностью обезболивающих препаратов, – это влияние на сердечно-сосудистую систему. Как оказалось, все нестероидные противовоспалительные препараты, за исключением аспирина, в той или иной степени либо увеличивают риск инфаркта миокарда, либо повышают артериальное давление и задерживают жидкость. Если сформулировать коротко, то правила сердечно-сосудистой безопасности для принимающих обезболивающие препараты выглядят так.
1. Если вам назначают обезболивающие/ противовоспалительные препараты, обязательно сообщите врачу об имеющихся проблемах с сердцем.
2. Эти препараты крайне нежелательны для людей с сердечной недостаточностью или недавно перенесших инфаркт миокарда.
3. Наиболее безопасными препаратами с точки зрения сердечно-сосудистой безопасности являются напроксен и целекоксиб.
4. Если вы принимаете аспирин по кардиологическим показаниям, не нужно его отменять, но так как аспирин сам по себе может повреждать желудок, то обсудите с врачом одновременный прием омепразола.
Третья проблема – это побочные эффекты со стороны почек. Несмотря на то что современные препараты гораздо более безопасны, чем те, которые использовали в прошлом веке (наиболее токсичный из ныне существующих – индометацин уже почти не применяют), тем не менее при длительном лечении нужно контролировать функцию почек. Как это делать, мы обсуждали в прошлой книге «Расшифровка анализов».
Еще два вопроса, связанные с нестероидными противовоспалительными препаратами.
Как распределяются обезболивающие препараты по силе действия?
Примерно так: кеторолак > кетопрофен > целекоксиб> диклофенак > индометацин > напроксен > ибупрофен> ме-тамизол > парацетамол.
Впрочем, надо сказать, что эта цепочка небесспорна. Но по опыту и по данным отдельных исследований думаю, что она недалека от истины.
А что можно сказать про местные обезболивающие препараты в виде гелей, кремов и мазей?
Ничего особенного. Местные препараты действуют очень слабо. Наивно думать, что препарат напрямую всосется через кожу, подкожно-жировую клетчатку, фасции и мышцы непосредственно в сустав и его обезболит. В лучшем случае какая-то крошечная часть препарата всосется в кровь и будет работать системно. Поэтому местные препараты рассматриваются почти как плацебо. Их собственное обезболивающее действие очень невелико.
Теперь по несколько слов про основные, наиболее любимые нашими пациентами обезболивающие препараты.
Диклофенак (вольтарен, ортофен)
♦ «Эталонный» препарат, наиболее изученный в огромном количестве клинических исследований.
♦ Возможно длительное применение.
♦ Оптимальное соотношение эффективности, безопасности и цены.
Ибупрофен (нурофен, бруфен)
♦ Один из «старых» и хорошо изученных препаратов, разрешенный к применению у детей с 6-летнего возраста (в России – с 6 месяцев).
♦ Используют не только как обезболивающий, но и как противовоспалительный препарат, главным образом, короткими курсами для купирования умеренно выраженной кратковременной острой боли, лихорадки.
♦ Ослабляет активность аспирина, поэтому людям, которые принимают аспирин для лечения кардиологических заболеваний, стоит выбрать другой препарат.
Кетопрофен (кетонал)
♦ Один из самых эффективных препаратов в плане обезболивания, что позволяет его применять даже для лечения послеоперационной боли (или после удаления зуба).
♦ Высокий риск желудочно-кишечных осложнений.
♦ Можно использовать только короткими курсами.
Мелоксикам (мовалис)
♦ Производители описывают его как препарат с избирательным действием, который почти не влияет на желудок, однако в высокой дозе (15 мг и более) эта избирательность действия существенно уменьшается.
♦ У больных с высоким риском желудочно-кишечных осложнений его все же стоит назначать вместе с блокаторами кислотности (омепразол и т. д.)
♦ Считается, что препарат обладает определенным «защитным» влиянием на хрящ при остеоартрите.
Целекоксиб (целебрекс) и эторикоксиб (аркоксиа)
♦ Наиболее безопасны для больных с высоким риском желудочно-кишечных осложнений.
♦ С осторожностью следует применять у больных с сердечно-сосудистыми заболеваниями, впрочем это относится ко всем препаратом этой группы в целом.
♦ Эторикоксиб может повышать АД.
Парацетамол (панадол, тайленол, калпол)
♦ Наиболее безопасный препарат, обладающий умеренной жаропонижающей и обезболивающей активностью.
♦ Может использоваться в качестве стартовой терапии для пациентов с остеоартритом (остеоартрозом).
♦ Частое использование парацетамола в первые годы жизни увеличивает риск бронхиальной астмы в 6-7-летнем возрасте.
♦ Метамизол (анальгин, баралгин-М).
♦ Достаточно популярный препарат в России (в том числе в комбинациях).
♦ Запрещен во многих странах из-за увеличения риска осложнений со стороны системы крови (читайте историю, описанную в разделе «Расшифровка анализов»).
♦ Длительность применения без контроля врача не более 3 дней.
Чем еще снять боль
Полтора десятка страниц мы посвятили всего лишь одной, хотя и довольно многочисленной группе препаратов, но ведь есть и другие возможности уменьшить боль при различных заболеваниях. Давайте посмотрим, чем еще располагают врачи в различных ситуациях.
Остеоартрит (в России пока используют устаревшее название «остеоартроз»)
Самое распространенное заболевание суставов, которым страдает до 20 % взрослых людей и до 80 % людей пожилого возраста. Что можно предложить пациентам помимо традиционных обезболивающих препаратов? Во-первых, это немедикаментозные методы: снижение веса (снижение массы тела на 10 кг уменьшает боль на 50 %), лечебная физкультура, ходьба с тростью и ношение специальных наколенников (если речь об артрозе коленного сустава).
Из лекарств, помимо нестероидных противовоспалительных препаратов, для лечения остеоартрита используют:
♦ Кортикостероиды внутрисуставно: бетаметазон (дипроспан). Хорошо уменьшает боль и воспаление, но при частом применении может приводить к повышению давления и уровню сахара в крови, а также способствовать ускоренному разрушению хряща.
♦ Препараты гиалуроновой кислоты внутрисуставно: остенил, ферматрон, син-виск. Их иногда называют в народе «искусственной смазкой», поскольку они действительно представляют собой «протез» внутрисуставной жидкости. Неплохо обезболивают, но не влияют на прогрессирование болезни.
♦ Хондропротекторы: глюкозамин (ДОНА), хондроитин (структум), глюкозамин+хондроитин (артра, терафлекс). Это препараты с очень сложной судьбой, которые в медицинском сообществе вызывают немало противоречий. Европейская антиревматическая лига считает, что хотя эти препараты и не слишком эффективны (основной механизм действия у них – «время лечит»), но вроде бы вреда от них нет, значит, почему бы не попробовать. Американская ассоциация ревматологов выступает против применения хондропротекторов, считая их БАДами, поскольку строгих клинических исследований, которые бы доказывали их эффективность, практически не существует. Мне, откровенно говоря, ближе последняя позиция. Зачем тратить немалые деньги на то, что в действительности практически не работает. Наивно думать, что «акулий хрящ», всосавшись в желудке, как-то хитро потом приплывет с током крови в нужное место восстанавливать суставной хрящ.
♦ Местный препарат на основе перца чили капсаицин (.эспол). Несмотря на свое легкомысленное происхождение, препарат действительно работает и входит во все международные рекомендации.
♦ Диацереин (артродарин). Сравнительно новый противовоспалительный препарат с очень невысокой эффективностью. Мировые сообщества говорят, что использовать его скорее не нужно. То же относится и к препарату масла авокадо (пиаскледин).
Мигрень
Современная неврология насчитывает около полутора сотен причин головной боли, разобраться в них иногда бывает под силу только опытному специалисту. Вы же, дорогие мои читатели, не утруждая себя походом к специалисту, горстями глотаете нурофены и пенталгины, не задумываясь о том, что:
а) частый и бесконтрольный прием обезболивающих препаратов сам по себе вызывает головную боль. Она так и называется – абузусная головная боль, от английского слова abuse – злоупотреблять.
б) существуют головные боли, которые нужно лечить совершенно другими препаратами.
Одна из таких «особых» форм головной боли называется мигрень. Мигрени можно посвятить целую главу, если не отдельную книгу, цитируя классиков, приводя множество исторических фактов, но, к сожалению, формат нашей книги не позволяет это сделать. Поэтому я ограничусь коротким советом, как заподозрить у себя мигрень и коротко расскажу, какие препараты используют для лечения этого заболевания. Итак, ответьте на три вопроса.
За последующие 3 месяца сопровождалась ли ваша головная боль следующими симптомами:
1. Тошнотой или рвотой?
2. Непереносимостью света или звуков?
3. Ограничивала ли головная боль вашу работоспособность, учебу или повседневные дела как минимум на один день?
Если вы ответили «да» хотя бы на два вопроса, то с вероятностью 93 % у вас мигрень. Безусловно, это повод обратиться к неврологу для обсуждения тактики лечения.
Помимо классических обезболивающих и противорвотных препаратов при мигрени используют специфические противомигренозные препараты– триптаны: суматриптан (имигран), золмитриптан (зомиг), наратриптан (нарамиг), элетриптан (релпакс). Эти препараты обладают сосудосуживающим действием, поэтому они противопоказаны при большинстве сердечно-сосудистых заболеваний, но у молодых людей они переносятся вполне прилично. Это опять же информация не для самолечения, но для обсуждения этого вопроса с врачом.
Когда болит нерв
При большинстве заболеваний, сопровождаемых болью, механизм ее развития одинаковый: какой-то фактор (воспаление, травма, повреждение) раздражает болевой рецептор, с него возбуждение по нерву передается в головной мозг, который и говорит нам: «Больно!». Однако существуют ситуации, когда в результате заболевания страдает сам нерв. Это бывает при сахарном диабете, опоясывающем герпесе, нейропатии тройничного нерва, заболеваниях позвоночника. Боль эта выглядит не так, как обычно. Распознать такую боль (ее называют нейропатической) несложно. Ниже я предлагаю вам фрагмент опросника, которым пользуются неврологи во всем мире:
Вопрос 1: Соответствует ли боль, которую вы испытываете, одному или нескольким из следующих определений?
✓ Ощущение жжения.
✓ Болезненное ощущение холода.
✓ Ощущение как от ударов током.
Вопрос 2: Сопровождается ли боль одним или несколькими из следующих симптомов?
✓ Пощипыванием, ощущением ползания мурашек.
✓ Покалыванием.
✓ Онемением.
✓ Зудом.
Если вы в каждом вопросе хотя бы на один пункт ответили «да», то возможно речь идет именно о нейропатической боли.
При этой боли традиционные обезболивающие практически бесполезны. Вам может показаться странным, но для лечения в такой ситуации с успехом используются противоэпилептические препараты, в т. ч. прегабалин (лирика) и антидепрессанты, в том числе дулоксетин (симбалта). Эти препараты строго рецептурные, сами вы их не купите. Казалось бы, зачем про них рассказывать? Для того чтобы еще раз привлечь внимание к тому факту, что не все болевые синдромы лечатся одинаково и иногда стоит все же обращаться к специалистам.
У маминой подруги очень сильно заболела нога, настолько сильно, что она практически не могла ходить, а традиционные обезболивающие не помогали. Причиной считали грыжу межпозвоночного диска, хирурги предлагали операцию. Пациентка приехала к нам в клинику на очередную магнитно-резонансную томографию; в мои обязанности входило только встретить ее у входа и проводить до кабинета МРТ. Пока мы медленно-медленно шли по коридору я узнавал все новые подробности по поводу особенностей болевого синдрома. Из описания следовало, что боль как раз-таки носит характер нейропатической; стало понятно, почему не помогают обычные препараты. Буквально на коленке я выписал ей один из названных выше препаратов и быстренько забыл об этом случае. Через несколько месяцев мама вдруг спросила меня: «Антон, а что за лекарство волшебное, которым ты вылечил Свету? Она в таком восторге… Говорит, что впервые за полгода смогла нормально ходить». Я не сразу вспомнил, о ком и о чем шла речь.
Хорошая иллюстрация к вопросу о том, что боль бывает разная, а с пациентами иногда надо разговаривать.
Основные лекарственные препараты для лечения болевых синдромов
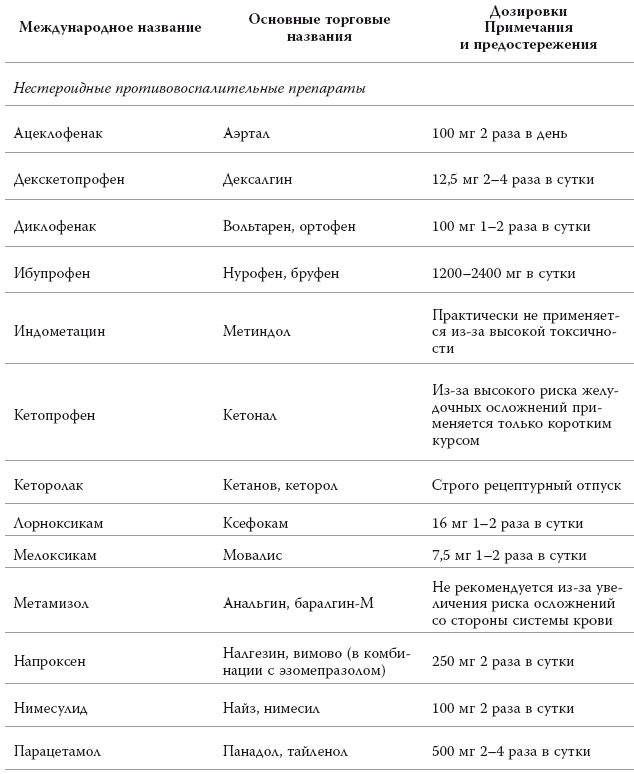
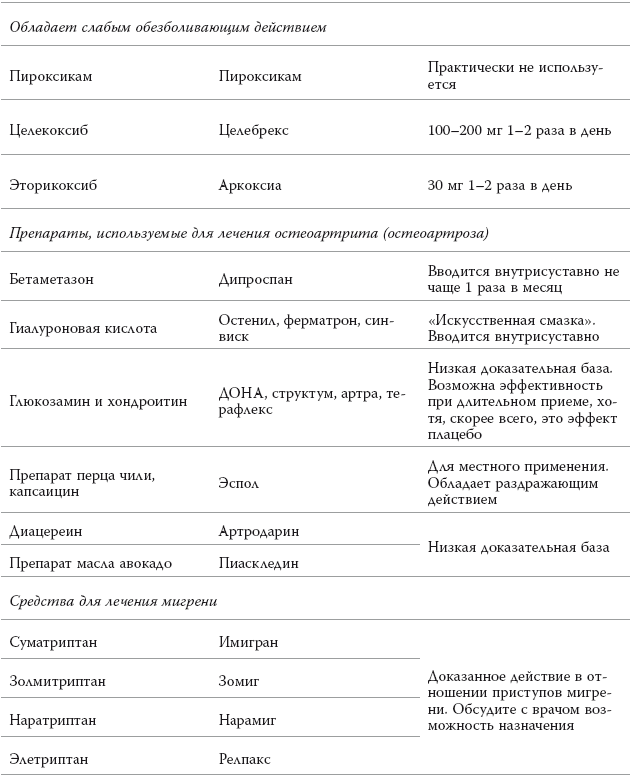

* В таблице приведены стандартные дозы препаратов для взрослых. Если вы собираетесь принимать эти препараты, то читайте инструкцию и советуйтесь с врачом.

Назад: Глава 9 Против жизни. Антибиотики
Дальше: Глава 11 Лекарства «от нервов». Депрессия и не только

