Книга: Здоровье сердца и сосудов
Назад: Глава 6 Этот загадочный холестерин, плохой и хороший
Дальше: Глава 7 Пить или не пить
Холестерин – это тоже немножко спирт
Хотите немного заработать? Дарю прекрасную идею. Заключаете пари (на небольшую сумму, чтобы никому не обидно было), что холестерин – это спирт. Ваш собеседник, разумеется, вам не верит и готов спорить. Открываете любой серьезный справочник… И к вашей огромной радости, убеждаетесь в моей (а теперь уже и своей) правоте. Выигрыш ваш.
Холестерин был выделен еще в конце XVIII века, название он получил от двух слов: «холе» – желчь и «стерин» – жирный. А вот в середине XIX века химики доказали, что по своему химическому строению он относится к классу спиртов. Поэтому в некоторых странах его называют «холестерОЛ». Вы же помните из школьной химии, что все спирты оканчиваются на «ол»: этанол, метанол и т. д.

Бывает только высокий холестерин, а вот нижней границы нормы для холестерина не существует. Чем ниже холестерин, тем лучше.
В некоторых лабораториях используют англоязычную транскрипцию – холестерол. Холестерин и холестерол – это синонимы.
Холестерин совершенно не похож на те спирты, которые вызывают опьянение и интоксикацию, однако же и его избыток для организма совсем не полезен. Впрочем, и совсем без холестерина тоже прожить невозможно. Холестерин – это строительный материал для клеточной стенки, это предшественник всех стероидных гормонов (кортизола, альдостерона, половых гормонов).
Существует распространенное убеждение, что высокий холестерин бывает только у тех людей, которые едят много жирной пищи. Ничего подобного. 80 % холестерина вырабатывается в организме (в печени, в других тканях) и лишь 20 % холестерина поступает с пищей. А вот то количество холестерина, которое вырабатывается организмом, зависит… правильно, от генетики, то есть от наследственности. Следовательно, совершенно травоядный человек, самый убежденный вегетарианец, который мясо видел только на картинке, может иметь высокий холестерин. Следствие номер два: если у ваших ближайших родственников высокий холестерин, то вам нужно контролировать его чаще. Наконец, следствие номер три: только диетой снизить повышенный холестерин часто бывает невозможно.
Как известно, бензин не горит сам по себе. Для того чтобы он вспыхнул, нужна искра. Точно так же и холестерин сам по себе не прилипает к абсолютно здоровым сосудам. Для того чтобы началось его отложение в сосудах, нужна какая-то «спичка». Такой спичкой становятся другие факторы риска: курение, диабет, гипертония, избыточный вес, то есть все то, что само по себе повреждает сосуды, делая их более уязвимыми к развитию атеросклероза. Увы, очень многие люди носят с собой такие спички… Именно поэтому, кстати, нередко атеросклероз развивается у людей с относительно невысоким холестерином – бензина немного, а спичек целый коробок.
Вы, мой дорогой читатель, конечно, слышали о «хорошем» и «плохом» холестерине. Дело в том, что сам по себе холестерин – молекула нерастворимая и просто так в ткани попасть не может. Ему нужен специальный «транспорт». В роли «извозчиков» холестерина выступают специальные белки-переносчики. Причем среди них есть те, которые «подвозят» холестерин в ткани, где он будет откладываться, способствуя развитию атеросклероза, а есть белки, при помощи которых холестерин, наоборот, удаляется из организма.

На медицинском языке «плохой» холестерин называется «липопротеины низкой плотности» (ЛНП, ЛПНП, LDL). Пожалуйста, запомните, выпишите это словосочетание. Именно этот показатель мы с вами будем искать в биохимическом анализе крови для того, чтобы определить степень риска. «Хороший» холестерин – это «липопротеиды высокой плотности» (ЛВП, ЛПВП, HDL). Чем выше его уровень, тем лучше выводится излишек холестерина из организма.
При отложении холестерина в стенке сосуда начинает образовываться атеросклеротическая бляшка. Она растет, начинает суживать сосуд. Пока сужение составляет 20–30 %, человек ничего не ощущает. Когда она перекрывает просвет на 50–60 %, оставшихся 40 % не хватает, чтобы пропустить нужное количество крови, развивается ишемия. Ишемия сердца носит название «стенокардия» – сердцу нужно больше крови, а суженный (стенозированный) сосуд ее дать не может. Если бляшка рыхлая, непрочная, воспаленная, она может разрушиться, разорваться. Повреждение бляшки организм воспринимает как травму, и на место повреждения приходят тромбоциты – клетки крови, которые отвечают за остановку кровотечения. В сосуде образуется тромб, а значит, внезапно прекращается кровоток и часть ткани сердца, головного мозга или другого органа внезапно остается без крови и погибает. Этот процесс носит название «инфаркт». Если катастрофа происходит в сердце – это инфаркт миокарда, в головном мозге – инсульт, в артерии ноги – гангрена.

Для того чтобы определить обмен холестерина и оценить количество «хорошего»/«плохого» холестерина, выполняют анализ крови, который называется липидный спектр (липидный профиль, липидограмма). Туда входят:
Общий холестерин
Холестерин-ЛНП («плохой»)
Холестерин-ЛВП («хороший)
Триглицериды
Триглицериды – это еще один показатель жирового обмена, один из основных источников энергии у человека. Считается, что само по себе повышение уровня триглицеридов не так опасно с точки зрения сердечно-сосудистого риска, как повышение холестерина. Высокие триглицериды – это прежде всего фактор риска панкреатита. В отличие от холестерина триглицериды практически не вырабатываются в организме, а в основном поступают с пищей. Поэтому я могу иногда поверить, что пациент с высоким холестерином действительно соблюдает рекомендованный режим питания, но если у него повышены триглицериды, это значит, что животных жиров он ест гораздо больше, чем нужно.
Итак, мы сделали анализ крови на липиды. Еще не сделали? Тогда это надо сделать в ближайшее время. Этот анализ делает любая биохимическая лаборатория. Следующее, что нам нужно сделать, – это зачеркнуть графу «норма» в этом анализе. Да-да, не удивляйтесь. Именно так. Ни одна лаборатория в стране не знает, каким должен в норме быть холестерин. Этот показатель все время пересматривается мировым медицинским сообществом, но до лабораторий это сокровенное знание почему-то не доходит.
Прежде всего давайте договоримся, что бывает только высокий холестерин, а вот низкого холестерина не бывает. Не существует нижней границы нормы для холестерина. Чем ниже холестерин, тем лучше. Для обеспечения жизненных потребностей организма (строительство клеток, синтез гормонов) холестерина нужно совсем чуть-чуть, и ни один из современных методов лечения не позволяет снизить холестерин так сильно, чтобы эти функции пострадали.

После того как мы перечеркнули (или замазали) «норму» на бланке, давайте впишем туда то, что на самом деле сегодня считается целевыми значениями.
Общий холестерин <5,0 ммоль/л
Липопротеиды высокой плотности >1,0 ммоль/л для мужчин и >1,2 ммоль/л для женщин
Триглицериды <1,7 ммоль/л
А вот целевое значение «плохого» холестерина (ЛНП) зависит от балла по SCORE или от наличия сопутствующих заболеваний.
Целевые значения липопротеидов низкой плотности (холестерина-ЛНП)

После того как мы определились с целевыми значениями ЛНП, операция «Холестерин» вступает в свою завершающую фазу. Нам предстоит понять, нужно ли снижать холестерин лекарствами или же достаточно изменением питания повлиять на те самые 20 %.
Давайте посмотрим на эту таблицу. На первый взгляд она выглядит замысловато, однако в действительности все не так сложно. По горизонтали находим свой уровень «плохого» холестерина (ЛНП), по вертикали – категорию сердечно-сосудистого риска.
Категория очень высокого риска
✓ Перенесенный инфаркт миокарда, операции на сердце и сосудах.
✓ Несколько факторов риска, при оценке по таблице SCORE суммарный риск > 10 %.
Категория высокого риска
✓ Ишемическая болезнь сердца, выраженный атеросклероз сонных артерий, сахарный диабет.
✓ Несколько факторов риска, при оценке по таблице SCORE суммарный риск 5–9 %.
Категория умеренного риска
✓ Несколько факторов риска, при оценке по таблице SCORE суммарный риск 1–4 %.
✓ Семейная история ранних сердечно-сосудистых заболеваний (начало ИБС или другого сосудистого заболевания у ближайших родственников по мужской линии < 55 лет, по женской – < 65 лет).
Категория низкого риска
♦ Один фактор риска, при оценке по таблице SCORE суммарный риск < 1 %.
Дальше все просто. Смотрим, что написано в клетке на пересечении уровня плохого холестерина и категории риска. Под «оздоровлением образа жизни» имеется в виду изменение питания, снижение веса и отказ от курения. Если рекомендуется «назначение лекарств», то нужно начинать прием статинов.
Итак, первый шаг на пути к снижению холестерина – это изменение образа питания. Не «диета», а именно изменение пищевых привычек. Мне не очень нравится слово «диета», оно, как правило, подразумевает что-то кратковременное. Если можно «посидеть на диете», то логично предположить, что рано или поздно придется «встать с диеты» и отправиться по «привычному маршруту». Следовательно, мы говорим не о диете, а о необходимости пересмотреть свои пищевые привычки на всю жизнь. Если говорить в двух словах, то обычно я использую такую формулу: «от мяса к рыбе и неограниченное количество овощей и фруктов». Помните, как стюардесса в самолете спрашивает нас: «Что вы желаете на обед? Мясо, курица, рыба?» Правильный ответ – рыба. В крайнем случае, курица.
Если обсуждать вопросы питания более подробно, то я предлагаю посмотреть на таблицу, которая разработана международными экспертами по атеросклерозу.
Что делать в зависимости от уровня холестерина и вычисляемого риска

Рекомендации по изменению рациона питания для снижения уровня общего холестерина и плохого холестерина (липопротеинов низкой плотности)
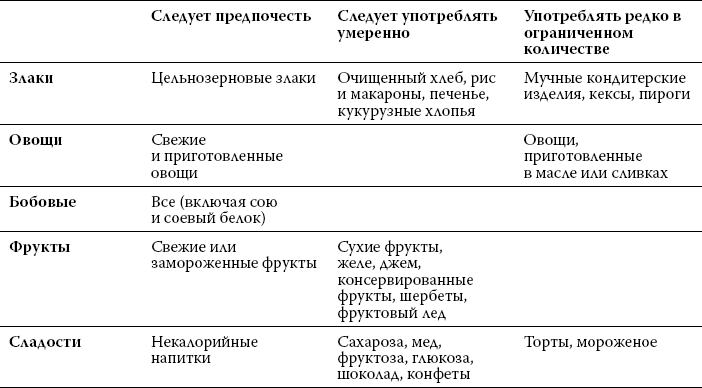

Впрочем «диетотерапия» при высоком холестерине, к сожалению, далеко не всегда оказывается эффективной. Во-первых, мало кто готов полностью отказаться от привычных кулинарных деликатесов. В моей практике таких настойчивых борцов «за чистоту холодильников» не так уж и много. Во-вторых, как мы помним, поступление холестерина с пищей – это только 20 %. Следовательно, очень грустно слышать рассказы пациентов о том, как врач при двухкратном повышении холестерина вместо назначения терапии произносит со вздохом: «Ну что же вы, батенька… У вас вот холестеринчик высокий… Вам бы диету надо…» И пациент кивает довольно: надо, мол, надо. И ничего дальше не делает.

Доброе утро, Антон Владимирович! Меня очень волнуют результаты моих анализов (повышенный уровень холестерина), на которые наши врачи не обращают внимания. Вот результат анализа крови: общий холестерин – 7,19; ЛПНП – 5,12; триглицериды – 1,22; ЛПВП – 1,26. Мне 49 лет, крепкого телосложения (не полная), посещаю фитнес 4 раза в неделю, жирное-жареное не ем. Повышенный уровень холестерина с 35 лет, но до такого значения он не доходил. Подскажите, пожалуйста, что мне надо делать? С уважением, Людмила.

Добрый день, Людмила! Правильно волнуют. Холестерин – один из мощнейших факторов риска атеросклероза, а следовательно, инфаркта миокарда, инсульта и других сосудистых приключений. К сожалению, уровень холестерина зависит далеко не только от питания, но в значительной степени от того, как «настроены» системы синтеза холестерина в организме. Совершенно очевидно, что вам нужно обратиться к врачу, который понимает толк в нарушениях липидного обмена. Прежде всего нужно исключить внешние причины гиперлипидемии, например снижение функции щитовидной железы (по ТТГ). Показано назначение холестеринснижающих препаратов до достижения целевого ЛНП (при отсутствии гипертонии и диабета он должен быть <3,0 ммоль/л). Кроме того, врач расспросит вас о заболеваниях близких родственников и решит вопрос о необходимости дообследования на предмет семейной гиперхолестеринемии.
Следовательно, рано или поздно возникает вопрос: а не пора ли принимать лекарства, снижающие холестерин. И если принимать, то какие? Говорят вот, чесноком можно его…
На самом деле человечество придумало очень много препаратов для снижения холестерина. Сейчас на рынке существует четыре группы препаратов, еще около десятка групп в стадии изучения. Про БАДы, гомеопатию и т. д. уж вообще молчу. Но в 99 % случаев врачи назначают препараты одной группы – это статины. Почему? Если вы читали мою первую книгу, то, может быть, помните предисловие, которое называется «Зачем кардиологи лечат своих пациентов?». Дело в том, что статины – это единственная группа холестеринснижающих препаратов, которая не только снижает уровень «плохого» холестерина, но и уменьшает смертность, а следовательно, увеличивает продолжительность жизни. Приведу простую аналогию: в бассейне глубиной 3 метра тонет человек ростом 180 см. Вытащить его оттуда мы по какой-то причине не можем. И нам, для того чтобы спасти этого человека, нужно выпустить воду из бассейна до отметки метр пятьдесят. К бортику бассейна приделан поплавок, который отображает уровень воды. И технику нашего бассейна мы говорим: «Выпусти воду, чтобы поплавок упал до отметки 1,50». А он не расслышал нас нормально, ему лень воду выпускать, он поступил проще – привязал гирю к поплавку, и тот опустился до отметки 1,50. А человек утонул, потому что уровень воды как был высоким, так и остался.
Так вот, похоже, холестерин и есть этот самый поплавок. Существуют препараты, которые снижают уровень холестерина, но при этом «спускают воду из бассейна» и спасают жизнь: это статины. Есть препараты, которые работают как эта самая гиря – снижают холестерин, но не влияют на смертность.
В чем же секрет? Дело в том, что статины не только снижают холестерин, но и уменьшают воспаление (мы обсуждали уже, что воспаление и нарушение функции эндотелия – ключевые факторы в развитии атеросклероза). Статины обладают свойством стабилизировать атеросклеротическую бляшку и препятствовать ее разрыву, а следовательно, предупреждать инфаркт миокарда, инсульт и другие катастрофы.
У нас на рынке сейчас представлено три препарата – это аторвастатин (липримар), розувастатин (крестор) и почти исчезающий слабенький симвастатин (зокор). Если у вас в аптечке лежит упаковка с каким-то другим названием, то это в любом случае дженерик (копия) одного из трех перечисленных препаратов.
Удивительное дело, но статины – это группа препаратов, окруженная самым большим количеством мифов и легенд. Попробую ответить на основные возражения, которые высказывают пациенты на приеме, а также распространенные в публикациях в Интернете.
– Если я буду принимать статины, то никогда с них не слезу.
Статины не вызывают привыкания в наркологическом значении этого слова. Если прекратить их прием, то холестерин поднимется до прежнего уровня и риск осложнений снова вырастет. Действительно, статины нужно принимать пожизненно, так же как мы пожизненно чистим зубы и не жалуемся, что нас «подсадили на зубную пасту». Чистить зубы, чтобы не было кариеса, принимать статины, чтобы не было инфаркта. Все просто.
– Одно лечим, другое калечим. Статины, конечно, защищают сосуды, но они увеличивают риск диабета, рака, деменции, а также заболеваний печени и мышц.
В медицине при использовании того или иного препарата всегда оценивают соотношение «польза – вред». Чтобы развился один новый случай диабета нужно в течение 4 лет пролечить 250 пациентов. За это время без лечения 6 человек погибнут от инфаркта.
Повышение печеночных ферментов, АСТ и АЛТ (маркеров повреждения печени), на фоне стандартных доз статинов встречается у 2 из тысячи человек, при этом чаще всего клинического значения это не имеет. При этом гораздо сильнее печень повреждают алкоголь и жирная пища, но это, как правило, никого не тревожит.
Что касается рака и слабоумия, то эти мифы давно развенчаны в серьезных исследованиях. Напротив, онкологи все чаще отмечают небольшое противоопухолевое действие статинов.
– На самом деле лекарства от холестерина – это все заговор фарммафии. Ведь на самочувствие они не влияют.
Да, очень тяжело бывает принять, что есть лекарства, которые влияют на прогноз, на продолжительность жизни, а не на сиюминутный симптом. В современном мире в развитых странах за производителями лекарств очень серьезно следят и правительственные, и общественные организации, и конкуренты. Просто так вывести на рынок «фуфломицин» и продавать его по всему миру просто нереально. Кстати, до 50 % исследований в кардиологии завершаются с отрицательным результатом, и сфальсифицировать их невозможно.
– И все же лучше использовать природные средства, ведь они натуральные и безвредные.
Мы еще вернемся к вопросу о фитотерапии и о странной схожести в русском языке слов «трава» и «отрава». Пока лишь скажу, что ни один растительный препарат на основе чеснока, петрушки, ни один БАД в исследованиях (а такие проводились!) не продемонстрировал влияния на выживаемость.

Факты о холестерине
• Холестерин на 80 % синтезируется организмом и только 20 % поступает с пищей.
• Курение, гипертония, сахарный диабет, ожирение провоцируют развитие атеросклероза даже при нормальном уровне холестерина.
• Наиболее важным фактором риска осложнений является «плохой» холестерин (ЛНП).
• Показатели общего холестерина и ЛНП не имеют нижней границы нормы. Чем меньше, тем лучше.
• Растительные масла в принципе не могут содержать холестерин.
• Только изменением образа питания снизить холестерин затруднительно.
• Эффективность БАДов, чеснока, гомеопатии в снижении холестерина не доказана.
Здесь же настало время ответить на главный вопрос всех времен и народов: а как же все-таки можно почистить сосуды?
Дорогие мои, верные мои пациенты-читатели. Сосуд – не канализационная и не водопроводная труба. У нас нет волшебной таблетки, чтобы «растворить» атеросклеротическую бляшку, если она там уже образовалась. Считайте каждого, кто пообещает вам это сделать, шарлатаном и личным врагом. Увы, ни одна из имеющихся на планете молекул (химических ли, растительных) не в состоянии повернуть процессы атеросклероза вспять, равно как и не обещаем мы омоложения и бессмертия.
Но есть хорошая новость. Мы можем остановить рост бляшки, мы можем стабилизировать ее и не дать ей разорваться, мы можем уменьшить воспаление – серьезный фактор прогрессирования атеросклероза. А вот если бляшка настолько крупная, что она мешает кровотоку (как правило, это сужение больше 50 %), тогда обсуждается вопрос о хирургическом лечении. Но на самом деле важен не столько размер бляшки, а то, насколько она вредит именно в этом месте, в каком сосуде она находится, есть ли окольный кровоток. Ведь что такое 50 % – это иногда 55 %, а иногда 45 %, поэтому прежде чем обсуждать вопрос об операции, важно проанализировать симптомы – насколько выражена стенокардия, насколько ограничена физическая нагрузка, исчерпаны ли все возможности лекарственного лечения.
Существует несколько типов операций на сосудах. Очень распространено стентирование – операция, при которой зону сужения сначала раздувают баллоном, а потом в это место вставляется специальная пружинка-стент. Она как каркас встает внутри сосуда, не давая ему спадаться. Второй вариант лечения – шунтирование. Шунт в переводе на русский язык – это «обход». Участок другой артерии или вены вшивается так, чтобы обойти пораженный участок сосуда. Третий вариант операции, который используется для лечения атеросклероза сонных артерий, – это эндартерэктомия. В этом случае сосуд надрезают и «соскребают» бляшку вместе с внутренней оболочкой артерии.
Подробнее о лечении основных сердечно-сосудистых заболеваний мы поговорим с вами в следующей книге «О чем расскажет ЭКГ».

Здравствуйте, Антон Владимирович. Моему мужу 44 года, он очень много курит с 13 лет, кардиограмма и холестерин пока в норме, но у него плохая наследственность, отец умер от инфаркта, мать – от рака. Я слышала в телевизионной передаче, что «курящим» и кому за 40 нужно принимать статины. Я, конечно, понимаю, что нельзя заниматься самолечением, но мужа в больницу не затащишь. Можно ли пить статины без консультации врача?

Для ответа на этот вопрос нужно оценить суммарный риск по шкале SCORE. Для этого надо точно знать уровень давления и холестерина (лучше холестерина-ЛНП). Скорее всего, ваш муж уже попадет в группу лиц с сердечно-сосудистым риском. Так что идея с назначением статинов весьма разумна, но все же делать это должен врач. Заочно ни препарат, ни его дозировку рекомендовать нельзя. Отказ от курения в этой ситуации – важнейшее, что можно сделать в рамках сердечно-сосудистой профилактики. Если муж не бросит курить, то, увы, прогноз очень неблагоприятный.
Как снизить холестерин
• Сделайте анализ липидного профиля.
• Определите цели лечения (уровень ЛНП в зависимости от своей группы риска).
• Пересмотрите свой пищевой рацион: старайтесь ограничивать животные жиры. В растительной пище холестерин не содержится вовсе.
• Обсудите с врачом необходимость приема статинов.
• Если статины назначены, их нужно принимать постоянно. Бросать лечение при достижении целевых значений нельзя.


